To evaluate the role of echocardiography in reducing shock reversal time in pediatric septic shock.
MethodsA prospective study conducted in the pediatric intensive care unit (PICU) of a tertiary care teaching hospital from September 2013 to May 2016. Ninety septic shock patients were randomized in a 1:1 ratio for comparing the serial echocardiography‐guided therapy in the study group with the standard therapy in the control group regarding clinical course, timely treatment, and outcomes.
ResultsShock reversal was significantly higher in the study group (89% vs. 67%), with significantly reduced shock reversal time (3.3 vs. 4.5 days). PICU stay in the study group was significantly shorter (8±3 vs. 14±10 days). Mortality due to unresolved shock was significantly lower in the study group. Fluid overload was significantly lower in the study group (11% vs. 44%). In the study group, inotropes were used more frequently (89% vs. 67%) and initiated earlier (12[0.5–24] vs. 24[6–72]h) with lower maximum vasopressor inotrope score (120[30–325] vs. 170[80–395]), revealing predominant use of milrinone (62% vs. 22%).
ConclusionSerial echocardiography provided crucial data for early recognition of septic myocardial dysfunction and hypovolemia that was not apparent on clinical assessment, allowing a timely management and resulting in shock reversal time reduction among children with septic shock.
Avaliar o papel da ecocardiografia na redução do tempo de reversão do choque no choque séptico pediátrico.
MétodosEstudo prospectivo conduzido em uma UTIP de um hospital universitário de cuidados terciários de setembro de 2013 a maio de 2016. Foram randomizados 90 pacientes com choque séptico na proporção 1:1 para comparar a terapia guiada por ecocardiografia em série com a terapia padrão no grupo de controle com relação ao curso clínico, tratamento oportuno e resultados.
ResultadosA reversão do choque foi significativamente maior no grupo de estudo (89% em comparação com 67%) com redução significativa do tempo de reversão do choque (3,3 em comparação com 4,5 dias). A permanência na UTIP no grupo de estudo foi significativamente mais curta (8±3 em comparação com 14±10 dias). A mortalidade devido ao choque não resolvido foi significativamente menor no grupo de estudo. A sobrecarga de fluidos foi significativamente menor no grupo de estudo (11% em comparação com 44%). No grupo de estudo, os inotrópicos foram usados com mais frequência (89% em comparação com 67%) e foram administrados antecipadamente (12 [0,5‐24] em comparação com 24 [6‐72] horas) e o menor escore inotrópico máximo dos vasopressores (120 [30‐325] em comparação com 170 [80‐395]) revela o uso predominante de milrinona (62% em comparação com 22%).
ConclusãoA ecocardiografia em série forneceu dados fundamentais para o reconhecimento precoce da disfunção miocárdica séptica e hipovolemia não evidente na avaliação clínica, possibilitou o manejo tempestivamente adequado e resultou na redução do tempo de reversão do choque entre crianças com choque séptico.
A sepse é a principal causa de morte em todo o mundo na população pediátrica, resulta em uma estimativa de óbitos anuais de 7,5 milhões.1,2 Em todo o mundo, a prevalência circunstancial da sepse grave em unidades de terapia intensiva pediátrica (UTIP) é 8,2%, com variação de 6,2% em países desenvolvidos a 23% em países em desenvolvimento.3
Apesar dos avanços no entendimento da fisiopatologia do choque séptico, a mortalidade devido a choque séptico em crianças ainda é alta, atinge 10‐13% nos países desenvolvidos, 18‐24% em países com renda restrita e ainda mais em alguns outros países, chega a 34‐58%.3,4
Com base no Consenso Internacional Sobre Sepse Pediátrica, o choque séptico é definido como sepse com disfunção cardiovascular.5,6 A instabilidade circulatória e a disfunção miocárdica são as principais causas de morte.7 Durante o tratamento, o exame físico pode ser não sensível o suficiente para detectar mudanças precoces e sutis na fisiopatologia, o que pode ter importantes implicações no tratamento e nos resultados. A iniciação inadequada ou tardia dos cuidados de apoio pode piorar os resultados. A ecocardiografia à beira do leito supera esse problema ao possibilitar visualização direta do coração e de veias boas para aprimorar a terapia.8,9 Contudo, os relatos do uso da ecocardiografia são limitados no choque séptico pediátrico.
As últimas diretrizes internacionais de manejo incluíram ressuscitação com fluidos em bólus por mais de 5‐10 minutos titulados para reverter a hipotensão, aumentar a diurese e atingir o enchimento capilar normal, os pulsos periféricos e o nível de consciência sem induzir hepatomegalia ou estertores. Quando a hepatomegalia ou os estertores se desenvolverem, deve‐se implantar o suporte inotrópico.6,10
Alguns investigadores acreditam que as diretrizes pediátricas atuais ainda são preliminares e exigem análise por amplos estudos prospectivos multi‐institucionais.1 O presente estudo visou a avaliar o uso da ecocardiografia na redução do tempo de reversão do choque no choque séptico pediátrico, aprimorar a terapia com fluidos e vasoativa/inotrópica com base em seus achados. Assim, fornecer dados úteis a serem incorporados nas futuras diretrizes de sepse pediátrica.
MétodosEste estudo clínico prospectivo randomizado foi conduzido em uma UTIP da Alexandria University Teaching Hospital, de setembro de 2013 a maio de 2016. Foi obtida uma aprovação do estudo pelo comitê de ética da Alexandria University e o consentimento informado dos pais dos pacientes.
Critérios de elegibilidadeOs pacientes consecutivos entre um mês e 11 anos foram elegíveis caso apresentassem um novo episódio de choque séptico na internação na UTIP. O choque séptico pediátrico foi definido com base no American College of Critical Care Medicine e no Consenso Internacional Sobre Sepse Pediátrica.5,6
Critérios de exclusãoForam excluídos os pacientes com miocardite, cardiomiopatia, cirurgia cardiotorácica e cardiopatia congênita, bem como aqueles com vasopressores/inotrópicos antes das internações na UTIP.
Protocolo do estudoA redução do tempo de reversão do choque foi nosso objetivo principal. Foi calculado um tamanho da amostra de 70 para estimar uma diferença clinicamente significativa no tempo de reversão do choque entre os dois grupos de 51,7 ± 15,6 minutos com um erro alfa de 0,05 e 10% de taxa de precisão para fornecer um poder de estudo de 80%.11 A diferença calculada foi obtida de um estudo piloto anterior devido à falta de modelo de estudo semelhante. A randomização em blocos foi feita com um software de internet para atribuir 90 pacientes em uma proporção 1:1 para o grupo de controle, no qual o manejo do choque séptico foi feito por adesão às diretrizes atuais de sepse pediátrica conforme detalhado na seção pediátrica da Campanha Sobrevivendo à Sepse (CSS),10 ou para o grupo de estudo, no qual o manejo do choque séptico foi feito de acordo com as diretrizes da CSS e foi modificado com base nos achados da ecocardiografia transtorácica. Foram usados envelopes opacos fechados e sequencialmente numerados por médicos para alocar os pacientes elegíveis aos grupos.
Para o grupo de estudo, foi feita ecocardiografia transtorácica pelo autor para correspondência e todos os dados foram revisados instantaneamente pelo segundo coautor, com o Doppler de Ecocardiografia Philips HD 11XE (modelo: Philips 989605325131, CA, EUA) no momento da internação, cinco, 10, 15, 20, 30 minutos, uma, seis, 24 horas da internação e diariamente depois disso até que o paciente recebesse alta hospitalar ou falecesse, para responder duas perguntas específicas: a) status do volume e b) função miocárdica. O status do volume foi avaliado pela dimensão da veia cava inferior (VCI) e pela variação respirofásica ao comparar os diâmetros máximos da VCI nas duas fases da respiração no plano anterior‐posterior apenas caudal em relação à confluência da veia hepática no corte subxifoide com dias dimensões (2D) e o modo de movimento (modo M).8,12 O diâmetro máximo da VCI dependeu do modo de ventilação, durante a expiração em um paciente com respiração espontânea (RE) (antes da intubação ou após o desmame da ventilação mecânica) e durante a inspiração na ventilação mecânica controlada (volumes correntes, 6‐8mL/kg); a RE não foi permitida durante o exame da ecocardiografia em pacientes sob ventilação.
Usamos a combinação de duas técnicas para avaliar a função sistólica do ventrículo esquerdo (VE); qualitativamente por avaliação visual global da contratilidade do VE, inclusive avaliação da movimentação e espessamento do septo interventricular e da parede posterior do VE no corte apical de quatro câmaras com a fração de ejeção (FE) do VE com o modo M no corte do eixo longo paraesternal.13 A função sistólica do VE foi classificada em três categorias pela combinação da avaliação visual e pela mensuração da FEVE, em que “função normal” foi a contratilidade boa com FEVE de 56‐78%, “disfunção” foi a redução da contratilidade com FEVE de menos de 55% e “hiperdinâmica” foi diagnosticada caso a atividade do VE parecesse vigorosa com FEVE de mais de 78%. A função diastólica do VE avaliada por Doppler de onda pulsada focou no enchimento diastólico precoce (onda E) e tardio (onda A) no corte apical de quatro câmaras e na proporção entre elas.13 A disfunção diastólica foi considerada quando a proporção E/A foi inferior a 1. Durante a primeira hora, dependemos das avaliações qualitativas da função cardíaca e, sempre que anomalias cardíacas foram detectadas, foram medidos os valores quantitativos. Todos os pacientes do grupo de estudo apresentaram avaliações qualitativas e quantitativas uma hora e depois disso. A disfunção miocárdica séptica (DMS) foi considerada presente se o paciente apresentasse disfunção sistólica do VE, disfunção diastólica ou ambas.
A terapia foi ajustada no grupo de estudo de acordo com os achados ecocardiográficos. Primeiramente, para orientação da terapia com fluidos, quando a VCI entrou em colapso ou estava com variação respirofásica > 50%, os bólus de fluidos foram descontinuados ou reduzidos. Segundo, quando a DMS estava presente, foram iniciados os inotrópicos. Usamos dobutamina (até 20μg/kg/min) e milrinona (0,25‐0,75μg/kg/min). Quando a função cardíaca foi normalizada, continuamos com o initrópico na mesma dosagem até que o paciente ficasse hemodinamicamente estável. Os inotrópicos foram retirados na função cardíaca hiperdinâmica.
Dados coletadosForam registrados os dados relacionados às características demográficas, características clínicas, ao curso clínico e às investigações. Foram registradas as avaliações clínicas na internação com o escore do Índice Pediátrico de Mortalidade 2 (IPM2)14 e o acompanhamento clínico com o escore da Disfunção Orgânica Logística Pediátrica (PELOD).15 Os dados a seguir foram usados para comparação entre ambos os grupos inicialmente e após uma, seis e 24 horas: frequência cardíaca (FC), pressão arterial sistólica (PAS), pressão arterial diastólica (PAD), pressão arterial média (PAM), pressão venosa central (PVC), pressão de perfusão (PAM‐PVC), saturação venosa central de oxigênio (ScvO2), diurese e nível de lactato arterial. Os cateteres venosos centrais foram inseridos pela mesma equipe nos dois grupos na primeira hora de internação.
Os pontos finais terapêuticos da ressuscitação do choque séptico foram enchimento capilar de ≤ 2 segundos, pulsos normais sem diferença entre a qualidade dos pulsos periféricos e centrais, extremidades quentes, diurese > 1mL/kg/hora, estado mental normal, FC normal, PA e pressão de perfusão para a idade e ScvO2 ≥ 70%.6,10
O tratamento recebido foi registro tempestivamente. O Escore Vasoativo/Inotrópico (EVI) foi calculado diariamente.16 Assim que os pontos finais terapêuticos foram atingidos, os vasopressores/inotrópicos foram gradualmente retirados conforme a tolerância dos pacientes. Em casos de falha na manutenção da estabilidade hemodinâmica na redução das dosagens, os pacientes voltaram para a última dosagem que mantém a estabilidade. Foi registrado o “tempo de retirada” em que os vasopressores/inotrópicos foram retirados com sucesso.
ResultadosFoi registrado o “tempo de reversão do choque”, definido como manutenção da PAS < 5° percentil para idade ou > 70mmHg de um mês a um ano (idade × 2 + 70) de 1‐10 anos e PAS de no mínimo 90mmHg em crianças > 10 anos; sem suporte de vasopressores por pelo menos 24 horas.17
Registramos “tempo de ressuscitação” quando o paciente atingiu os pontos finais terapêuticos de ressuscitação do choque séptico enquanto em vasopressores/inotrópicos. Também foram registradas a duração na UTIP entre os sobreviventes e a taxa de mortalidade na UTIP.
Análise estatísticaOs dados foram coletados, revisados, codificados e inseridos no software estatístico SPSS (IBM SPSS Estatística para Windows, Versão 20.0. NY, EUA).18 Toda a análise estatística foi feita com os testes bicaudais. Foi adotado um valor estatístico significativo de ≤ 0,05. As estatísticas descritivas na forma de frequências e percentual foram usadas para descrever os dados categóricos variáveis, enquanto os dados em escala foram expressos por média e desvio‐padrão para as variáveis normalmente distribuídas e mediana com intervalo para variáveis distorcidas. Foram usados os testes exatos para testar as diferenças nos percentuais, ao passo que o teste de Mann‐Whitney e o teste t com amostras independentes foram usados para comparar a mediana e as médias, respectivamente. O valor da análise de variância (Anova) foi usado para comparar as médias com o passar dos períodos.
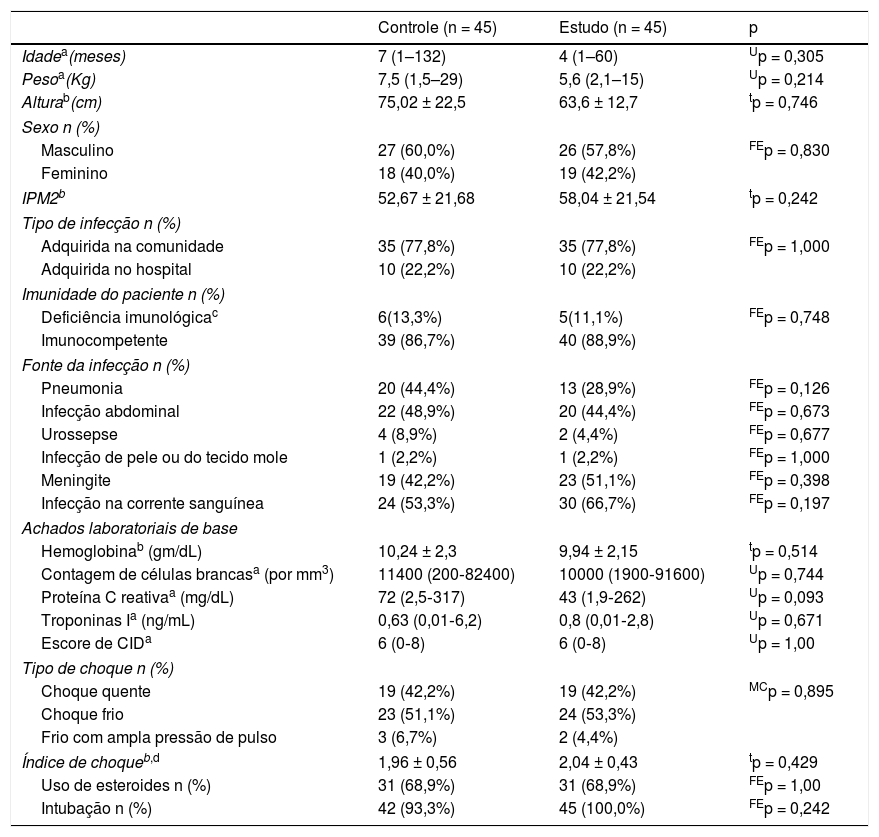
ResultadosCaracterísticas de base e avaliação inicialComo pode ser observado na tabela 1, não houve diferenças significativas entre os dois grupos em quaisquer das características de base. Choque séptico frio predominou entre os dois grupos.
Características de base e avaliação inicial
| Controle (n = 45) | Estudo (n = 45) | p | |
|---|---|---|---|
| Idadea(meses) | 7 (1–132) | 4 (1–60) | Up = 0,305 |
| Pesoa(Kg) | 7,5 (1,5–29) | 5,6 (2,1–15) | Up = 0,214 |
| Alturab(cm) | 75,02 ± 22,5 | 63,6 ± 12,7 | tp = 0,746 |
| Sexo n (%) | |||
| Masculino | 27 (60,0%) | 26 (57,8%) | FEp = 0,830 |
| Feminino | 18 (40,0%) | 19 (42,2%) | |
| IPM2b | 52,67 ± 21,68 | 58,04 ± 21,54 | tp = 0,242 |
| Tipo de infecção n (%) | |||
| Adquirida na comunidade | 35 (77,8%) | 35 (77,8%) | FEp = 1,000 |
| Adquirida no hospital | 10 (22,2%) | 10 (22,2%) | |
| Imunidade do paciente n (%) | |||
| Deficiência imunológicac | 6(13,3%) | 5(11,1%) | FEp = 0,748 |
| Imunocompetente | 39 (86,7%) | 40 (88,9%) | |
| Fonte da infecção n (%) | |||
| Pneumonia | 20 (44,4%) | 13 (28,9%) | FEp = 0,126 |
| Infecção abdominal | 22 (48,9%) | 20 (44,4%) | FEp = 0,673 |
| Urossepse | 4 (8,9%) | 2 (4,4%) | FEp = 0,677 |
| Infecção de pele ou do tecido mole | 1 (2,2%) | 1 (2,2%) | FEp = 1,000 |
| Meningite | 19 (42,2%) | 23 (51,1%) | FEp = 0,398 |
| Infecção na corrente sanguínea | 24 (53,3%) | 30 (66,7%) | FEp = 0,197 |
| Achados laboratoriais de base | |||
| Hemoglobinab (gm/dL) | 10,24 ± 2,3 | 9,94 ± 2,15 | tp = 0,514 |
| Contagem de células brancasa (por mm3) | 11400 (200‐82400) | 10000 (1900‐91600) | Up = 0,744 |
| Proteína C reativaa (mg/dL) | 72 (2,5‐317) | 43 (1,9‐262) | Up = 0,093 |
| Troponinas Ia (ng/mL) | 0,63 (0,01‐6,2) | 0,8 (0,01‐2,8) | Up = 0,671 |
| Escore de CIDa | 6 (0‐8) | 6 (0‐8) | Up = 1,00 |
| Tipo de choque n (%) | |||
| Choque quente | 19 (42,2%) | 19 (42,2%) | MCp = 0,895 |
| Choque frio | 23 (51,1%) | 24 (53,3%) | |
| Frio com ampla pressão de pulso | 3 (6,7%) | 2 (4,4%) | |
| Índice de choqueb,d | 1,96 ± 0,56 | 2,04 ± 0,43 | tp = 0,429 |
| Uso de esteroides n (%) | 31 (68,9%) | 31 (68,9%) | FEp = 1,00 |
| Intubação n (%) | 42 (93,3%) | 45 (100,0%) | FEp = 0,242 |
CID, Coagulopatia Intravascular Disseminada; FEp, valor de p da probabilidade exato de Fisher; IPM2, Índice Pediátrico de Mortalidade 2; MCp, valor de p da probabilidade exata de Mont Carlo; tp, valor de p do teste T com amostras independentes; Up, valor de p do teste de Mann‐Whitney.
Como pode ser observado na tabela 2, não houve diferença significativa nas variáveis fisiológicas iniciais, exceto a FC inicial, que foi maior no grupo de estudo. Houve uma melhoria significativa em todas as variáveis medidas nos três pontos de tempo (uma, seis, 24 horas) em comparação com os valores iniciais nos dois grupos. A PAM e PAM‐PVC foram significativamente maiores no grupo de estudo em uma e 24 horas. Às 24 horas, os valores de lactato melhoraram acentuadamente no grupo de estudo para menos de 2 mmol/L, ao passo que não normalizaram no grupo de controle. Os pacientes no grupo de estudo receberam significativamente mais fluido na primeira hora [70 em comparação com 61mL/kg; p = 0,003], porém, no fim das 24 horas, o total de fluido recebido foi significativamente menos [86 em comparação com 98mL/kg; p = 0,027]. A incidência de sobrecarga clínica de fluidos entre o grupo de estudo foi acentuadamente inferior [11% em comparação com 44%; p = 0,001], com PVC às 24 horas [14,6 ± 3 em comparação com 16,3 ± 3 cmH2O; p = 0,02].
Variáveis hemodinâmicas
| Início | 1a hora | 6 horas | 24 horas | p+ | |
|---|---|---|---|---|---|
| Pressão arterial sistólica (mmHg) | |||||
| Controle | 82,31 ± 14,03 | 91,04 ± 15,48 | 102,87 ± 16,12 | 107,73 ± 13,67 | 0,001a |
| Estudo | 85,73 ± 14,22 | 95,64 ± 14,80 | 98,40 ± 16,94 | 105,27 ± 16,32 | 0,001a |
| P | 0,254 | 0,153 | 0,203 | 0,439 | |
| Pressão arterial média (mmHg) | |||||
| Controle | 54,44 ± 14,10 | 54,33 ± 13,52 | 65,51 ± 14,07 | 71,02 ± 11,19 | 0,001a |
| Estudo | 54,43 ± 8,33 | 64,62 ± 8,82 | 67,29 ± 12,12 | 76,73 ± 10,19 | 0,001a |
| P | 0,994 | < 0,001a | 0,522 | 0,013a | |
| Frequência cardíaca (pulso/min.) | |||||
| Controle | 169,87 ± 22,42 | 167,78 ± 24,43 | 163,42 ± 23,26 | 155,51 ± 24,04 | 0,01a |
| Estudo | 184,09 ± 14,95 | 168,0 ± 15,44 | 175,18 ± 15,26 | 158,96 ± 21,77 | 0,001a |
| P | 0,001a | 0,959 | 0,006a | 0,478 | |
| Saturação venosa central de oxigêniob(%) | |||||
| Controle | 43,43 ± 18,14 | 53,14 ± 19,35 | 59,13 ± 20,79 | 61,69 ± 15,55 | 0,001a |
| Estudo | 45,23 ± 13,34 | 56,43 ± 15,03 | 65,42 ± 15,44 | 63,98 ± 10,97 | 0,001a |
| P | 0,601 | 0,371 | 0,107 | 0,422 | |
| Pressão venosa centralb(cmH2O) | |||||
| Controle | 7,09 ± 2,45 | 10,49 ± 3,61 | 13,40 ± 3,04 | 16,33 ± 3,38 | 0,001a |
| Estudo | 5,25 ± 4,54 | 10,87 ± 2,74 | 13,60 ± 4,72 | 14,67 ± 3,19 | 0,001a |
| P | 0,078 | 0,586 | 0,818 | 0,020a | |
| PAM‐PVC (mmHg) | |||||
| Controle | 51,78 ± 13,54 | 47,65 ± 13,4 | 56,3 ± 14,5 | 60,50 ± 11,82 | 0,001a |
| Estudo | 50,99 ± 6,73 | 56,63 ± 8,65 | 57,29 ± 10,8 | 65,95 ± 10,51 | 0,001a |
| P | 0,728 | < 0,001a | 0,718 | 0,023a | |
| Lactato (mmol/L) | |||||
| Controle | 4,27 ± 2,88 | 3,0 ± 2,17 | 3,1 ± 3,07 | 2,46 ± 1,87 | 0,001a |
| Estudo | 3,70 ± 2,06 | 2,89 ± 1,55 | 1,96 ± 0,75 | 1,72 ± 0,8 | 0,001a |
| P | 0,809 | 0,783 | 0,353 | 0,050a | |
| Diurese (mL/kg/hora) | |||||
| Controle | ‐ | 0,75 ± 0,64 | 1,68 ± 1,12 | 2,4 ± 1,76 | 0,001a |
| Estudo | ‐ | 0,68 ± 0,54 | 1,82 ± 1,39 | 2,5 ± 1,11 | 0,001a |
| P | ‐ | 0,582 | 0,594 | 0,738 | |
| Fluido acumulado (mL/kg) | |||||
| Controle | ‐ | 61,33 ± 10,79 | 75,11 ± 15,47 | 98,2 ± 26,2 | 0,001a |
| Estudo | ‐ | 70,2 ± 16,0 | 77,2 ± 19,3 | 86,0 ± 24,5 | 0,125 |
| P | ‐ | 0,003a | 0,574 | 0,027a | |
| Características de sobrecarga de fluidoscn (%) | |||||
| Controle | 20(44,4%) | ||||
| Estudo | 5(11,1%) | ||||
| FEp | 0,001a | ||||
P, valor de p do teste T das amostras independentes; P+, valor de p ou Anova; FEP, valor de p da probabilidade exata de Fisher; PAM‐PVC, Pressão de perfusão (pressão arterial média menos pressão venosa central), a PVC foi convertida para mmHg.
Dados apresentados por média ± desvio‐padrão.
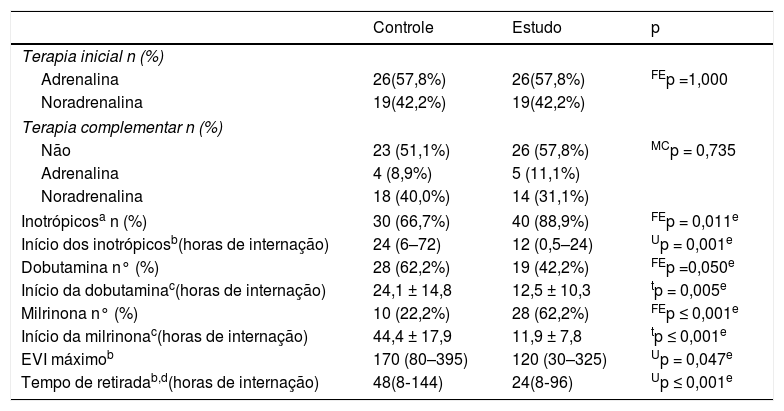
Como pode ser observado na tabela 3, os inotrópicos foram usados com mais frequência entre o grupo de estudo [89% em comparação com 67%; p = 0,011]. O uso de dobutamina predominou entre o grupo de controle, ao passo que o uso de milrinona predominou entre o grupo de estudo. Os tempos médios de início da dobutamina e milrinona foram significativamente antecipados no grupo de estudo [12,5 ± 10,3 em comparação com 24,1 ± 14,8 horas; p = 0,005 para dobutamina e 11,9 ± 7,8 em comparação com 44,4 ± 17,9 horas; p = 0,047 para milrinona]. Sete pacientes no grupo de estudo e oito no grupo de controle receberam dobutamina e milrinona simultaneamente. No grupo de estudo, o EVI máximo foi significativamente menor [120 (30‐325) em comparação com 170 (80‐395); p = 0,047] com tempo de retirada acentuadamente antecipado [24 (8‐96) em comparação com 48 (8‐144) horas; p ≤ 0,001].
Detalhes do tratamento
| Controle | Estudo | p | |
|---|---|---|---|
| Terapia inicial n (%) | |||
| Adrenalina | 26(57,8%) | 26(57,8%) | FEp =1,000 |
| Noradrenalina | 19(42,2%) | 19(42,2%) | |
| Terapia complementar n (%) | |||
| Não | 23 (51,1%) | 26 (57,8%) | MCp = 0,735 |
| Adrenalina | 4 (8,9%) | 5 (11,1%) | |
| Noradrenalina | 18 (40,0%) | 14 (31,1%) | |
| Inotrópicosa n (%) | 30 (66,7%) | 40 (88,9%) | FEp = 0,011e |
| Início dos inotrópicosb(horas de internação) | 24 (6–72) | 12 (0,5–24) | Up = 0,001e |
| Dobutamina n° (%) | 28 (62,2%) | 19 (42,2%) | FEp =0,050e |
| Início da dobutaminac(horas de internação) | 24,1 ± 14,8 | 12,5 ± 10,3 | tp = 0,005e |
| Milrinona n° (%) | 10 (22,2%) | 28 (62,2%) | FEp ≤ 0,001e |
| Início da milrinonac(horas de internação) | 44,4 ± 17,9 | 11,9 ± 7,8 | tp ≤ 0,001e |
| EVI máximob | 170 (80–395) | 120 (30–325) | Up = 0,047e |
| Tempo de retiradab,d(horas de internação) | 48(8‐144) | 24(8‐96) | Up ≤ 0,001e |
EVI, Escore Vasoativo/Inotrópico; FEp, valor de p da probabilidade exato de Fisher; MCp, valor de p da probabilidade exata de Mont Carlo; tp, valor de p do teste t independente; Up, valor de p do teste de Mann‐Whitney.
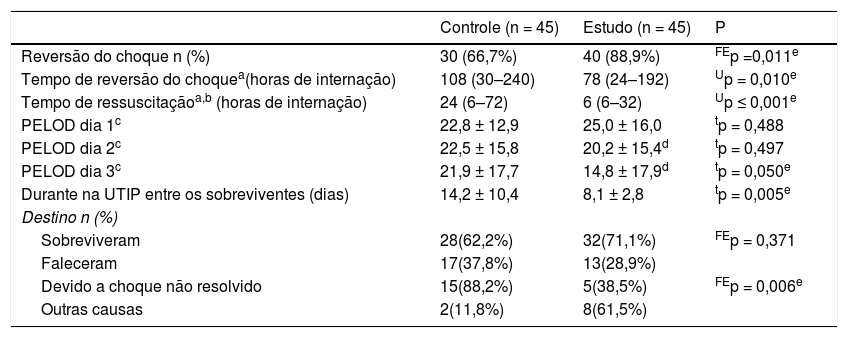
Como pode ser observado na tabela 4, a proporção de crianças que apresentaram sucesso na reversão do choque foi significativamente maior [89% em comparação com 67%; p = 0,011] com tempo de reversão do choque acentuadamente menor [3,3 (1‐8) em comparação com 4,5 (1,3‐10) dias; p = 0,01]. O tempo de ressuscitação foi significativamente antecipado no grupo de estudo [24 (6–‐72) em comparação com 6 (6‐32); p ≤ 0,001].
Resultados primários e secundários
| Controle (n = 45) | Estudo (n = 45) | P | |
|---|---|---|---|
| Reversão do choque n (%) | 30 (66,7%) | 40 (88,9%) | FEp =0,011e |
| Tempo de reversão do choquea(horas de internação) | 108 (30–240) | 78 (24–192) | Up = 0,010e |
| Tempo de ressuscitaçãoa,b (horas de internação) | 24 (6–72) | 6 (6–32) | Up ≤ 0,001e |
| PELOD dia 1c | 22,8 ± 12,9 | 25,0 ± 16,0 | tp = 0,488 |
| PELOD dia 2c | 22,5 ± 15,8 | 20,2 ± 15,4d | tp = 0,497 |
| PELOD dia 3c | 21,9 ± 17,7 | 14,8 ± 17,9d | tp = 0,050e |
| Durante na UTIP entre os sobreviventes (dias) | 14,2 ± 10,4 | 8,1 ± 2,8 | tp = 0,005e |
| Destino n (%) | |||
| Sobreviveram | 28(62,2%) | 32(71,1%) | FEp = 0,371 |
| Faleceram | 17(37,8%) | 13(28,9%) | |
| Devido a choque não resolvido | 15(88,2%) | 5(38,5%) | FEp = 0,006e |
| Outras causas | 2(11,8%) | 8(61,5%) | |
FEp, valor de p da probabilidade exato de Fisher; PELOD, Disfunção Orgânica Logística Pediátrica; tp, valor de p do teste t independente; Up, valor de p do teste de Mann‐Whitney.
O escore PELOD melhorou significativamente com o passar do tempo no grupo de estudo, acentuadamente inferior no terceiro dia em comparação com o grupo de controle. A permanência na UTIP entre os sobreviventes do grupo de estudo foi significativamente mais curta [8 ± 3 em comparação com 14 ± 10 dias; p = 0,005].
Apesar de a proporção de crianças falecidas ter sido menor, porém não estatisticamente significativa no grupo de estudo [29% (n = 13) em comparação coma 38% (n = 17); p = 0,371], a taxa de mortalidade devido a choque não resolvido foi significativamente menor [38% (5/13) em comparação com 88% (15/17); p = 0,006].
DiscussãoA “reversão do choque” é a primeira tarefa que deve ser cumprida ao ver pacientes pediátricos com choque séptico. Han et al. constataram que cada hora adicional de choque persistente foi associada a > 2 vezes de aumento das chances de mortalidade.19 O objetivo principal do estudo foi avaliar o papel da ecocardiografia na redução do “tempo de reversão do choque” entre pacientes pediátricos com choque séptico. O manejo dos pacientes foi feito com ecocardiografia para avaliar seu estado hemodinâmico e orientar mudanças na terapia em comparação com somente avaliação clínica comum. Os usos clínicos dos achados ecocardiográficos em crianças com choque séptico e suas possíveis implicações na escolha e no aprimoramento de medicamentos vasoativos/inotrópicos ainda não foram avaliados adequadamente. Vários estudos avaliaram o uso da ecocardiografia em pacientes adultos na UTI, mas poucos abordam a população pediátrica.20 Ademais, estudos anteriores de avaliação ecocardiográfica da DMS geralmente forneciam apenas uma avaliação “resumida” no momento do estudo.7,8 Contudo, o monitoramento ecocardiográfico em série “com o passar do tempo” feito neste estudo ultrapassou essa limitação.
O percentual de crianças que apresentaram sucesso na reversão do choque foi significativamente maior no grupo de estudo [86% (n = 40/45) em comparação com 67% (n = 30/45)], com mediana de 1,2 dia antes do grupo de controle [3,3 em comparação com 4,5 dias]. Os dois estudos de Ranjit et al. relataram reversão do choque séptico em 96% (n = 46/48) em um estudo prospectivo e 77% (n = 17/22) em um estudo retrospectivo anterior.8,9 O “tempo de ressuscitação” foi significativamente antecipado no grupo de estudo (seis em comparação com 24 horas), indicou que a ecocardiografia não apenas levou ao desmame mais rápido do vasopressor/inotrópicos, mas também à estabilização hemodinâmica inicial antecipada.
Apesar de a proporção de crianças falecidas ter sido menor, porém não estatisticamente significativa no grupo de estudo [29% em comparação com 38%], os óbitos devido a choque não resolvido foram significativamente menores no grupo de estudo, atingiu‐se o objetivo do estudo. Como era uma UTIP de um hospital de cuidados terciários, os pacientes foram internados de forma tardia, refletido pelo alto escore IPM2 na internação. Ranjit & Kissoon relataram uma taxa de mortalidade de 27%,9 ao passo que Raj et al. e Ranjit et al. relataram 6,7% e 8%, respectivamente.7,8 A reversão do choque precoce no grupo de estudo foi associada a uma redução significativa na permanência na UTIP [8 ± 3 em comparação com 14 ± 10 dias]. Raj et al. relataram permanência na UTIP de 14 ± 10 dias.7
Todas as variáveis hemodinâmicas tempestivamente registradas aumentaram significativamente com o passar do tempo em ambos os grupos, devido à adesão às diretrizes atuais de sepse pediátrica.10 Contudo, o aprimoramento da terapia com fluidos e vasopressores entre o grupo de estudo por meio da ecocardiografia resultou em uma PAM e PAM‐PVC significativamente maiores às uma e 24 horas devido à melhor pressão diastólica. No fim das 24 horas, a PVC foi significativamente maior no grupo de controle, coincidiu com as características clínicas de sobrecarga de fluidos nesse grupo, que são quatro vezes mais do que no grupo de estudo [44% em comparação com 11%]. Esses resultados decorrem do papel efetivo da ecocardiografia no aprimoramento da terapia com fluidos. Kelm et al. declararam que a comprovação clínica da sobrecarga de fluidos comumente atinge até 67% dos pacientes com choque séptico tratados com terapia precoce.21 Os estudos recentes na UTIP demonstraram a associação de fraco resultado com sobrecarga de fluidos.22 Apesar de Ranjit et al. terem usado a ecocardiografia até seis horas do reconhecimento do choque séptico para orientar a terapia, houve desenvolvimento de sobrecarga de fluidos em 44% de seus pacientes.8 A grande diferença entre o estudo de Ranjit e o nosso ocorreu em virtude do monitoramento ecocardiográfico precoce e em série no nosso, que levou à intervenção terapêutica proativa em vez de reativa. Apesar do recebimento significativamente maior de fluidos na primeira hora no grupo de estudo, para tratar hipovolemia existente não visualizada na ecocardiografia, o fluido acumulado nas 24 horas foi significativamente menor devido ao manejo precoce e bem‐sucedido de fluidos, evitaram‐se hipovolemia persistente e a necessidade de mais fluido posteriormente.
No presente estudo, os valores de lactato melhoraram acentuadamente no grupo de estudo para menos de 2 mmol/L, ao passo que não normalizaram no grupo de controle às 24 horas. A falha de normalização do lactato durante a doença crítica tem sido associada ao aumento do risco de importantes eventos adversos.23
Os inotrópicos foram usados com mais frequência no grupo de estudo [89% em comparação com 67%] com hora de início antecipada [12 em comparação com 24 horas], pois a ecocardiografia possibilitou detecção precoce de DMS que não pode ser diagnosticada com certeza somente no exame clínico. Beck et al. declararam que o atraso acentuado no início da terapia com vasopressores/inotrópicos foi associado ao aumento no risco de mortalidade em pacientes com choque séptico.24 O uso de dobutamina predominou no grupo de controle, pois ele é recomendado nas diretrizes da CSS com relação a PVC e Scvo2.10 Por outro lado, o uso de milrinona predominou no grupo de estudo, devido: primeiro, o grupo de estudo apresentou maior frequência cardíaca do que o grupo de controle, cujo uso de dobutamina foi proibido como primeira escolha, ao passo que milrinona, conforme relatado por Tomicic et al., aprimora o desempenho cardiovascular no choque séptico sem afetar as variáveis hemodinâmicas.25 Segundo, a milrinona acelera o relaxamento do miocárdio.26 Assim, foi possível tratar a disfunção diastólica não visualizada na ecocardiografia em nosso estudo, no qual 70% dos pacientes com DMS desenvolveram disfunção diastólica. Yano et al. comprovaram que a milrinona acelera o relaxamento do VE muito mais do que a dobutamina.27 Sankar et al. relataram que o aumento na pressão venosa central após a ressuscitação inicial com fluidos pode ser um indicador precoce de disfunção diastólica e exigir ecocardiografia à beira do leito para orientar manejo adicional.28 Por fim, a ecocardiografia não visualizou a falta de resposta à dobutamina, não melhoria do débito cardíaco e em muitos pacientes com a DMS resultou da dessensibilização induzida por sepse dos receptores beta‐adrenérgicos; assim, foi recomendada milrinona, pois ela não age por meio de receptores adrenérgicos, porém, em vez disso, por meio de inibição seletiva de fosfodiesterase III, torna‐a imune ao efeito da dessensibilização do receptor adrenérgico.29,30
O EVI máximo foi acentuadamente menor no grupo de estudo. Dosagens desnecessárias de vasopressores/inotrópicos seriam evitadas, pois a ecocardiografia possibilitou ajustar a terapia de acordo com a condição de cada paciente. Gaies et al. concluíram que o alto EVI máximo foi fortemente associado a um fraco resultado comparado com pacientes com baixo EVI máximo.16 O tempo de início da retirada dos vasopressores/inotrópicos foi significativamente antecipado no grupo de estudo. O ponto‐chave foi o reconhecimento imediato, por ecocardiografia, da estabilização cardiovascular, que possibilita a retirada tranquila dos medicamentos de apoio cardiovascular, possibilita, assim, reversão precoce do choque. Não houve estudos publicados anteriormente que relataram o tempo inicial da retirada dos vasopressores/inotrópicos e seu impacto sobre o resultado do paciente.
O principal ponto forte do estudo atual foi fazer ecocardiografia em série em vez de após a internação. Tratou‐se de um estudo prospectivo randomizado com tamanho da amostra suficiente. As principais limitações do estudo foram o fato de tratar‐se de um estudo de único centro e que mais de 50% dos pacientes incluídos eram neonatos.
A ecocardiografia fornece dados essenciais que não podem ser obtidos somente por exame clínico. A ecocardiografia em série possibilitou o ajuste ideal da terapia, melhorou significativamente todos os parâmetros hemodinâmicos e reduziu o “tempo de reversão do choque”. Recomendamos que o currículo de residência da UTIP inclua foco no treinamento de ecocardiograma para possibilitar incorporar a ecocardiografia no manejo do choque séptico.
Conflitos de interesseOs autores declaram não haver conflitos de interesse.
Como citar este artigo: EL‐Nawawy AA, Abdelmohsen AM, Hassouna HM. Role of echocardiography in reducing shock reversal time in pediatric septic shock: a randomized controlled trial. J Pediatr (Rio J). 2018;94:31–9.