To describe the opinions of pediatricians who teach resuscitation in Brazil on initiating and limiting the delivery room resuscitation of extremely preterm infants.
MethodCross‐sectional study with electronic questionnaire (Dec/2011–Sep/2013) sent to pediatricians who are instructors of the Neonatal Resuscitation Program of the Brazilian Society of Pediatrics, containing three hypothetical clinical cases: (1) decision to start the delivery room resuscitation; (2) limitation of neonatal intensive care after delivery room resuscitation; (3) limitation of advanced resuscitation in the delivery room. For each case, it was requested that the instructor indicate the best management for each gestational age between 23 and 26 weeks. A descriptive analysis was performed.
Results560 (82%) instructors agreed to participate. Only 9% of the instructors reported the existence of written guidelines at their hospital regarding limitations of delivery room resuscitation. At 23 weeks, 50% of the instructors would initiate delivery room resuscitation procedures. At 26 weeks, 2% would decide based on birth weight and/or presence of fused eyelids. Among the participants, 38% would re‐evaluate their delivery room decision and limit the care for 23‐week neonates in the neonatal intensive care unit. As for advanced resuscitation, 45% and 4% of the respondents, at 23 and 26 weeks, respectively, would not apply chest compressions and/or medications.
ConclusionDifficulty can be observed regarding the decision to not resuscitate a preterm infant with 23 weeks of gestational age. At the same time, a small percentage of pediatricians would not resuscitate neonates of unquestionable viability at 26 weeks of gestational age in the delivery room.
Descrever opiniões dos pediatras que ensinam reanimação no Brasil a respeito de iniciar e limitar a reanimação em sala de parto de neonatos pré‐termo extremos.
MétodoEstudo transversal com questionário eletrônico (dez/11‐set/13) enviado aos instrutores do Programa de Reanimação Neonatal da Sociedade Brasileira de Pediatria com três casos clínicos hipotéticos: 1) decisão de iniciar ou não a reanimação; 2) limitação ou não dos cuidados intensivos após a reanimação em sala de parto; 3) limitação ou não da reanimação avançada em sala de parto. Para cada caso foi solicitada a indicação da conduta para cada idade gestacional entre 23‐26 semanas. A análise foi descritiva por meio da frequência das respostas.
ResultadosConsentiram em participar 560 (82%) instrutores. Apenas 9% afirmaram existir em seu hospital norma escrita sobre quando não iniciar a reanimação em sala de parto. Com 23 semanas, 50% dos instrutores fariam a reanimação em sala de parto e com 26 semanas 2% baseariam sua decisão no peso ao nascer e/ou na abertura da fenda palpebral. Dos entrevistados, 38% reavaliariam sua decisão e limitariam o cuidado na UTI a medidas de conforto para nascidos de 23 semanas reanimados na sala de parto. Quanto aos procedimentos de reanimação avançada, 45% e 4% com 23 e 26 semanas, respectivamente, não indicariam tais manobras.
ConclusãoObserva‐se dificuldade na opção de não reanimar neonatos com 23 semanas de gestação e, ao mesmo tempo, um pequeno percentual de pediatras não reanima, na sala de parto, neonatos cuja viabilidade não é questionada (26 semanas).
Os dados disponíveis indicam que recém‐nascidos com menos de 23 semanas de gestação são muito imaturos para sobreviver com a tecnologia atual; por outro lado, aqueles nascidos com 25 semanas ou mais apresentam taxas significativas de sobrevida e, em grande proporção, sem sequelas graves.1–4 Dessa forma, a literatura, de maneira geral, usou como guia as taxas de sobrevida dos neonatos pré‐termo e estabeleceu como limite de viabilidade o período entre 22 e 25 semanas de idade gestacional (IG), abaixo do qual o grau de imaturidade biológica é um fator limitante da vida e acima do qual não se questiona o benefício do tratamento.5,6
Entretanto, existe grande dificuldade de se traçar a conduta adequada para conceptos nascidos entre esses limites. Nesse período, a incerteza do resultado é a regra, e não a exceção. É, por isso, referida como “zona cinzenta”, pois a sobrevida e o prognóstico são incertos e há dúvida sobre qual a melhor conduta a ser adotada e sobre o grau de investimento e intervenção a ser aplicado, já que os dados disponíveis para a tomada de decisão são limitados e, embora ajudem, não anulam a incerteza nem a possibilidade de erro. Para o grupo de nascidos na zona cinzenta, dois cursos de ação são possíveis: 1) restrição de medidas de suporte vital, que tem a possibilidade de morte como desfecho ou de aumento das sequelas, caso o paciente não faleça; ou 2) acesso a toda tecnologia disponível, que tem como possíveis desfechos a morte com dor e sofrimento ou a possibilidade de sobrevida com elevadas taxas de sequelas maiores ou a chance de uma evolução clínica boa, com sobrevida sem sequelas ou com sequelas menores.5,7–10
Assim, diante de múltiplas incertezas, o Programa de Reanimação Neonatal da Sociedade Brasileira de Pediatria (PRN‐SBP) recomenda agir com cautela e, diante das informações adicionais advindas com o nascimento, a decisão de não reanimar pode ser tomada pela equipe na sala de parto ou, se ainda persistirem dúvidas, a equipe deve reanimar o paciente, levá‐lo à unidade de terapia intensiva (UTI) neonatal e aí reunir as informações necessárias, o que inclui os desejos expressos pela família, para eventualmente limitar as medidas de suporte vital.
Nesse contexto, é fundamental saber o que os médicos brasileiros pensam a respeito do papel dos pais na tomada de decisão sobre o tipo de intervenção que desejam para seus filhos, como são tomadas as decisões de reanimação ou não de um neonato pré‐termo extremo e como são abordadas as possíveis sequelas desses conceptos com os pais; ou seja, o que pensam os médicos brasileiros sobre essas questões éticas. Assim, o objetivo desta pesquisa foi descrever as opiniões dos pediatras que ensinam reanimação no Brasil a respeito das decisões de iniciar e limitar a reanimação em sala de parto de recém‐nascidos pré‐termo extremos, baseada em casos clínicos hipotéticos, e compará‐las de acordo com a macrorregião brasileira de atuação do instrutor.
MétodoApós aprovação do trabalho pelo Comitê de Ética em Pesquisa da Universidade Federal de São Paulo e pela Diretoria da Sociedade Brasileira de Pediatria, foi feito um estudo transversal, de dezembro de 2011 a setembro de 2013, com pediatras, instrutores ativos do PRN‐SBP. Não foi feito cálculo de tamanho de amostra, pois o estudo visava a avaliar todo o universo de instrutores ativos do PRN‐SBP.
Desenvolveu‐se um questionário eletrônico que se baseou no instrumento validado e usado por Martinez et al.11 Todos os instrutores ativos do PRN‐SBP receberam por e‐mail o link do questionário e uma senha pessoal de acesso. Ao entrar com a senha de acesso, o instrutor recebia uma explicação sobre a pesquisa e, ao concordar em participar por meio do aceite do termo de consentimento informado, o acesso ao questionário era liberado.
O questionário continha três eixos. O primeiro se referia à caracterização do entrevistado, com dados demográficos e profissionais. O segundo continha 17 perguntas de múltipla escolha e resposta obrigatória quanto às práticas atuais de reanimação neonatal e sobre questões éticas envolvidas na reanimação de neonatos pré‐termo extremos. O último versava sobre os três casos clínicos que são o foco do presente estudo. O controle de resposta por instrutor era de acesso apenas da pesquisadora principal e houve garantia de anonimato no que se refere à tabulação dos resultados.
Quanto aos três casos clínicos, o primeiro versava sobre a decisão de iniciar ou não a reanimação na sala de parto: “Você é chamado com urgência na sala de parto para prestar assistência a um parto normal de gestação gemelar. O primeiro gemelar nasceu com respiração irregular e o segundo nasceu em más condições, em apneia e bradicardia. Não houve tempo para conversar com os pais sobre a reanimação. Aponte, para cada idade gestacional (23, 24, 25 e 26 semanas), a alternativa correspondente a sua conduta: 1) Reanima os dois recém‐nascidos; 2) Não reanima o segundo, mas reanima o primeiro; 3) Não reanima os dois; 4) Verifica se a fenda palpebral está aberta para cada recém‐nascido e toma a decisão de reanimar; 5) Verifica o peso ao nascer de cada paciente e toma a decisão de reanimar”.
O segundo caso se referia à limitação ou não dos cuidados intensivos neonatais após a reanimação na sala de parto: “Supondo que os dois recém‐nascidos do Caso 1 foram reanimados na sala de parto pelo pediatra de plantão, que os enviou à UTI neonatal em que você está de plantão. No momento, os pacientes estão na incubadora de transporte, recebendo oxigênio inalatório e apresentam esforço respiratório intenso. Aponte, para cada idade gestacional (23, 24, 25 e 26 semanas), a alternativa correspondente a sua conduta: 1) Cuidados de conforto (aquecimento, hidratação e oxigênio inalatório); 2) Pressão de distensão contínua de vias aéreas (CPAP) por via nasal e 3) Ventilação mecânica e surfactante”.
O terceiro caso versava sobre a limitação ou não da reanimação avançada em sala de parto: “Você é chamado à sala de parto para recepcionar um neonato pré‐termo extremo que nascerá devido a descolamento de placenta. Rapidamente você conversa com a mãe e explica sobre a possibilidade de a criança nascer grave e vir a falecer na sala de parto. A mãe pede para que seja feito tudo para salvar a vida do recém‐nascido. O paciente nasce em apneia e com bradicardia intensa, é rapidamente intubado após falha da ventilação com máscara e permanece com frequência cardíaca (FC)<60, apesar de ventilação adequada. Aponte, para cada idade gestacional (23, 24, 25 e 26 semanas), a alternativa correspondente a sua conduta: 1) Indica massagem cardíaca e adrenalina e considera cateterismo umbilical para expansão de volume; 2) Mantém apenas ventilação, transfere o paciente para a UTI‐neonatal e aguarda o óbito; 3) Suspende a ventilação e aguarda o óbito na sala de parto”.
A análise estatística foi descritiva, procurou‐se traçar o retrato do que pensam os instrutores do PRN‐SBP. As variáveis qualitativas foram descritas por frequência de eventos e as variáveis quantitativas, por medidas de tendência central. Todas as respostas foram analisadas para o grupo como um todo e segundo a região de atuação dos instrutores (Norte, Nordeste e Centro‐Oeste versus Sul e Sudeste). A comparação das respostas de acordo com as cinco macrorregiões brasileiras de atuação dos instrutores entrevistados foi feita pelo teste do qui‐quadrado e foi significante p<0,05.
ResultadosNo período do estudo, existiam 829 instrutores, dos quais 130 estavam inativos e 14 se recusaram a participar da pesquisa. Assim, a população final alvo do estudo foi de 685 instrutores ativos do PRN‐SBP. Desses, 560 (82%) responderam ao questionário. A distribuição dos instrutores que responderam ao questionário por unidade da federação variou de 76% (São Paulo) a 100% (Amazonas, Rondônia, Roraima e Espírito Santo).
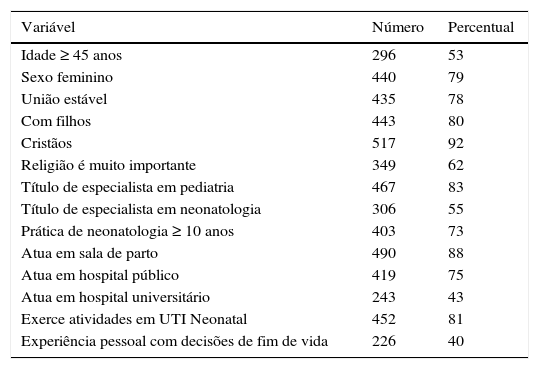
As características gerais dos entrevistados se encontram na tabela 1. Observou‐se média de idade dos instrutores entrevistados de 45±9 anos (variação: 27‐67). Quanto à religião, dos 517 que professavam a fé cristã, 68% eram católicos, 15% espíritas, 7% evangélicos e 2% protestantes. Em termos do local de residência, os instrutores eram assim distribuídos: 68 (12%) na Região Norte, 179 (32%) na Nordeste, 36 (6%) na Centro‐Oeste, 208 (37%) na Sudeste e 69 (12%) na Sul e 363 (65%) residiam nas capitais de estado e 197 (35%) no interior. Em relação à formação e atuação profissional, o tempo de graduação em medicina era, em média, 22±9 anos (variação: 4‐45) e de atuação em neonatologia era de 16±8 anos (variação: 1‐40).
Características gerais dos 560 instrutores do Programa de Reanimação Neonatal da sociedade Brasileira de pediatria que participaram do estudo
| Variável | Número | Percentual |
|---|---|---|
| Idade ≥ 45 anos | 296 | 53 |
| Sexo feminino | 440 | 79 |
| União estável | 435 | 78 |
| Com filhos | 443 | 80 |
| Cristãos | 517 | 92 |
| Religião é muito importante | 349 | 62 |
| Título de especialista em pediatria | 467 | 83 |
| Título de especialista em neonatologia | 306 | 55 |
| Prática de neonatologia ≥ 10 anos | 403 | 73 |
| Atua em sala de parto | 490 | 88 |
| Atua em hospital público | 419 | 75 |
| Atua em hospital universitário | 243 | 43 |
| Exerce atividades em UTI Neonatal | 452 | 81 |
| Experiência pessoal com decisões de fim de vida | 226 | 40 |
UTI, unidade de terapia intensiva.
Apenas 50 (9%) instrutores entrevistados afirmaram existir em seu hospital uma norma escrita sobre quando não iniciar a reanimação em sala de parto e quando estão indicados cuidados intensivos diante da prematuridade extrema. Entretanto, mesmo sem ter uma norma institucional estabelecida, 445 (80%) pediatras afirmaram usar algum critério para limitar a reanimação: a idade gestacional foi citada por 426 (96%) e o peso ao nascer por 299 (67%); 33% relataram considerar exclusivamente a idade gestacional como critério para a decisão, 5% referiram valorizar apenas o peso e 62% consideravam ambos os critérios. Para 355 (80%) entrevistados, a idade gestacional citada para limitar a reanimação foi abaixo de 24 semanas e para 263 (59%) pediatras, o limite de peso relatado foi de 500g.
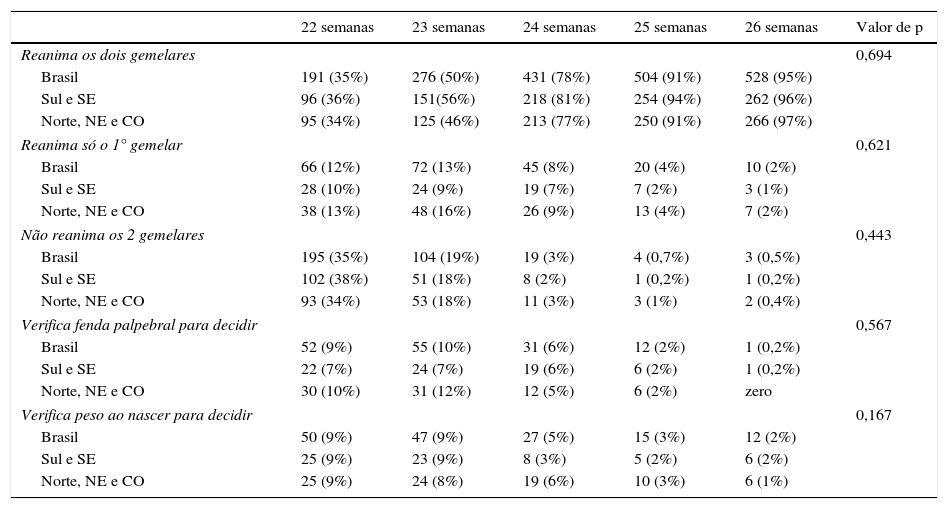
Na tabela 2 observa‐se o percentual de respostas para as alternativas relativas ao Caso Clínico 1, de acordo com a idade gestacional (IG) de cada paciente. Observa‐se que quanto mais elevada a IG, maior a chance de o entrevistado referir reanimar os dois gemelares. Entretanto, mesmo com 23 semanas, 50% dos instrutores de reanimação pesquisados fariam a reanimação dos dois neonatos com 26 semanas e 2% baseariam a sua decisão no peso ao nascer e/ou na presença de fenda palpebral aberta ou fechada. Esse comportamento foi observado para os instrutores como um todo e também segundo sua região de trabalho (qui‐quadrado; p=0,694).
Decisão quanto à iniciar a reanimação em gemelares, quando o primeiro gemelar apresentava, logo após o nascimento, respiração irregular e o segundo estava em apneia, de acordo com idade gestacional e região brasileira de atuação do pediatra
| 22 semanas | 23 semanas | 24 semanas | 25 semanas | 26 semanas | Valor de p | |
|---|---|---|---|---|---|---|
| Reanima os dois gemelares | 0,694 | |||||
| Brasil | 191 (35%) | 276 (50%) | 431 (78%) | 504 (91%) | 528 (95%) | |
| Sul e SE | 96 (36%) | 151(56%) | 218 (81%) | 254 (94%) | 262 (96%) | |
| Norte, NE e CO | 95 (34%) | 125 (46%) | 213 (77%) | 250 (91%) | 266 (97%) | |
| Reanima só o 1° gemelar | 0,621 | |||||
| Brasil | 66 (12%) | 72 (13%) | 45 (8%) | 20 (4%) | 10 (2%) | |
| Sul e SE | 28 (10%) | 24 (9%) | 19 (7%) | 7 (2%) | 3 (1%) | |
| Norte, NE e CO | 38 (13%) | 48 (16%) | 26 (9%) | 13 (4%) | 7 (2%) | |
| Não reanima os 2 gemelares | 0,443 | |||||
| Brasil | 195 (35%) | 104 (19%) | 19 (3%) | 4 (0,7%) | 3 (0,5%) | |
| Sul e SE | 102 (38%) | 51 (18%) | 8 (2%) | 1 (0,2%) | 1 (0,2%) | |
| Norte, NE e CO | 93 (34%) | 53 (18%) | 11 (3%) | 3 (1%) | 2 (0,4%) | |
| Verifica fenda palpebral para decidir | 0,567 | |||||
| Brasil | 52 (9%) | 55 (10%) | 31 (6%) | 12 (2%) | 1 (0,2%) | |
| Sul e SE | 22 (7%) | 24 (7%) | 19 (6%) | 6 (2%) | 1 (0,2%) | |
| Norte, NE e CO | 30 (10%) | 31 (12%) | 12 (5%) | 6 (2%) | zero | |
| Verifica peso ao nascer para decidir | 0,167 | |||||
| Brasil | 50 (9%) | 47 (9%) | 27 (5%) | 15 (3%) | 12 (2%) | |
| Sul e SE | 25 (9%) | 23 (9%) | 8 (3%) | 5 (2%) | 6 (2%) | |
| Norte, NE e CO | 25 (9%) | 24 (8%) | 19 (6%) | 10 (3%) | 6 (1%) | |
CO, Região Centro‐Oeste; NE, Região Nordeste; SE, Região Sudeste; valor de p, nível de significância de acordo com o teste do qui‐quadrado.
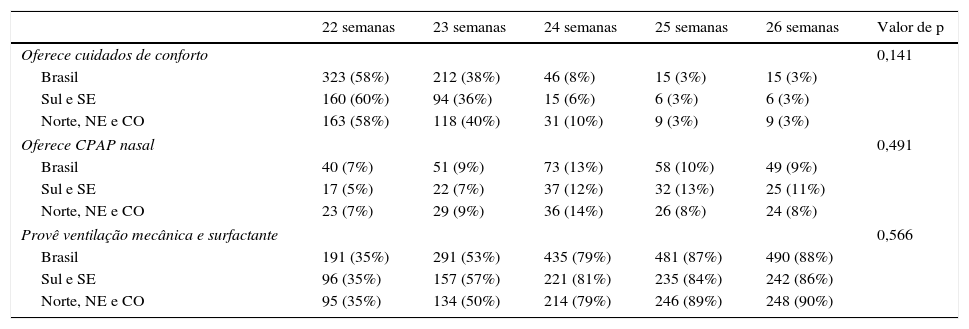
Na tabela 3 encontra‐se o percentual de respostas para as alternativas relativas ao Caso Clínico 2, de acordo com a IG de cada paciente. Nota‐se que quanto mais elevada a IG, maior a chance de o entrevistado referir que ofereceria cuidados intensivos plenos, isto é, ventilação mecânica e reposição de surfactante exógeno. Parte dos entrevistados considerou a possibilidade de, uma vez reanimados em sala de parto, reavaliar tal decisão e proporcionar cuidados de conforto na UTI neonatal, pois 38% dos pediatras analisados limitariam o cuidado na UTI a medidas de conforto para nascidos com 23 semanas efetivamente reanimados na sala de parto. O mesmo foi referido por 3% dos entrevistados para neonatos com 26 semanas. Tal comportamento é observado para os instrutores como um todo e também segundo sua região de trabalho (qui‐quadrado; p=0,141).
Tipo de cuidado proporcionado aos gemelares do Caso 1 na UTI neonatal, caso esses pacientes tivessem sido reanimados, de acordo com idade gestacional e região brasileira de atuação do pediatra entrevistado
| 22 semanas | 23 semanas | 24 semanas | 25 semanas | 26 semanas | Valor de p | |
|---|---|---|---|---|---|---|
| Oferece cuidados de conforto | 0,141 | |||||
| Brasil | 323 (58%) | 212 (38%) | 46 (8%) | 15 (3%) | 15 (3%) | |
| Sul e SE | 160 (60%) | 94 (36%) | 15 (6%) | 6 (3%) | 6 (3%) | |
| Norte, NE e CO | 163 (58%) | 118 (40%) | 31 (10%) | 9 (3%) | 9 (3%) | |
| Oferece CPAP nasal | 0,491 | |||||
| Brasil | 40 (7%) | 51 (9%) | 73 (13%) | 58 (10%) | 49 (9%) | |
| Sul e SE | 17 (5%) | 22 (7%) | 37 (12%) | 32 (13%) | 25 (11%) | |
| Norte, NE e CO | 23 (7%) | 29 (9%) | 36 (14%) | 26 (8%) | 24 (8%) | |
| Provê ventilação mecânica e surfactante | 0,566 | |||||
| Brasil | 191 (35%) | 291 (53%) | 435 (79%) | 481 (87%) | 490 (88%) | |
| Sul e SE | 96 (35%) | 157 (57%) | 221 (81%) | 235 (84%) | 242 (86%) | |
| Norte, NE e CO | 95 (35%) | 134 (50%) | 214 (79%) | 246 (89%) | 248 (90%) | |
CO, Região Centro‐Oeste; NE, Região Nordeste; SE, Região Sudeste; valor de p, nível de significância de acordo com o teste do qui‐quadrado.
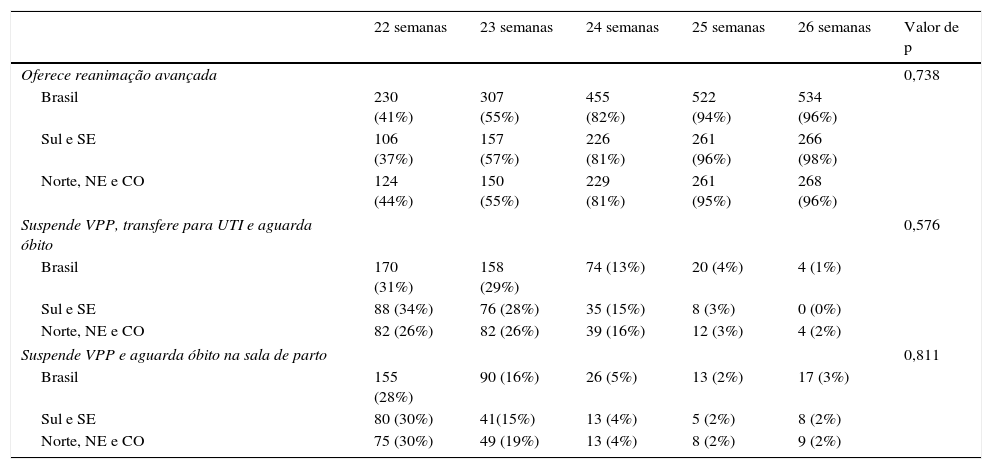
Na tabela 4, observa‐se o percentual de respostas para as alternativas relativas ao Caso Clínico 3, de acordo com a IG de cada paciente. Observa‐se novamente que quanto mais elevada a IG, maior a chance de o entrevistado referir que ofereceria reanimação avançada e iniciaria massagem e medicações para reanimar o recém‐nascido. Com 23 semanas, 55% dos instrutores pesquisados ofereceriam cuidados intensivos plenos ao paciente e com 26 semanas 4% interromperiam os esforços de reanimação nessa situação. Tal comportamento é observado para os instrutores como um todo e também segundo sua região de atuação (qui‐quadrado; p=0,738).
Conduta para neonato que nasce em más condições por descolamento prematuro de placenta e mantém a frequência cardíaca<60 batimentos/minuto, mesmo após a intubação. A mãe havia solicitado que fosse feito tudo para salvar a vida do bebê, de acordo com idade gestacional e região brasileira de atuação do pediatra entrevistado
| 22 semanas | 23 semanas | 24 semanas | 25 semanas | 26 semanas | Valor de p | |
|---|---|---|---|---|---|---|
| Oferece reanimação avançada | 0,738 | |||||
| Brasil | 230 (41%) | 307 (55%) | 455 (82%) | 522 (94%) | 534 (96%) | |
| Sul e SE | 106 (37%) | 157 (57%) | 226 (81%) | 261 (96%) | 266 (98%) | |
| Norte, NE e CO | 124 (44%) | 150 (55%) | 229 (81%) | 261 (95%) | 268 (96%) | |
| Suspende VPP, transfere para UTI e aguarda óbito | 0,576 | |||||
| Brasil | 170 (31%) | 158 (29%) | 74 (13%) | 20 (4%) | 4 (1%) | |
| Sul e SE | 88 (34%) | 76 (28%) | 35 (15%) | 8 (3%) | 0 (0%) | |
| Norte, NE e CO | 82 (26%) | 82 (26%) | 39 (16%) | 12 (3%) | 4 (2%) | |
| Suspende VPP e aguarda óbito na sala de parto | 0,811 | |||||
| Brasil | 155 (28%) | 90 (16%) | 26 (5%) | 13 (2%) | 17 (3%) | |
| Sul e SE | 80 (30%) | 41(15%) | 13 (4%) | 5 (2%) | 8 (2%) | |
| Norte, NE e CO | 75 (30%) | 49 (19%) | 13 (4%) | 8 (2%) | 9 (2%) | |
CO, Região Centro‐Oeste; NE, Região Nordeste; SE, Região Sudeste; UTI, unidade de terapia intensiva; valor de p, nível de significância de acordo com o teste do qui‐quadrado; VPP, ventilação com pressão positiva.
Os achados mais importantes deste estudo e que merecem destaque são: a taxa de resposta expressiva (82%), o que permite conhecer e retratar as práticas de quem ensina reanimação em sala de parto no Brasil; a dificuldade na opção de não reanimar crianças no limite inferior da zona cinzenta, com 23 semanas de gestação; a presença de um pequeno percentual de pediatras que não reanima na sala de parto neonatos cuja viabilidade não é questionada (26 semanas de gestação); a extrema dificuldade de adotar uma conduta na sala de parto em crianças com 24‐25 semanas de gestação, as condutas são heterogêneas e não necessariamente coerentes; e, finalmente, o fato de que as práticas de reanimação neonatal relatadas são relativamente uniformes do ponto de vista regional no país.
Em um questionário semelhante sobre decisão em sala de parto enviado a neonatologistas do Estado de Illinois (EUA), a taxa de resposta foi de 66%. Entre os neonatologistas que responderam ao questionário, 55% disseram que não reanimariam um neonato com IG de 22 semanas. Já o limite superior para a reanimação, para 85% desses profissionais, seria 23‐25 semanas.12 Esses autores concluem que os médicos, para decidir sobre a reanimação na sala de parto, sofrem influência tanto da opinião dos pais como se baseiam na sua própria experiência e opinião. Além disso, o medo de um processo ético profissional e os ensinamentos éticos durante a formação médica também desempenham papel importante nessa decisão. Já Peerzada et al.,13 em 2006, relataram que 94% dos neonatologistas suecos que responderam a um questionário consideravam fútil o tratamento abaixo de 23 semanas de IG e que a reanimação daqueles com 23 semanas tinha benefícios incertos, afirmaram que não seguiriam o desejo dos pais, caso esses quisessem a reanimação. Os achados desta pesquisa mostram um perfil bastante diferente dos pediatras analisados. Os médicos brasileiros têm dificuldade de tomar a decisão de não iniciar a reanimação, já que 50% dos instrutores de reanimação fariam a reanimação de um paciente com 23 semanas, fato esse que se opõe à opinião dos próprios instrutores (88%), que consideram que o limite de IG para a reanimação deveria ser ao redor de 24 semanas. Esse descompasso entre o que os pediatras dizem praticar e pensam ser o ideal envolve várias questões. Destacando‐se, entre elas, a falta de guias de conduta e de critérios claros para a limitação dos esforços terapêuticos, além da confusão que permeia respostas que dependem de conceitos relativos ao que é ético, ao que é moral e ao que é legal. Tal comportamento parece ser também a realidade da América do Sul, pois Fajardo et al.14 mostraram, em 2012, que, nos países latino‐americanos, a prática habitual é oferecer cuidados intensivos, e não limitar o suporte de vida, diferentemente do que acontece na América do Norte e na Europa.
Com relação à reanimação avançada, parece haver uma divisão grande entre os instrutores que participaram do estudo quanto a proporcionar ou não massagem cardíaca e medicações para neonatos pré‐termo extremos, uma vez que 45% dos entrevistados não fariam reanimação avançada em neonatos de 23 semanas, enquanto 55% fariam os procedimentos avançados. O fato de recém‐nascidos com prematuridade extrema receberem massagem cardíaca em sala de parto está associado a um risco 2,9‐3,7 vezes maior de morte e 1,5‐2,3 vezes maior de lesão neurológica grave em relação ao grupo de pacientes que não necessitam dessa intervenção na sala de parto.15,16
Também é importante destacar que, apesar de não haver qualquer recomendação nesse sentido, a fenda palpebral e o peso ao nascer ainda norteiam a decisão de reanimação na sala de parto para vários entrevistados. Talvez isso se deva ao fato de, na prática, a IG não ser conhecida de maneira precisa em uma parcela significativa dos casos, o que faz com que os pediatras tentem estimá‐la por meio de parâmetros que, apesar de imprecisos, refletem de maneira grosseira a prematuridade extrema. Pálpebras fundidas estão presentes em cerca de 20% dos nascidos vivos com IG entre 24 e 27 semanas, não são um bom parâmetro para a tomada de decisões na sala de parto.17 O peso ao nascer também deve ser considerado com cautela, uma vez que não há associação direta entre peso e maturidade do recém‐nascido, a estimativa obstétrica do peso fetal é acurada em somente 15‐20% dos casos.18,19
Outro ponto interessante notado na presente pesquisa foi a dúvida quanto ao local para aguardar o óbito de recém‐nascidos nos quais foi feita a decisão pela não reanimação. Há uma dificuldade do pediatra brasileiro de manter o recém‐nascido junto aos pais, na própria sala de parto, o que é uma orientação da Academia Americana de Pediatria.20 Tal conduta pode se dever, em parte, às próprias diretrizes do PRN‐SBP que recomendam, diante da dúvida ou de poucos dados para decisão e especialmente quando a IG não é conhecida, que é melhor reanimar na sala de parto e postergar a decisão de limitar a terapia para outro momento, quando mais dados possam ser agregados para melhor fundamentar a decisão.
Apesar da riqueza de informações obtidas, o estudo conta com limitações. Destaca‐se o fato de se basear nas respostas a um questionário e em casos clínicos hipotéticos, o que pode diferir bastante da atuação no cenário real. Outra questão refere‐se à opção por um questionário com respostas fechadas em um tema no qual a sutileza do discurso pode refletir grandes variações na atuação prática. A despeito dessas limitações, trata‐se do primeiro estudo que evidencia as opiniões de pediatras brasileiros no tocante a intervenções no início da vida. Além disso, mesmo no cenário internacional, o elevadíssimo percentual de respostas ao questionário e o fato de os entrevistados representarem a população toda de formadores de opinião no que concerne à reanimação neonatal são pontos a serem ressaltados e que podem servir de base para a elaboração de diretrizes mais claras quanto aos dilemas éticos com os quais o pediatra se depara ao atender recém‐nascidos no limite da viabilidade.
O presente estudo representa um passo inicial para conhecer o que pensam e como atuam os pediatras na sala de parto. O painel desenhado indica que a conduta quanto à reanimação de neonatos pré‐termo extremos é permeada por ambivalências e contradições. Um franco e abrangente debate do assunto na formação médica, pediátrica e neonatal é fundamental para fornecer bases mais amplas para a discussão e fundamentação das condutas relativas ao início da vida diante de condições limítrofes de maturidade para a sobrevida extrauterina.
Conflitos de interesseOs autores declaram não haver conflitos de interesse.
Aos instrutores do PRN‐SBP pela enorme colaboração; aos coordenadores estaduais do PRN‐SBP pelo incentivo à participação local; e à Sociedade Brasileira de Pediatria por apoiar a pesquisa no contexto do Programa de Reanimação Neonatal.
Como citar este artigo: Ambrósio CR, de Almeida MF, Guinsburg R. Opinions of Brazilian resuscitation instructors regarding resuscitation in the delivery room of extremely preterm newborns. J Pediatr (Rio J). 2016;92:609–15.
Trabalho desenvolvido na Divisão de Medicina Neonatal, Departamento de Pediatria, Escola Paulista de Medicina, Universidade Federal de São Paulo, São Paulo, SP, Brasil; e Programa de Reanimação Neonatal, Sociedade Brasileira de Pediatria, São Paulo, SP, Brasil.