To review the clinical characteristics, comorbidities, and management of insomnia in childhood and adolescence.
SourcesThis was a non‐systematic literature review carried out in the PubMed database, from where articles published in the last five years were selected, using the key word “insomnia” and the pediatric age group filter. Additionally, the study also included articles and classic textbooks of the literature on the subject.
Data synthesisDuring childhood, there is a predominance of behavioral insomnia as a form of sleep‐onset association disorder (SOAD) and/or limit‐setting sleep disorder. Adolescent insomnia is more associated with sleep hygiene problems and delayed sleep phase. Psychiatric (anxiety, depression) or neurodevelopmental disorders (attention deficit disorder, autism, epilepsy) frequently occur in association with or as a comorbidity of insomnia.
ConclusionsInsomnia complaints in children and adolescents should be taken into account and appropriately investigated by the pediatrician, considering the association with several comorbidities, which must also be diagnosed. The main causes of insomnia and triggering factors vary according to age and development level. The therapeutic approach must include sleep hygiene and behavioral techniques and, in individual cases, pharmacological treatment.
Revisar as características clínicas, as comorbidades e o manejo da insônia na infância e adolescência.
Fonte dos dadosRevisão não sistemática da literatura feita na base dados PubMed, na qual foram selecionados artigos publicados nos últimos cinco anos, com o uso da palavra‐chave insônia e o filtro faixa etária pediátrica. Adicionalmente foram incluídos artigos e livros‐texto clássicos da literatura sobre o tema.
Síntese dos dadosNa infância existe predomínio da insônia comportamental na forma de distúrbio de início do sono por associações inadequadas e/ou distúrbio pela falta de estabelecimento de limites. Na adolescência a insônia está mais associada a problemas de higiene do sono e atraso de fase. Transtornos psiquiátricos (ansiedade, depressão) ou do neurodesenvolvimento (transtorno do déficit de atenção, autismo, epilepsias) ocorrem com frequência em associação ou como comorbidade do quadro de insônia.
ConclusõesA queixa de insônia nas crianças e nos adolescentes deve ser valorizada e adequadamente investigada pelo pediatra, que levará em consideração a associação com diversas comorbidades, que também devem ser diagnosticas. As causas principais de insônia e fatores desencadeantes variam de acordo com a idade e o nível de desenvolvimento. A abordagem terapêutica deve incluir medidas de higiene do sono e técnicas comportamentais e em casos individualizados tratamento farmacológico.
Os distúrbios do sono (DS) constituem uma queixa frequente nas consultas médicas de rotina e cada vez mais o pediatra necessita estar instrumentalizado para o seu correto diagnóstico e manejo e evitar, assim, o encaminhamento para consultas especializadas e exames/intervenções excessivos e desnecessários.
Os DS, em sua maioria, apresentam‐se na forma de entidade primária, mas também podem estar associados a doenças orgânicas diversas (ex: asma, obesidade, doenças neuromusculares, refluxo gastroesofágico, epilepsia, transtorno da atenção, transtorno do espectro autista) ou comorbidades psiquiátricas (ansiedade, depressão, bullying).
A apresentação clínica é variável e múltipla. Durante os primeiros anos de vida são mais frequentes as queixas de dificuldades para iniciar o sono e/ou despertares noturnos frequentes. A seguir temos as parassonias (despertar confusional) e os distúrbios respiratórios do sono (síndrome da apneia hipopneia obstrutiva). A partir da idade pré‐escolar ocorrem os distúrbios relacionados a questões de higiene do sono inadequada e na adolescência os distúrbios relacionados a questões circadianas (atraso de fase) ou a movimentos excessivos durante o sono (síndrome das pernas inquietas).
Nesta revisão vamos focar um DS frequente, a insônia, que durante a infância pode se apresentar de forma clínica diversa, com manejo também diverso. Iremos abordar aspectos clínicos, diagnóstico, comorbidades e terapêutica, com o objetivo de dar ao pediatra uma visão geral do problema e instrumentos para seu diagnóstico e manejo.
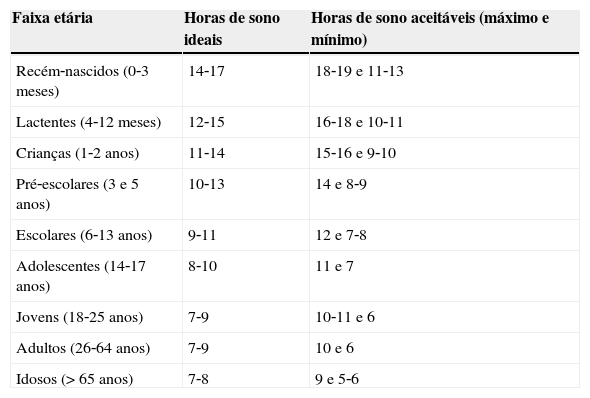
Características do sono e classificação dos distúrbios do sonoRecomendações sobre a duração do sono em crianças e adolescentes variam de acordo com a fonte consultada. Recentemente a National Sleep Foundation publicou um consenso baseado em painel de especialistas no qual para cada faixa etária se encontra a recomendação sobre as horas de sono ideais e uma faixa de variabilidade que contém as horas de sono aceitáveis1 (tabela 1).
Duração do sonoa
| Faixa etária | Horas de sono ideais | Horas de sono aceitáveis (máximo e mínimo) |
|---|---|---|
| Recém‐nascidos (0‐3 meses) | 14‐17 | 18‐19 e 11‐13 |
| Lactentes (4‐12 meses) | 12‐15 | 16‐18 e 10‐11 |
| Crianças (1‐2 anos) | 11‐14 | 15‐16 e 9‐10 |
| Pré‐escolares (3 e 5 anos) | 10‐13 | 14 e 8‐9 |
| Escolares (6‐13 anos) | 9‐11 | 12 e 7‐8 |
| Adolescentes (14‐17 anos) | 8‐10 | 11 e 7 |
| Jovens (18‐25 anos) | 7‐9 | 10‐11 e 6 |
| Adultos (26‐64 anos) | 7‐9 | 10 e 6 |
| Idosos (> 65 anos) | 7‐8 | 9 e 5‐6 |
Os despertares noturnos ocorrem com frequência na infância e sua distribuição varia com a idade. Nos primeiros seis meses de vida se concentram em 1‐2 picos noturnos, após o 6o mês seguem uma distribuição que acompanha o ciclo de sono (que dura 90‐120 minutos) e ocorrem mais frequentemente na fase REM. Nesses casos o natural é a criança voltar a dormir espontaneamente.2
A classificação dos DS é proposta pela Academia Americana de Medicina do Sono e recentemente foi lançada a ICSD‐3 que é a versão atualizada da ICSD‐2, publicada em 2005. Essa revisão da classificação manteve os princípios básicos da anterior e identificou sete categorias maiores de DS: insônia, distúrbios respiratórios do sono, hipersonolência central, distúrbios do ritmo circadiano, distúrbios do movimento durante o sono, parassonias e outros.2 Houve uma uniformização dos critérios diagnósticos para adultos e crianças e foi mantido o reconhecimento de situações específicas idade‐dependente. A tabela 2 mostra a prevalência dos diferentes DS na infância, segundo a Academia Americana de Medicina do Sono.3
Definição de insôniaA insônia pode ser definida como a dificuldade de iniciar o sono (em crianças considera‐se a dificuldade que ocorre para iniciar o sono sem a intervenção de cuidadores); ou de manter o sono (despertares frequentes durante a noite e dificuldade de retornar ao sono sem intervenção de cuidadores); ou despertar antes do horário habitual com incapacidade de retornar ao sono. A insônia pode causar sofrimento e prejuízo no funcionamento social, profissional, educacional‐acadêmico ou comportamental.2
Prevalência da insôniaOs DS que se manifestam com dificuldade de conciliar o sono e/ou dificuldade de manutenção do sono (devido a despertares noturnos) atingem em torno de 30% das crianças. O aumento da prevalência, que foi observado nos últimos anos, está intimamente relacionado a hábitos sociais no âmbito familiar, existe muitas vezes uma diferença entre o ritmo sono‐vigília natural da criança e as exigências sociais. Esse distúrbio, quando crônico, pode ter como consequência efeitos deletérios no desenvolvimento cognitivo, na regulação do humor, na atenção, no comportamento e na qualidade de vida, não somente da criança, mas de toda a família, o que resultando em privação de sono nos pais com consequências em suas atividades laborais.4,5
Os dados da prevalência de insônia variam de acordo com a idade. Nos primeiros dois anos de vida, as taxas são altas, em torno de 30%, e após o terceiro ano de vida a prevalência mantém‐se estável, em torno de 15%. É importante ressaltar que como a definição e o diagnóstico de insônia variam bastante entre os estudos disponíveis, isso influencia diretamente nos dados de prevalência.4,5
Em estudo de base populacional, feito na Pensilvânia, foi evidenciado que uma a cada cinco crianças ou pré‐adolescentes apresentam sintomas de insônia. A prevalência mais alta (em torno de 30%) ocorre em meninas entre 11‐12 anos, o que parece estar mais relacionado a alterações hormonais do que a ansiedade/depressão.6
Na China foi feito outro grande estudo de base populacional, em duas etapas de coleta de dados e com intervalo de cinco anos entre elas. Foi evidenciado aumento da prevalência de insônia de 4,2% para 6,6% e da incidência de 6,2% para 14,9%. Os casos iniciais estavam associados a questões de saúde (laringofaringite) e estilo de vida (consumo de cafeína, tabagismo) e os novos casos estavam associados a baixo nível educacional dos pais, uso de álcool e doenças mentais.7
Estudo de base populacional feito na Noruega somente com adolescentes evidenciou que em dias de semana a média de horas/sono foi de 6h25m, o que levou a um déficit de mais ou menos duas horas e que a maioria (65%) apresentava longa latência para iniciar o sono (> 30 minutos). A prevalência de insônia nessa população foi de 23,8% pelos critérios do DSM‐IV, 18,5% pelo DSM‐V e 13,6% quando usados critérios quantitativos.8
Tipos de insônia de acordo com a faixa etáriaEm crianças a insônia tem características claramente comportamentais e pode ser definida em dois tipos principais, o distúrbio de início do sono por associações inadequadas e o distúrbio por falta de estabelecimento de limites.9
- 1)
Distúrbio de início do sono por associações inadequadas:
Nessa condição o lactente aprende a dormir sob uma condição específica (objeto, circunstância) que geralmente requer intervenção/presença dos pais. Após um despertar fisiológico noturno, necessita da mesma intervenção para voltar a dormir. Apesar do número de despertares ser normal para a idade, o problema ocorre pela incapacidade de voltarem a dormir sozinhos, o que prolonga o período acordado. O diagnóstico é baseado na história de uma longa latência para início do sono, requer condições específicas e pré‐determinadas, além de necessidade de intervenção do cuidador durante os despertares noturnos. Por definição ocorrem 2‐3 despertares/noite com duração entre 5‐10 minutos ou superior, cinco vezes na semana. Esse tipo de insônia tende a desaparecer em torno de 3‐4 anos de idade. A polissonografia é normal se as associações estiverem presentes para facilitar o início do sono. O diagnóstico diferencial com outros tipos de insônia ocorre pelo rápido adormecer se associado às condições iniciais. A abordagem terapêutica deve ser programada por meio da extinção gradual do estímulo de associação.2,5
- 2)
Distúrbio pela falta de estabelecimento de limites:
É típico da idade pré‐escolar e escolar, caracterizado por uma dificuldade dos pais de estabelecerem limites e regras para a hora de dormir ou de fazer com que essas sejam respeitadas. Como consequência a criança se recusa a dormir ou a permanecer dormindo toda a noite. É comum a ocorrência de desculpas para não ir dormir (fome, sede, mais uma história...) e os pais terminarem por ceder. O tempo total de sono pode ficar reduzido em até 1‐2 horas, com em torno de 3‐5 despertares com saída do leito ou chamando os pais. A polissonografia é normal, pois uma vez que a criança adormece a arquitetura do sono é adequada. Para o diagnóstico diferencial é importante analisar a relação e postura dos pais com a criança. O manejo envolve basicamente os pais, que devem expor os limites/regras e serem rígidos com o cumprimento deles e o uso de técnicas comportamentais. É aceitável o uso de indutor de sono anti‐histamínico ou benzodiazepínico por tempo limitado e enquanto se consolidam as técnicas comportamentais.2,5Em algumas crianças pode ocorrer uma combinação entre os dois tipos de insônia comportamental.5
Estudos demonstram que o sono tem papel crucial no desenvolvimento saudável dos adolescentes. Entretanto, durante a adolescência é muito comum ocorrerem alterações no padrão de sono devido a fatores biológicos e ambientais, tais como horário tardio de dormir, higiene do sono inadequada, restrição e fragmentação do sono. A insônia nessa faixa etária está associada a prognóstico desfavorável em termos de saúde mental, desempenho escolar e comportamento de risco.2
Na adolescência a insônia pode estar relacionada a uma higiene inadequada do sono, ao atraso de fase ou ter origem psicofisiológica.
- 1)
Insônia por higiene inadequada:
Durante a adolescência a insônia apresenta características relacionadas à mudança de hábitos sociais (tendência a dormir mais tarde) e a problemas de higiene do sono. São considerados hábitos de higiene do sono inadequados: dormir após as 23 horas e acordar após as 8 horas; esquema irregular de sono entre dias de semana e fim de semana; uso de substâncias excitantes ou drogas (lícitas e ilícitas); excesso de cafeína no fim da tarde ou à noite e/ou uso de aparelhos eletrônicos no quarto antes de dormir (TV, computador, celular). Também tem influência na qualidade do sono a pressão social e familiar; mudanças hormonais e a necessidade do sentido de pertencimento a um grupo.10 A insônia por higiene inadequada leva a aumento da latência do sono e redução do tempo total de sono. Como consequência resulta em sonolência excessiva diurna e/ou hiperatividade, problemas escolares e de relacionamento, inversão do ciclo sono‐vigília.11,12 É importante o diagnóstico diferencial com patologias psiquiátricas, tais como depressão e esquizofrenia. Lembramos que a insônia pode ser o sintoma inicial dessas morbidades. O manejo terapêutico consiste em seguir uma rotina adequada de higiene do sono, terapia comportamental e em casos selecionados o uso de melatonina.5
- 2)
Insônia por atraso de fase:
Definido como atraso (retardamento) do horário de dormir que leva como consequência a um despertar tardio. Esse é um distúrbio de ritmo circadiano, que ocorre em adolescentes em função de alterações hormonais e com desvio do horário de sono noturno em função de marca passo endógeno. É uma causa frequente de insônia e pode ocorrer em outras idades, além da adolescência. Os conflitos ocorrem porque o horário de deitar não coincide com o horário de sono e o adolescente se recusa a ir dormir e tem dificuldade de acordar de manhã. Gera como consequência sintomas de privação de sono, hiperatividade, agressividade e até problemas de aprendizagem em função da sonolência excessiva diurna. Após conseguirem dormir, o sono é tranquilo com estrutura e duração adequada (se não tiverem de ser acordados de manhã). A tentativa de compensar a sonolência com sestas durante o dia ou com horário livre de sono nos fins de semana leva a mais atraso de fase à noite. O manejo ideal consiste em readequar o horário de início do sono. O uso de melatonina em dose baixa (1mg), no fim da tarde, provou ser eficaz em corrigir o atraso de fase em estudo duplo cego feito com população de adolescentes.13 A associação entre atraso de fase como causa de insônia em adolescentes tem sido bastante explorada na literatura. Em estudo de base populacional, feito na Noruega, que incluiu 10.220 adolescentes entre 16‐18 anos, foi observado atraso de fase em 3,3% da população. Mais da metade desses adolescentes (54% das meninas e 57% dos meninos) também tinha critérios para insônia. Adicionalmente o diagnóstico de atraso de fase acarretava risco três vezes maior de faltas na escola para o sexo masculino e 1,8 vez para o feminino.14
- 3)
Insônia psicofisiológica:
Caracterizada por uma combinação entre associações previamente vividas e hipervigilância. A queixa consiste em uma preocupação exagerada com o dormir, ou conseguir dormir, e com os efeitos adversos do “não dormir” no dia seguinte. Esse tipo de situação ocorre por meio de uma combinação entre fatores de risco (vulnerabilidade genética, comorbidades psiquiátricas), fatores gatilho (estresse) e outros fatores (má higiene do sono, uso de cafeína, etc.).5
Entre os fatores que predispõem a insônia destacamos: a ordem de nascimento (mais prevalente nos primogênitos e/ou filho único); fatores genéticos (história familiar positiva); temperamento (variabilidade do humor); presença de psicopatologia ou depressão materna; comportamento dos cuidadores durante o despertar noturno (a tendência de fazer adormecer no colo ou pegar o lactente no colo imediatamente após o despertar noturno tende a cronificar a insônia); alimentação noturna (os despertares noturnos são mais frequentes em lactentes com regime de aleitamento materno entre seis e 12 meses e persistem por mais tempo nas crianças que continuam após 12 meses) e coleito (frequentemente associado à insônia).2
Diferentes causas ou fatores precipitantes de insônia têm relação direta com o estágio de neuropsicodesenvolvimento da criança e/ou características próprias da adolescência, conforme detalhado na tabela 3. A divisão por faixa etária é uma forma didática de apresentação. Entretanto, sobreposições entre as diferentes idades faixas de idade podem ocorrer. Lembrar que rotina de sono irregular e inconstante também pode levar a insônia em todas as idades, assim como doenças sistêmicas agudas e/ou crônicas. Apesar de ser pouco discutida na infância, a característica geneticamente determinada de sono curto (indivíduo que dorme bem, mas tem a duração total do sono inferior à expectativa média para sua idade e nível de desenvolvimento) pode ocorrer. Nesses casos o sono tem qualidade (organização) normal.15
Causas e/ou fatores precipitantes de insônia de acordo com a faixa etária
| Faixa etária | Causas |
|---|---|
| Lactente | Distúrbio de início do sono por associações inadequadasAlergias alimentaresRefluxo gastro‐esofágicoCólicas do lactenteIngestão noturna excessiva de líquidosOtite média aguda ou outras doenças infecciosasDoenças crônicas |
| 2‐3 anos | Distúrbio de início do sono por associações inadequadasMedoAnsiedade de separação dos paisSestas prolongadas ou em horários inapropriadosDoenças infecciosas agudasDoenças crônicas |
| Pré‐escolar e escolar | Distúrbio pela falta de estabelecimento de limitesMedoPesadelosDoenças infecciosas agudasDoenças crônicas |
| Adolescente | Problemas de higiene do sonoAtraso de faseComorbidades psiquiátricas (anisedade, depressão, TDAH)Pressão familiar, escolarDistúrbios respiratórios do sonoDistúrbios do movimentoDoenças infecciosas agudasDoenças crônicas |
Para o diagnóstico da insônia é de fundamental importância uma boa anamnese, na qual a rotina de adormecer e as características do sono e do despertar devem ser investigadas. Deve‐se avaliar o impacto que o distúrbio do sono causa na vida da criança e na estrutura familiar. O exame físico completo também auxilia a excluir possíveis causas de insônia secundária.2,5,16
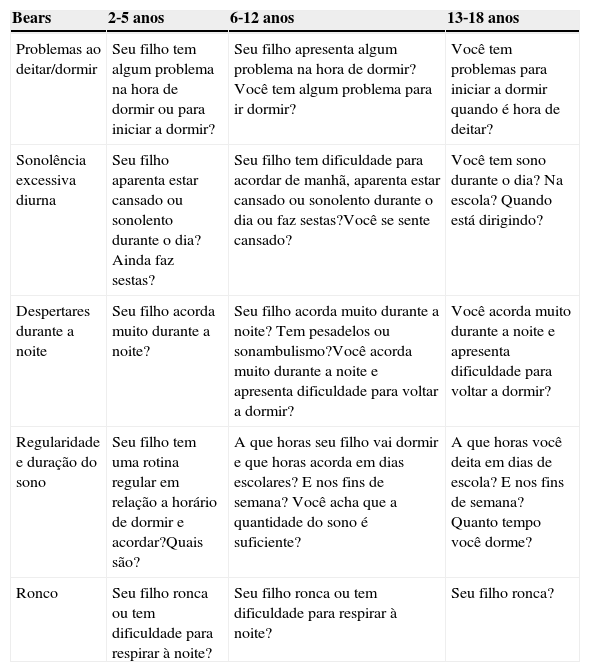
A detecção precoce dos distúrbios do sono é fundamental para que o manejo adequado seja estabelecido e que o prognóstico seja favorável. Na consulta pediátrica de rotina um instrumento que pode auxiliar na triagem é o algorítmico Bears (Bedtime routines, Excessive daytime sleep, Awakenings during night, Regularity of duration of sleep, Snoring), composto de cinco questões de fácil aplicação e que evidencia um bom poder de detecção de alterações do sono.17 A tabela 4 mostra as perguntas‐gatilho para uma correta avaliação do sono.
Algoritmo Bearsa
| Bears | 2‐5 anos | 6‐12 anos | 13‐18 anos |
|---|---|---|---|
| Problemas ao deitar/dormir | Seu filho tem algum problema na hora de dormir ou para iniciar a dormir? | Seu filho apresenta algum problema na hora de dormir?Você tem algum problema para ir dormir? | Você tem problemas para iniciar a dormir quando é hora de deitar? |
| Sonolência excessiva diurna | Seu filho aparenta estar cansado ou sonolento durante o dia? Ainda faz sestas? | Seu filho tem dificuldade para acordar de manhã, aparenta estar cansado ou sonolento durante o dia ou faz sestas?Você se sente cansado? | Você tem sono durante o dia? Na escola? Quando está dirigindo? |
| Despertares durante a noite | Seu filho acorda muito durante a noite? | Seu filho acorda muito durante a noite? Tem pesadelos ou sonambulismo?Você acorda muito durante a noite e apresenta dificuldade para voltar a dormir? | Você acorda muito durante a noite e apresenta dificuldade para voltar a dormir? |
| Regularidade e duração do sono | Seu filho tem uma rotina regular em relação a horário de dormir e acordar?Quais são? | A que horas seu filho vai dormir e que horas acorda em dias escolares? E nos fins de semana? Você acha que a quantidade do sono é suficiente? | A que horas você deita em dias de escola? E nos fins de semana? Quanto tempo você dorme? |
| Ronco | Seu filho ronca ou tem dificuldade para respirar à noite? | Seu filho ronca ou tem dificuldade para respirar à noite? | Seu filho ronca? |
Fonte: Modificado de Mindell & Owens.17
Bears, Bedtime routines, Excessive daytime sleep, Awakenings during night, Regularity of duration of sleep, Snoring.
a As perguntas na faixa etária 2‐5 anos são dirigidas aos pais/cuidador, entre 6‐12 anos aos pais/cuidadores e à própria criança, entre 13‐18 anos diretamente ao adolescente e a última (ronco) também ao acompanhante.
Outra opção que auxilia a verificar a dimensão do quadro de insônia é o uso de diários do sono. Esses permitem avaliar o ritmo circadiano e o tempo (quantidade de sono). Algumas perguntas podem ser dirigidas para avaliar os hábitos e rotina do sono. O diário deve traçar o período de 24 horas e conter informações relativas a um período médio de duas semanas.
Adicionalmente, questionários validados que avaliam a qualidade do sono também são bastante úteis e devem ser associados à entrevista e ao diário do sono.
Para crianças até três anos recomendamos o uso do Brief Infant Sleep Questionnaire idealizado por Sadeh et al. e com versão validada em língua portuguesa.18,19 Para crianças acima de três anos indicamos a Sleep Disturbance Scale for Children, proposta por Bruni et al. e também validada para português.20,21 A versão em português brasileiro dessa escala encontra‐se disponível na versão digital deste artigo (Anexo A).
A actigrafia é também uma maneira simples de avaliar o ritmo sono‐vigília. Esse equipamento tem o formato de um relógio de pulso e monitora os movimentos corporais. Por meio de um software podemos analisar os sinais obtidos e correlacionar com o estado da criança. Pode ser usado em qualquer idade.22
A polissonografia (PSG) é o exame padrão‐ouro para avaliação do sono. Consiste no registro de eletroencefalograma (EEG) associado a outras variáveis fisiológicas (movimentos oculares, eletromiograma submentoniano, canais respiratórios, eletrocardiograma, saturação de oxigênio, movimentos de perna, sensor de posição, sensor de ronco). Permite uma análise completa da arquitetura do sono, eventos respiratórios e movimentos corporais. Auxilia na avaliação da organização do sono, do tempo dormindo, da latência do sono e no diagnóstico diferencial entre eventos motores epilépticos e não epilépticos.23
Comorbidades- 1)
Depressão
Doenças psiquiátricas geralmente estão associadas a problemas no sono, tais como hiperssonia, fadiga, padrão sono‐vigília irregular, pesadelos, entre outros. Crianças com depressão maior apresentam alta prevalência de insônia (em torno de 75%), 30% insônia grave. O uso de medicações psicotrópicas também pode afetar negativamente o sono. Por outro lado, existem novas evidências sugerindo que a insônia na infância seja per se um fator de risco para o desenvolvimento de distúrbios psiquiátricos na adolescência e idade adulta.5
Em estudo de base populacional, feito com adolescentes noruegueses, foi observado em ambos os sexos que a depressão leva a redução significativa do tempo de sono, assim como maior latência para início do sono e mais episódios de despertar durante o sono noturno. Adolescentes com insônia tiveram risco de depressão 4‐5 vezes maior do que os que dormiam bem. A privação de sono (menos de seis horas/noite) aumentava em oito vezes o risco de depressão.24
- 2)
Transtorno de déficit de atenção e hiperatividade (TDAH)
Estima‐se que em torno de 25 a 50% das crianças com TDAH apresentem distúrbios do sono. Miano et al. sugerem diferentes padrões, entre eles hiperexcitação, atraso de latência, associação com distúrbios respiratórios, associação com síndrome das pernas inquietas e associação com epilepsia.25 Crianças com o subtipo combinado de TDAH (hiperatividade e desatenção) tendem a ter mais problemas de sono. Estratégias relativas à melhor higiene do sono e rotinas positivas do sono são eficazes nessas crianças. Em casos selecionados pode ser necessário o uso de fármacos para tratamento da insônia, tais como alfa‐agonistas (clonidina), indutores não benzodiazepínicos (zolpidem) ou melatonina.26
- 3)
Transtorno do espectro autista (TEA)
TEA é composto por distúrbios do neurodesenvolvimento (doenças pervasivas, Asperger) caracterizados por significativa disfunção na interação social e comunicação (linguagem). Distúrbios do sono são comuns nessa população e têm efeitos graves na qualidade de vida da criança afetada e de sua família. Restrição de sono tem sido associada a maior frequência de estereotipias e piores escores de gravidade. A queixa de insônia caracterizada por longa latência para iniciar o sono, resistência para dormir, redução da eficiência do sono e despertares noturnos é de grande preocupação para os pais. Nas crianças menores, observa‐se adicionalmente maior prevalência de insônia comportamental (problemas de associação para inicio do sono e falta de limites).27
- 4)
Epilepsia
Pacientes com epilepsia apresentam diversas alterações na macro e microarquitetura do sono, tais como aumento da latência para início do sono, redução da eficiência do sono, redução do sono REM e fragmentação do sono (principalmente aqueles que apresentam crises noturnas ou epilepsias refratárias). Também é frequente a queixa de sonolência excessiva diurna e má qualidade do sono.28–30
- 5)
Síndrome de Tourette
Pacientes com síndrome de Tourette apresentam frequentemente transtorno de atenção e distúrbios do sono. A insônia é o DS mais frequente e geralmente é associada a distúrbio comportamental durante o sono.31
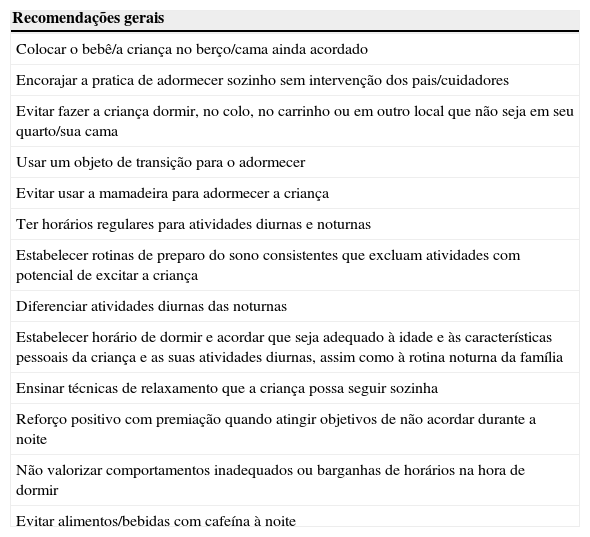
O tratamento da insônia inicia com uma avaliação completa das causas e dos fatores desencadeantes. A educação dos pais sobre higiene e rotinas adequadas de sono deve ser feita pelo pediatra nas consultas de puericultura. Na tabela 5 listamos algumas dessas recomendações.
Recomendações de rotinas de sono
| Recomendações gerais |
|---|
| Colocar o bebê/a criança no berço/cama ainda acordado |
| Encorajar a pratica de adormecer sozinho sem intervenção dos pais/cuidadores |
| Evitar fazer a criança dormir, no colo, no carrinho ou em outro local que não seja em seu quarto/sua cama |
| Usar um objeto de transição para o adormecer |
| Evitar usar a mamadeira para adormecer a criança |
| Ter horários regulares para atividades diurnas e noturnas |
| Estabelecer rotinas de preparo do sono consistentes que excluam atividades com potencial de excitar a criança |
| Diferenciar atividades diurnas das noturnas |
| Estabelecer horário de dormir e acordar que seja adequado à idade e às características pessoais da criança e as suas atividades diurnas, assim como à rotina noturna da família |
| Ensinar técnicas de relaxamento que a criança possa seguir sozinha |
| Reforço positivo com premiação quando atingir objetivos de não acordar durante a noite |
| Não valorizar comportamentos inadequados ou barganhas de horários na hora de dormir |
| Evitar alimentos/bebidas com cafeína à noite |
As estratégias para tratamento da insônia primária envolvem rotinas de higiene do sono, técnicas comportamentais e/ou tratamento farmacológico.
- 1)
Rotinas de higiene do sono
A educação dos pais para o que é uma adequada higiene do sono é o início do tratamento. Lembramos que esses procedimentos iniciam ainda durante o dia. A dieta é um fator importante e deve‐se evitar alto consumo de cafeína durante o dia (chocolate, chás, refrigerantes) e especialmente à noite. Outro aspecto diurno é a atividade física, que, quando moderada, promove efeito benéfico ao sono. No mínimo três horas antes do horário estabelecido para dormir a criança deve ser envolvida em atividades relaxantes e evitar a superestimulação. Atividades que envolvem mídia eletrônica (TV, computador, tablets e celulares) também devem ser restritas e evitadas no mínimo uma hora antes de dormir. O ambiente do quarto também é um fator de higiene do sono. Esse deve ser arejado, com temperatura adequada, com cama confortável, silencioso e escuro. Evitar o uso do quarto para punições (castigos) aplicadas durante o dia para não ser feita associação negativa com o local de sono.26
Rotinas positivas também auxiliam a criança a aprender um comportamento adequado para o sono e reduzem o estresse. Além da definição do horário de dormir, estabelecer rotinas consistentes (atividades que auxiliam o preparo do sono) que devem ser repetidas todas as noites. Como exemplo, avisar que já está quase na hora dormir, escovar os dentes, outros cuidados de higiene, colocar pijamas, ler uma história ou ficar um pouco com os pais, apagar as luzes. É importante certificar‐se de que o tempo estabelecido para essas rotinas é suficiente para que elas possam ser feitas com calma e não prejudicar (reduzir) o tempo total de sono.26
Em resumo, uma adequada higiene do sono consiste em: 1) horário de dormir regular/consistente e adequado para a faixa etária; 2) evitar alto consumo de cafeína; 3) ambiente noturno acolhedor; 4) rotinas para a hora de dormir e 5) horário de acordar consistente e regular, independentemente do que tiver ocorrido durante a noite (para manter a sincronização do relógio interno).17
- 2)
Terapia comportamental
O objetivo principal da abordagem comportamental é a ruptura das associações negativas que levam à insônia. Após o sexto mês de vida é possível iniciar esse tipo de terapia. Diversos estudos demonstram a eficácia dessa abordagem na maioria dos casos e com claros benefícios ao funcionamento diurno da criança e da família em geral.32,33
Existem técnicas comportamentais desenvolvidas ou adaptadas para o manejo de crianças com insônia de origem comportamental. Têm eficácia e segurança comprovadas e são amplamente usadas, principalmente em países de cultura anglo‐saxônica. A escolha da técnica a ser usada cabe ao pediatra, que, junto aos pais pode definir, de acordo com a idade da criança e das condições de adesão ao tratamento pelos pais, qual a mais adequada.34
A seguir descreveremos resumidamente as mais usadas. Caso o leitor tenha interesse em aprofundar esse conhecimento sugerimos revisar as referências.2,16,17,34
- 1
Extinção: colocar a criança para dormir com segurança e ignorar o comportamento noturno (choro, birra, chamar os pais) até a próxima manhã. Esse procedimento também pode ser feito com um dos pais dentro do quarto, que não vai interagir até o horário predeterminado.
- 2
Extinção gradual: colocar a criança para dormir com segurança e ignorar o comportamento noturno (choro, birra, chamar os pais) por períodos de tempo que aumentam durante a noite (iniciar com cinco minutos e ir aumentando o tempo de espera em cinco minutos a cada chamada). O objetivo dessa técnica é estimular a criança a aprender a se autoconsolar e retornar a dormir sozinha.
- 3
Rotinas positivas: desenvolver uma série de atividades/rotinas calmas, que a criança aprecie, para o preparo da hora de dormir, tentando desvincular o ato de ir para a cama de uma rotina estressante. Também é possível estabelecer recompensas que serão dadas no dia seguinte para aqueles que conseguirem permanecer no leito até a manhã seguinte sem ir ao quarto ou chamar os pais.
- 4
Hora de dormir planejada: retirar a criança da cama se ela não consegue dormir no tempo pré‐estabelecido (15‐30 minutos) e deixá‐la fazer alguma atividade tranquilizante até ficar com sono. Deve‐se atrasar o horário de deitar, de forma que ela retorne para cama com sono. Após o estabelecimento do horário em que a criança dorme espontaneamente, ir adiantando 15‐30 minutos/dia a colocação na cama até atingir o horário adequado.
- 5
Despertar programado: consiste nos pais acordarem a criança 15‐30 minutos antes do horário em que ela geralmente tem o primeiro despertar noturno, com o tempo ir espaçando os episódios.
- 6
Reestruturação cognitiva: usar técnicas cognitivas‐comportamentais, com as quais o paciente é ensinado a controlar seus pensamentos negativos sobre o sono e a hora de dormir. Como exemplo, em vez de pensar “esta noite não vou dormir” pensar “esta noite vou relaxar e descansar em minha cama”.
- 7
Técnicas de relaxamento: meditação, relaxamento muscular, respirações profundas, visualizar imagens positivas.
- 8
Restrição de sono: restringir o tempo na cama de forma que a criança somente deite quando estiver quase dormindo. Isso auxilia a desvincular a ideia de permanecer no leito sem sono e auxilia na consolidação dele.
- 9
Controle de estímulos: evitar fazer atividades que não são indutoras de sono quando a criança/adolescente já estiver deitada(o) no leito (TV, mídias sociais, preocupações, etc.).
As técnicas de extinção e extinção gradual, em uso há várias décadas, ainda geram discussões e polêmica além de dificuldade de adesão pelos pais, principalmente em países de cultura latina. Estudos controlados demonstram que o uso de intervenções comportamentais em crianças com problemas de insônia melhoram não somente o funcionamento diurno dessas (sensação de bem estar e redução de choro), mas também o humor, o sono e a satisfação do matrimonial dos pais.34
Estudos mais recentes apoiam e confirmam esses achados e demonstram que na idade escolar crianças com insônia que receberam intervenção comportamental têm melhor desempenho em habilidades sociais quando comparadas com crianças que não receberam.35 Adicionalmente, outro estudo também relata melhorias no sono e humor materno.36
Na revisão de literatura feita para elaboração deste artigo não encontramos estudo que associasse o uso de intervenções comportamentais em crianças com insônia a efeitos colaterais deletérios em sua saúde mental ou na ligação afetiva com os pais. Ao contrário, encontramos diversos estudos que demonstram de forma consistente os benefícios dessa intervenção.37,38 Também é importante citar dois estudos nos quais crianças que receberam precocemente intervenções comportamentais para insônia foram revisadas em seguimento vários após. Os autores não detectaram alterações no funcionamento emocional nem no comportamento internalizante ou externalizante.37,39
- 1
- 3)
Terapia farmacológica
A indicação de terapia farmacológica na insônia da infância deve ocorrer quando os pais não conseguem se adaptar às terapêuticas comportamentais por dificuldades objetivas ou se essas não apresentaram resultado adequado. A indicação deve ser feita antes que o problema se torne crônico, deve ocorrer em associação com a terapia comportamental e por tempo limitado. É importante ressaltar que não existem fármacos para insônia aprovados para uso na infância com tal indicação, o que já torna essa estratégia limitada.2,17 As indicações são empíricas, mais baseadas em experiência clínica do que em evidências. Na maioria das crianças é possível resolver os problemas de sono com abordagem de higiene e técnicas comportamentais. Entretanto, se houver indicação de fármacos sugere‐se seguir as seguintes orientações de escolha:
- •
Escolher o fármaco que auxilie no sintoma alvo (dor, ansiedade).
- •
Distúrbios primários do sono (ex: apneias, síndrome das pernas inquietas) devem ser tratados antes de indicar medicação para insônia.
- •
A escolha da medicação deve ser adequada à idade e ao nível de neurodesenvolvimento. Sempre pesar o benefício contra os efeitos colaterais.
- •
3.1) Anti‐histamínicos
São os fármacos mais frequentemente prescritos na terapia da insônia, em nível de cuidado primário (ex: hidroxizina, difenidramina, prometazina). Auxiliam na fase aguda e levam a uma redução da latência e dos despertares. Devem ser usados em associação com o programa de intervenção comportamental. Como efeito colateral podem ocorrer sedação diurna, vertigem ou excitação paradoxal.40
3.2) Alfa agonistas (clonidina)
São usados no tratamento da insônia em crianças pelo seu efeito sedativo. A duração de sua ação é de 3‐5 horas e a meia‐vida de 12‐16 horas. Usado por via oral na hora de deitar. Como efeito colateral estão descritos hipotensão e perda de peso. Podem ocorrer sintomas indesejados na retirada rápida, tais como falta de ar, hipertensão, taquicardia.26
3.3) Melatonina
É um hormônio (N‐acetyl‐5‐methoxytryptamina) sintetizado pela glândula pineal cuja secreção é controlada pelo núcleo supraquiasmático do hipotálamo com um pico entre 2‐4 horas da noite. Reduz a latência para início do sono e os despertares, assim como melhora o humor e o comportamento diurno. Sua eficácia em crianças com transtorno do déficit de atenção e transtorno do espectro autista tem sido relatada em diversos estudos. A dosagem aconselhada é de 0,5‐3mg nas crianças e 3‐5mg nos adolescentes. Em doses habituais os efeitos colaterais são irrelevantes, não interfere nas drogas antiepilépticas, na produção de melatonina endógena ou no desenvolvimento puberal. Não causa dependência.41
3.4) L‐5‐hidroxitriptofano
È um precursor da serotonina. Tem sua eficácia comprovada nos episódios de parassonia do tipo terror noturno na dosagem de 1‐2mg/kg/dia ao deitar. Parece ter uma função estabilizadora do sono, eficaz em alguns pacientes. Pode ser usado como tratamento opcional, já que praticamente não apresenta efeitos colaterais.40
3.5) Ferro
A relação entre redução de ferro e hiperatividade motora durante o sono tem sido bastante discutida nos últimos anos. Déficit de ferro na substância negra (núcleo da base) pode reduzir a função dopaminérgica, pois esse elemento exerce uma função moduladora. Anemias ferroprivas podem estar associadas a hiperatividade motora noturna, com redução do tempo de sono e aumento dos despertares. Como essa hiperatividade pode ser um precursor da síndrome das pernas inquietas, se o nível de ferritina é baixo, está indicada a reposição de ferro por via oral.42
3.6) Benzodiazepínicos
São os fármacos psicotrópicos mais prescritos para crianças com problemas neurológicos e/ou psiquiátricos. Reduzem a latência para início do sono e melhoram a eficiência. Os efeitos colaterais variam e podem ocorrer sedação diurna, alteração comportamento, hiperatividade paradoxal e déficit de memória. São contraindicados em suspeita de distúrbios respiratórios do sono.41
3.7) Antidepressivos tricíclicos
A imipramina na dosagem de 0,5mg/kg/dia ao deitar parece ter alguma eficácia na insônia. Entretanto, é pouco usada em função dos riscos de efeitos colaterais graves.41
3.8) Indutores do sono não benzodiazepínicos (imidazopiridina)
O uso em crianças abaixo de 12 anos é contraindicado. O zolpidem e o zaleplon são os mais usados e como têm poucos efeitos colaterais podem ser administrados em crianças a partir de 12 anos na dose de 5‐10mg ao deitar.41
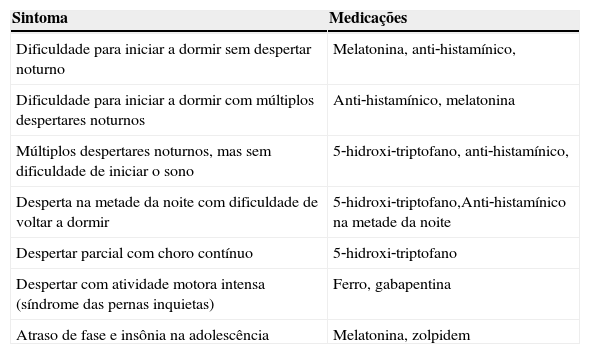
Na tabela 6, resumimos as indicações de fármacos para insônia de acordo com a queixa noturna.
Farmacoterapia da insônia de acordo com o tipo de sintoma noturno
| Sintoma | Medicações |
|---|---|
| Dificuldade para iniciar a dormir sem despertar noturno | Melatonina, anti‐histamínico, |
| Dificuldade para iniciar a dormir com múltiplos despertares noturnos | Anti‐histamínico, melatonina |
| Múltiplos despertares noturnos, mas sem dificuldade de iniciar o sono | 5‐hidroxi‐triptofano, anti‐histamínico, |
| Desperta na metade da noite com dificuldade de voltar a dormir | 5‐hidroxi‐triptofano,Anti‐histamínico na metade da noite |
| Despertar parcial com choro contínuo | 5‐hidroxi‐triptofano |
| Despertar com atividade motora intensa (síndrome das pernas inquietas) | Ferro, gabapentina |
| Atraso de fase e insônia na adolescência | Melatonina, zolpidem |
Fonte: Modificado de Bruni & Angriman.2
Concluindo, a queixa de insônia em crianças e adolescentes deve ser valorizada e adequadamente investigada pelo pediatra. Deve‐se levar em consideração a associação com diversas comorbidades, que também devem ser diagnosticadas. As causas principais de insônia e fatores desencadeantes variam de acordo com a idade e o nível de desenvolvimento. A abordagem terapêutica deve incluir medidas de higiene do sono e técnicas comportamentais e em casos individualizados tratamento farmacológico.
Conflitos de interesseOs autores declaram não haver conflitos de interesse.
Como citar este artigo: Nunes ML, Bruni O. Insomnia in childhood and adolescence: clinical aspects, diagnosis, and therapeutic approach. J Pediatr (Rio J). 2015;91:S26–35.