While studies have focused on early readmissions or readmissions during the same hospitalization in a pediatric intensive care unit, little is known about the children with recurrent admissions. We sought to assess the characteristics of patients readmitted within 1 year in a Brazilian pediatric intensive care unit.
MethodsThis was a retrospective study carried out in a tertiary pediatric intensive care unit. The outcome was the maximum number of readmissions experienced by each child within any 365‐day interval during a 5‐year follow‐up period.
ResultsOf the 758 total eligible admissions, 75 patients (9.8%) were readmissions. Those patients accounted for 33% of all pediatric intensive care unit bed care days. Median time to readmission was 73 days for all readmissions. Logistic regression showed that complex chronic conditions (odds ratio 1.07), severe to moderate cognitive disability (odds ratio 1.08), and use of technology assistance (odds ratio 1.17) were associated with readmissions. Multiple admissions had a significantly prolonged duration of mechanical ventilation (8 vs. 6 days), longer length of pediatric intensive care unit (7 vs 4 days) and hospital stays (20 vs 9 days), and higher mortality rate (21.3% vs 5.1%) compared with index admissions.
ConclusionThe rate of pediatric intensive care unit readmissions within 1 year was low; however, it was associated with a relevant number of bed care days and worse outcomes. A 30‐day index of readmission may be inadequate to mirror the burden of pediatric intensive care unit readmissions. Patients with complex chronic conditions, poor functional status or technology assistance are at higher risk for readmissions. Future studies should address the impact of qualitative interventions on healthcare and recurrent admissions.
Apesar dos estudos terem focado em reinternações precoces ou reinternações durante a mesma internação na unidade de terapia intensiva pediátrica, pouco se sabe sobre essas crianças com internações recorrentes. Buscamos avaliar as características dos pacientes reinternados em 1 ano em uma unidade de terapia intensiva pediátrica brasileira.
MétodosEste foi um estudo retrospectivo realizado em uma unidade de terapia intensiva pediátrica terciária. O resultado foi o número máximo de reinternações por cada criança em qualquer período de 365 dias durante um período de acompanhamento de 5 anos.
ResultadosDo total de 758 internações elegíveis, 75 pacientes (9,8%) foram de reinternações. Esses pacientes representaram 33% de todos os dias de cuidados com os internados na unidade de terapia intensiva pediátrica. O tempo mediano para a reinternação foi 73 dias para todas as reinternações. A regressão logística mostrou que as doenças crônicas complexas (razão de chance de 1,07), deficiência cognitiva grave a moderada (razão de chance de 1,08) e uso de suporte de aparelhos tecnológicos (razão de chance de 1,17) foram associados às reinternações. As múltiplas internações apresentaram duração significativamente prolongada na ventilação mecânica (8 em comparação a 6 dias), maior tempo de internação na unidade de terapia intensiva pediátrica (7 em comparação a 4 dias) e tempos de internação (20 em comparação a 9 dias) e maior taxa de mortalidade (21,3% em comparação a 5,1%), em comparação às internações iniciais.
ConclusãoA taxa de reinternações na unidade de terapia intensiva pediátrica em 1 ano foi baixa, porém foi associada a um número relevante de cuidados durante internação e piores resultados. Um índice de reinternação de 30 dias pode ser inadequado para refletir a grande número de reinternações na unidade de terapia intensiva pediátrica. Os pacientes com doenças crônicas complexas, estado funcional ruim ou suporte de aparelhos tecnológicos correm maior risco de reinternações. Estudos futuros devem abordar o impacto das intervenções qualitativas sobre os serviços de saúde e as internações recorrentes.
Alguns estudos pediátricos mostram que 1,2% a 31%1–7 das crianças que receberam alta das unidades de terapia intensiva pediátrica (UTIP) em países desenvolvidos serão reinternadas a qualquer momento. Algumas agências nacionais de divulgação, como a Centers for Medicare & Medicaid e a National Quality Forum,8 usam as reinternações como uma medida padrão de qualidade. Estudos anteriores de reinternações em crianças focam principalmente em uma internação inicial e em uma experiência de reinternação subsequente, geralmente em 30 dias.4–6,9 Contudo, essa abordagem pode subestimar o impacto sobre os pacientes reinternados de forma recorrente durante as semanas e meses após a alta hospitalar.10
Apesar de as reinternações repetidas poderem ser um obstáculo à eficiência das UTIPs e possivelmente colocar em risco as internações médicas e cirúrgicas, o conhecimento atual sobre a epidemiologia de reinternações nas UTIPs em longo prazo é restrito a somente um estudo que envolveu UTIPs americanas.7
Estudos que verificam os riscos e os fatores determinantes de reinternação infantil sugerem que algumas internações repetidas podem ser passíveis de atendimento ambulatorial de alta qualidade, outras podem ser evitadas por formas efetivas e adequadas clínicas e de orientação na alta.11 Saber mais sobre os fatores que podem afetar as taxas de reinternação na UTIP pode ajudar a lidar melhor com esse desafio atual. Ainda assim, é importante para o sistema de saúde identificar as crianças que usam os recursos das UTIPs de forma mais intensa e repetida.
Portanto, os objetivos deste estudo foram avaliar a taxa de reinternações em um ano em uma UTIP brasileira e comparar as características de internações isoladas em comparação com reinternações múltiplas na UTIP. Secundariamente, buscamos identificar os fatores de risco potencial para reinternações na UTIP.
MétodosProjeto e ambientes de estudoEste estudo de coorte prospectivo não recorrente foi feito em uma UTIP médico‐cirúrgica de oito leitos de um hospital de atendimento público regional. A UTIP não é destinada a atender casos de cirurgia cardíaca congênita especializada ou casos de queimadura e não são feitos transplantes de medula óssea e de órgãos sólidos no hospital. Nossa população é predominantemente composta por crianças com problemas médicos, apesar de os pacientes submetidos a procedimentos cirúrgicos, toracocirúrgicos e neurocirúrgicos planejados e de emergência também serem internados na UTIP. O conselho de revisão institucional local aprovou o estudo e dispensou a necessidade de obtenção do consentimento informado dos pais das crianças (número da aprovação 1266926/CAAE 49586415200005442).
A população estudada incluiu todos os pacientes consecutivos entre um mês e 16 anos internados em nossa UTIP. Em 2012, cada paciente internado na UTIP foi acompanhado por um ano para identificar novas internações, do mesmo paciente, na UTIP (reinternações). Os pacientes foram excluídos se (1) morressem durante sua primeira internação (2) fossem transferidos para outro hospital ou para nossa unidade de ventilação mecânica de longo prazo (unidade intermediária separada) ou (3) fosse reinternado de forma planejada.
Coleta de dadosOs dados foram coletados prospectivamente durante a internação na UTIP dos registros dos pacientes e inseridos na base de dados do Excel (Microsoft Corporation, Microsoft Excel, versão 2011, WA, EUA) de onde foram recuperados para análise. Essa base de dados eletrônica faz parte de uma base de dados eletrônica destinada a monitorar os indicadores de qualidade em nossa UTIP.
As variáveis demográficas e clínicas coletadas incluíram idade, sexo, peso, diagnóstico de internação na UTIP (conforme determinado pela equipe de atendimento clínico), presença de doença crônica, escalas da Categoria de Performance Cerebral Pediátrica de referência,12 local antes da internação na UTIP, necessidade de apoio invasivo (ventilação mecânica e terapia de substituição renal), vasopressores e transfusão sanguínea, infecção bacteriana multirresistente durante o tempo de internação na UTIP e a gravidade da doença na internação na UTIP, conforme medido pelo escore de Risco de Mortalidade Pediátrica (PRISM) II13 e Logística de Disfunção Orgânica Pediátrica.14 Também coletamos a duração da ventilação mecânica e o tempo de internação na UTIP.
DefiniçõesA reinternação foi definida como nova internação na UTIP de um paciente anteriormente internado na UTIP (internação inicial na UTIP) em um período de 365 dias, seguiu‐se à internação inicial na UTIP e considerou‐se a alta da UTIP o tempo zero. A reinternação pode ter ocorrido na mesma internação ou em outra internação. O número de reinternações foi definido como o número total de reinternações na UTIP, seguiu‐se um índice de internação, por cada paciente em um período de 365 dias no período de acompanhamento do estudo.
Usamos a definição de Feudtner das doenças crônicas complexas (DCCs),15 bem como uma lista modificada de doenças crônicas desenvolvida em qualquer outro lugar.16 Além disso, os pacientes foram considerados com apoio de aparelhos tecnológicos caso fizessem uso de uma tecnologia médica para manter seu estado de saúde, como gastrostomia, traqueostomia, derivação ventricular do líquido cefalorraquidiano, cateter permanente e marca‐passo.17
As possíveis fontes de internação na UTIP foram o departamento de emergência, centro cirúrgico/estado pós‐operatório de emergência, centro cirúrgico/estado pós‐operatório eletivo, transferência de outras instituições ou transferência de enfermaria no hospital. Além disso, as bactérias patogênicas multirresistentes foram definidas com base em uma definição padrão.18
Resultados do estudoA variável de resultado primário da análise foi reinternação na UTIP em um ano de uma alta inicial da UTIP, durante a mesma internação ou em outra internação. Avaliamos secundariamente a taxa de internação na UTIP e seus fatores de risco ao comparar os pacientes com e sem internação.
Análise estatísticaAs estatísticas descritivas foram feitas para todas as variáveis. Os resultados foram expressos como valores numéricos e percentuais das variáveis categóricas e como medianas e intervalos interquartis (percentil de 25 e 75) para as variáveis contínuas. Foram calculados a diferença média e o intervalo de confiança (IC) de 95%, quando adequado. A normalidade foi avaliada com o teste de Kolmogorov‐Smirnov. As comparações entre os pacientes reinternados e não reinternados na UTIP tiveram como base o teste U de Mann‐Whitney para as variáveis contínuas e o teste qui‐quadrado para as variáveis categóricas ou o teste exato de Fisher, caso esperado que o valor da célula fosse inferior a 5 (variáveis categóricas). A regressão Lasso (Least Absolute Shrinkage and Selection Operator) foi feita com a reinternação como a variável dependente para identificar os fatores associados às reinternações na UTIP. Todas as variáveis na análise univariada com valor de p inferior a 0,05 foram incluídas como variáveis independentes, bem como as variáveis adicionais consideradas de relevância clínica escolhidas a priori, como o escore de gravidade da doença. Todos os testes estatísticos foram bicaudais e o valor de p inferior a 0,05 foi considerado estatisticamente significativo. Os dados foram analisados com o software do Programa Estatístico de Ciências Sociais (SPSS para Windows, Versão 16.0., IL, EUA) e o software R (R Foundation for Statistical Computing, versão 3.5, Viena, Áustria).
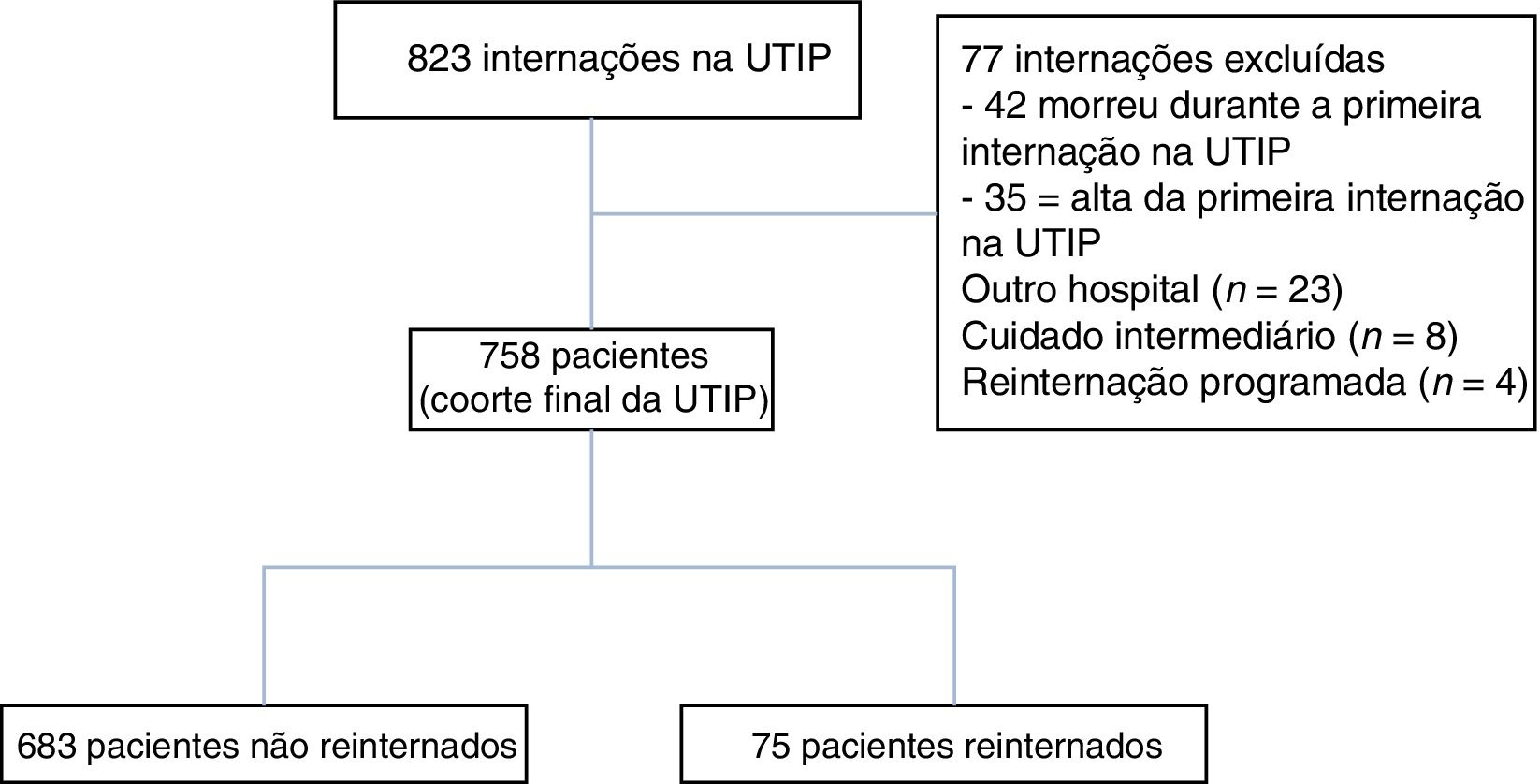
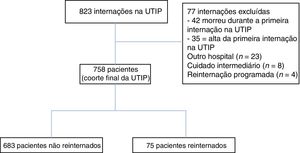
ResultadosCaracterísticas dos pacientesDe janeiro de 2012 a dezembro de 2016, 835 pacientes foram internados na UTIP (fig. 1). Após excluir 77 pacientes, 758 crianças submetidas a 867 internações foram incluídas para análise. Entre elas, 75 pacientes (9,8%) foram submetidas a 109 reinternações em 365 dias de uma internação anterior – 58 foram reinternadas uma vez, cinco duas vezes, oito três vezes e quatro quatro vezes ou mais. Assim, 2,5% de nossa população total precisaram de duas ou mais reinternações na UTIP em um ano. Dos pacientes reinternados, 38 (50,6%) foram reinternados na UTIP durante a mesma internação. Limitando a análise da primeira reinternação na UTIP, o intervalo mediano entre a primeira alta e a reinternação foi de 73 dias (IIQ, 28‐129). Apesar de o intervalo mediano ter sido de 28,5 dias (IIQ, 13,5‐65,5) para reinternação na mesma internação, o intervalo mediano foi de 117 dias (IIQ, 81,5‐208) para esses pacientes reinternados em diferentes internações. Somente dois pacientes foram reinternados antes (ou seja, ≤ 72 horas). Dos 75 pacientes reinternados, 42 (56%) foram reinternados como resultado de uma nova doença, ao passo que 33 (44%) foram reinternados devido à pioria de suas doenças pré‐existentes (p = 0,139). As reinternações representaram 33% (2.648 dias) de todos os dias de cuidados na UTIP (8.022 dias).
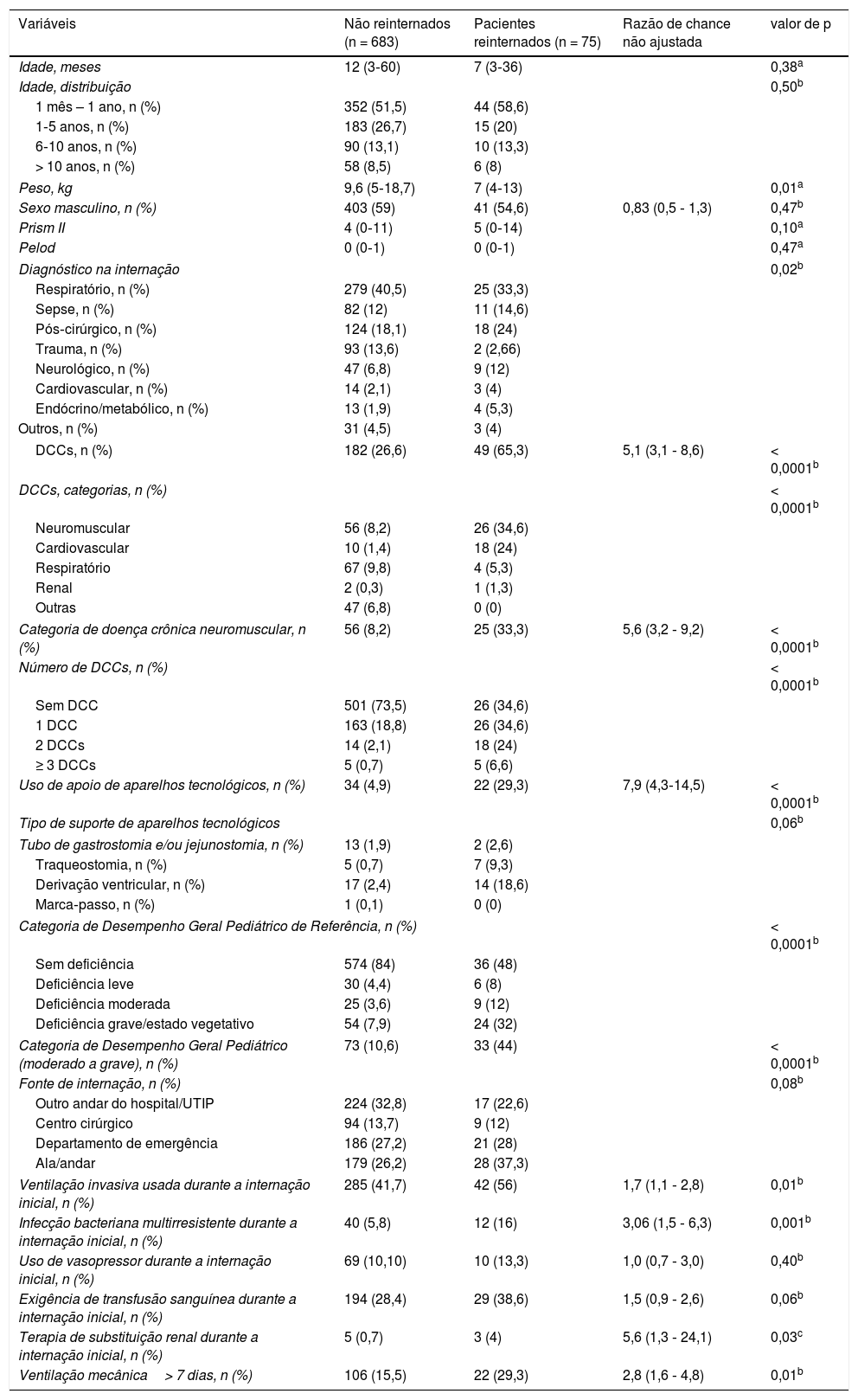
As características dos pacientes são apresentadas na tabela 1. O diagnóstico na internação inicial na UTIP foi estatisticamente diferente entre os pacientes não reinternados e reinternados. Não houve diferença entre os grupos para as internações por doença respiratória, sepse, tratamento pós‐operatório e trauma, ao passo que as outras condições foram mais prevalentes no subgrupo de reinternados (p = 0,023). Conforme mostrado na tabela 1, os pacientes reinternados apresentaram mediana de peso significativamente menor, aumento da deficiência moderada/grave, maior taxa de infecção multirresistente durante a internação inicial e maior presença de DCCs. Os pacientes submetidos a reinternação apresentaram significativamente mais doenças neuromusculares como DCCs do que os pacientes não reinternados.
Características dos pacientes na UTIP e suas internações iniciais por status de reinternação
| Variáveis | Não reinternados (n = 683) | Pacientes reinternados (n = 75) | Razão de chance não ajustada | valor de p |
|---|---|---|---|---|
| Idade, meses | 12 (3‐60) | 7 (3‐36) | 0,38a | |
| Idade, distribuição | 0,50b | |||
| 1 mês – 1 ano, n (%) | 352 (51,5) | 44 (58,6) | ||
| 1‐5 anos, n (%) | 183 (26,7) | 15 (20) | ||
| 6‐10 anos, n (%) | 90 (13,1) | 10 (13,3) | ||
| > 10 anos, n (%) | 58 (8,5) | 6 (8) | ||
| Peso, kg | 9,6 (5‐18,7) | 7 (4‐13) | 0,01a | |
| Sexo masculino, n (%) | 403 (59) | 41 (54,6) | 0,83 (0,5 ‐ 1,3) | 0,47b |
| Prism II | 4 (0‐11) | 5 (0‐14) | 0,10a | |
| Pelod | 0 (0‐1) | 0 (0‐1) | 0,47a | |
| Diagnóstico na internação | 0,02b | |||
| Respiratório, n (%) | 279 (40,5) | 25 (33,3) | ||
| Sepse, n (%) | 82 (12) | 11 (14,6) | ||
| Pós‐cirúrgico, n (%) | 124 (18,1) | 18 (24) | ||
| Trauma, n (%) | 93 (13,6) | 2 (2,66) | ||
| Neurológico, n (%) | 47 (6,8) | 9 (12) | ||
| Cardiovascular, n (%) | 14 (2,1) | 3 (4) | ||
| Endócrino/metabólico, n (%) | 13 (1,9) | 4 (5,3) | ||
| Outros, n (%) | 31 (4,5) | 3 (4) | ||
| DCCs, n (%) | 182 (26,6) | 49 (65,3) | 5,1 (3,1 ‐ 8,6) | < 0,0001b |
| DCCs, categorias, n (%) | < 0,0001b | |||
| Neuromuscular | 56 (8,2) | 26 (34,6) | ||
| Cardiovascular | 10 (1,4) | 18 (24) | ||
| Respiratório | 67 (9,8) | 4 (5,3) | ||
| Renal | 2 (0,3) | 1 (1,3) | ||
| Outras | 47 (6,8) | 0 (0) | ||
| Categoria de doença crônica neuromuscular, n (%) | 56 (8,2) | 25 (33,3) | 5,6 (3,2 ‐ 9,2) | < 0,0001b |
| Número de DCCs, n (%) | < 0,0001b | |||
| Sem DCC | 501 (73,5) | 26 (34,6) | ||
| 1 DCC | 163 (18,8) | 26 (34,6) | ||
| 2 DCCs | 14 (2,1) | 18 (24) | ||
| ≥ 3 DCCs | 5 (0,7) | 5 (6,6) | ||
| Uso de apoio de aparelhos tecnológicos, n (%) | 34 (4,9) | 22 (29,3) | 7,9 (4,3‐14,5) | < 0,0001b |
| Tipo de suporte de aparelhos tecnológicos | 0,06b | |||
| Tubo de gastrostomia e/ou jejunostomia, n (%) | 13 (1,9) | 2 (2,6) | ||
| Traqueostomia, n (%) | 5 (0,7) | 7 (9,3) | ||
| Derivação ventricular, n (%) | 17 (2,4) | 14 (18,6) | ||
| Marca‐passo, n (%) | 1 (0,1) | 0 (0) | ||
| Categoria de Desempenho Geral Pediátrico de Referência, n (%) | < 0,0001b | |||
| Sem deficiência | 574 (84) | 36 (48) | ||
| Deficiência leve | 30 (4,4) | 6 (8) | ||
| Deficiência moderada | 25 (3,6) | 9 (12) | ||
| Deficiência grave/estado vegetativo | 54 (7,9) | 24 (32) | ||
| Categoria de Desempenho Geral Pediátrico (moderado a grave), n (%) | 73 (10,6) | 33 (44) | < 0,0001b | |
| Fonte de internação, n (%) | 0,08b | |||
| Outro andar do hospital/UTIP | 224 (32,8) | 17 (22,6) | ||
| Centro cirúrgico | 94 (13,7) | 9 (12) | ||
| Departamento de emergência | 186 (27,2) | 21 (28) | ||
| Ala/andar | 179 (26,2) | 28 (37,3) | ||
| Ventilação invasiva usada durante a internação inicial, n (%) | 285 (41,7) | 42 (56) | 1,7 (1,1 ‐ 2,8) | 0,01b |
| Infecção bacteriana multirresistente durante a internação inicial, n (%) | 40 (5,8) | 12 (16) | 3,06 (1,5 ‐ 6,3) | 0,001b |
| Uso de vasopressor durante a internação inicial, n (%) | 69 (10,10) | 10 (13,3) | 1,0 (0,7 ‐ 3,0) | 0,40b |
| Exigência de transfusão sanguínea durante a internação inicial, n (%) | 194 (28,4) | 29 (38,6) | 1,5 (0,9 ‐ 2,6) | 0,06b |
| Terapia de substituição renal durante a internação inicial, n (%) | 5 (0,7) | 3 (4) | 5,6 (1,3 ‐ 24,1) | 0,03c |
| Ventilação mecânica> 7 dias, n (%) | 106 (15,5) | 22 (29,3) | 2,8 (1,6 ‐ 4,8) | 0,01b |
Os dados são expressos como mediana (percentil 25, percentil 75) ou número (%).
DCC, doença crônica complexa; IC, intervalo de confiança; Pelod, Logística de Disfunção Orgânica Pediátrica; Prism, Risco de Mortalidade Pediátrica; UTIP, Unidade de Terapia Intensiva Pediátrica.
Insuficiência respiratória (n = 25, 33%), falha/infecção na derivação ventricular do líquido cefalorraquidiano (n = 14, 18,6%), sepse (n = 11, 14,6%) e convulsão (n = 6, 8%) foram os motivos mais prevalentes para reinternações.
De modo geral, 66 pacientes (8,7%) apresentaram apoio de aparelhos tecnológicos. Desses, 50 (75,7%) eram pacientes com DCCs. Além disso, o apoio de aparelhos tecnológicos foi significativamente maior em pacientes submetidos a múltiplas internações em comparação com os que foram internados uma única vez (29,3% em comparação com 4,9%, p = <0,0001).
As tecnologias mais prevalentes entre os pacientes reinternados foram derivação ventricular do líquido cefalorraquidiano (n = 14), seguida de traqueostomia (n = 7) e sonda de gastrostomia (n = 2).
Preditores de reinternação na UTIPA regressão Lasso serviu para identificar os fatores de risco para reinternações na UTIP. A reinternação na UTIP foi associada à presença de DCC (razão de chance de 1,07, IC de 95%: 1,09‐1,13), deficiência cognitiva grave a moderada (razão de chance de 1,08, IC de 95%: 1,05‐1,29) e uso de apoio de aparelhos tecnológicos (razão de chance de 1,17, IC de 95%: 1‐1,17) após controlar o modelo para gravidade da doença, peso, diagnóstico na internação, tempo na ventilação mecânica, doença neuromuscular, presença de infecção bacteriana multirresistente e terapia com substituição renal. Esse modelo apresentou uma área sob a curva operacional do receptor de 0,75 (IC de 95%: 0,70‐0,79). Além disso, a presença de DCCs (razão de chance de 25,3, IC de 95%: 3,17‐201) e o uso de aparelhos tecnológicos (razão de chance de 4,06, IC de 95%: 1,45‐11,4) foram significativamente associados a duas ou mais reinternações.
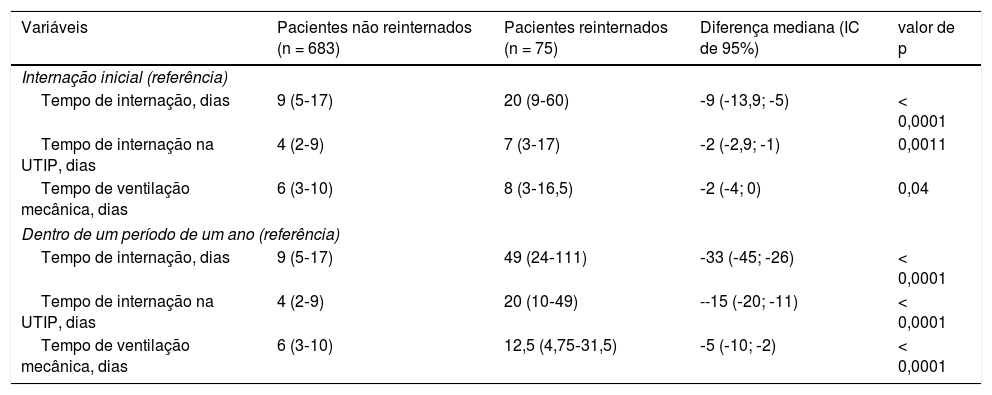
ResultadosO uso de recursos, expressos como o número de pacientes que precisaram de ventilação mecânica e terapia de substituição renal, foi maior entre os pacientes reinternados em comparação com os não internados (tabela 1). A internação inicial dos pacientes reinternados em comparação com os não reinternados apresentou maior tempo de ventilação mecânica e maior tempo na UTIP e de internação (tabela 2).
Características dos pacientes na UTIP e suas internações iniciais por status de reinternação
| Variáveis | Pacientes não reinternados (n = 683) | Pacientes reinternados (n = 75) | Diferença mediana (IC de 95%) | valor de p |
|---|---|---|---|---|
| Internação inicial (referência) | ||||
| Tempo de internação, dias | 9 (5‐17) | 20 (9‐60) | ‐9 (‐13,9; ‐5) | < 0,0001 |
| Tempo de internação na UTIP, dias | 4 (2‐9) | 7 (3‐17) | ‐2 (‐2,9; ‐1) | 0,0011 |
| Tempo de ventilação mecânica, dias | 6 (3‐10) | 8 (3‐16,5) | ‐2 (‐4; 0) | 0,04 |
| Dentro de um período de um ano (referência) | ||||
| Tempo de internação, dias | 9 (5‐17) | 49 (24‐111) | ‐33 (‐45; ‐26) | < 0,0001 |
| Tempo de internação na UTIP, dias | 4 (2‐9) | 20 (10‐49) | --15 (‐20; ‐11) | < 0,0001 |
| Tempo de ventilação mecânica, dias | 6 (3‐10) | 12,5 (4,75‐31,5) | ‐5 (‐10; ‐2) | < 0,0001 |
Os dados são expressos como mediana (percentil 25, percentil 75).
IC, intervalo de confiança; UTIP, unidade de terapia intensiva pediátrica.
Teste de Mann‐Whitney.
Além disso, a primeira reinternação (em 365 dias) em comparação com a internação inicial dos pacientes não reinternados apresentou, respectivamente, uma mediana de dias totais gastos na ventilação mecânica, UTIP e de internação de 12,5 em comparação com seis dias (p <0,001), 20 em comparação com quatro dias (p <0,001) e 49 em comparação com nove dias (p <0,001) (tabela 2).
A taxa de mortalidade na UTIP do geral de internações iniciais foi 5,1% (n = 42) em comparação com 21,3% (n = 16) para reinternações em um ano (p = 0,001).
DiscussãoEstudos pediátricos anteriores relataram uma taxa de ocorrência de um ano de reinternação que varia de 17%19 a 22%.17 Em comparação com um estudo multicêntrico americano recente7 que avalia as reinternações na UTIP em um ano, nossa taxa de reinternações (9,8% em comparação com 11%) e a taxa de pacientes que precisam de duas ou mais reinternações na UTIP (2,5% em comparação com 3,4%) foram semelhantes. Em contrapartida, apesar de esses autores terem relatado um tempo mediano de 30 dias para a reinternação, encontramos um intervalo maior para a primeira reinternação na UTIP, com uma mediana de 73 dias para a reinternação. Esse achado sugere que o uso de parâmetro de reinternação de 30 dias como medida de qualidade20,21 pode subestimar um importante grupo de pacientes que precisam muito do uso de recursos e em linha com outros investigadores que mostram que a maior parte das reinternações pelas crianças não seria considerada com o uso de parâmetros de reinternação hospitalar de 30 dias.17,22
Em nosso estudo, identificamos que mais da metade dos pacientes na UTIP foi reinternada devido a uma nova doença. Esse achado pode dar a entender que o uso de um período maior para avaliar as reinternações torna possível incluir essas reinternações inerentes à doença que causou a internação inicial e também as causadas por doenças não relacionadas à internação anterior, melhora a avaliação das complicações relacionadas ao tratamento ambulatorial.
As principais diferenças entre os pacientes com uma única internação e aqueles com reinternações foram fatores associados à complexidade médica, como grau de deficiência cognitiva, DCCs e uso de aparelhos tecnológicos. Ao avaliar a funcionalidade da internação inicial na UTIP, observamos que o aumento da deficiência cognitiva foi associado ao aumento das chances de reinternação. Esse achado é semelhante ao relatado em outro lugar6 e sugere que os pacientes com deficiência são especialmente vulneráveis às necessidades de cuidados de saúde não atendidas, como demonstrado em estudos que focam em reinternação hospitalar.17 Também constatamos que 65% dos pacientes com uma doença crônica na internação inicial precisaram de pelo menos uma reinternação. Além disso, verificamos que as DCCs foram uma forte variável preditora associada a múltiplas (duas ou mais) reinternações na UTIP (razão de chance: 25,3). Esse achado corrobora os estudos pediátricos que mostram que as DCCs e o número de DCCs foram associados a reinternação17,23 e às reinternações na UTIP e contrasta com Edwards et al.,7 que relataram que a maioria dos pacientes, mesmo aqueles com DCC, não precisaram de reinternação em um período de um ano.
Encontramos também que a grande maioria dos pacientes com DCC apresentou dependência de aparelhos tecnológicos (75,7%), que, por sua vez, foram associados às reinternações. Vale destacar que as crianças com ≥ 1 DCC geralmente têm limitações funcionais e necessidade de cuidados especiais com a saúde, inclusive comprometimento neurológico e dependência de aparelhos tecnológicos,24 e representam quase 10% das internações e até 40% dos dias de internação e gastos hospitalares.24
Do ponto de vista clínico, pode‐se assumir que uma importante etapa inicial para reduzir o número de reinternações na UTIP seria identificar adequadamente os pacientes mais propensos a ser reinternados. De acordo com nossos resultados, os pacientes com DCCs, deficiência cognitiva grave e com apoio de aparelhos tecnológicos representam uma população vulnerável de risco mais elevado de reinternação, para os quais é essencial ter intervenções direcionadas. Devemos mencionar que 40 e 50% das reinternações podem estar associadas a fatores sociais e falta de acesso a recursos na comunidade.25 De fato, menores níveis de escolaridade, menor renda e maior distância do hospital/zona rural foram associados a um risco mais elevado de reinternação26 e, portanto, esperamos que nossa taxa de reinternação seja maior considerando os cuidados de uma população de menor nível de escolaridade e recursos limitados.
As reinternações em 48‐72h supostamente refletem a tomada de decisões na UTIP, principalmente com relação aos critérios de transferência e, assim, elas seriam mais responsivas às intervenções na UTIP.1,6 Considerando que nossos pacientes foram, na maior parte, reinternados após um tempo maior da internação inicial, não conseguimos analisar quais intervenções de decisão na UTIP provavelmente afetariam a taxa de reinternação.
De outro ponto de vista, os pacientes podem ter diagnósticos que aumentam e diminuem ou se repetem, apesar da avaliação clínica e de tratamento na UTIP. Assim, existe a possibilidade de que muitas reinternações representem uma consequência de complexidade médica especialmente verdadeira para pacientes com DCCs, em vez de falha no atendimento. Nesse cenário, a “necessidade” de reinternação na UTI pode identificar um subgrupo de pacientes de muito alto risco de fracos resultados, em vez de somente identificar um cuidado médico pós‐UTI de má qualidade.27 São necessários estudos adicionais para determinar se as intervenções e quais delas reduzirão o risco de internações posteriores para esses pacientes de alto risco.
Como pode ser esperado,7,10,17 identificamos piores resultados nos pacientes do grupo de reinternados, pois esses pacientes apresentaram maior duração da ventilação mecânica, bem como tempo de UTIP e de internação. Apesar de haver pouca discordância de que as reinternações são caras para as UTIPs do ponto de vista financeiro e de uso de recursos, há a preocupação de que esses recursos gastos prolonguem inutilmente o tratamento de pacientes com um prognóstico muito ruim. Contudo, não conseguimos chegar a alguma conclusão a partir de nossos dados.
Nosso estudo tem alguns pontos fortes. Primeiro, os estudos anteriores tentaram identificar os grupos de pacientes em risco de reinternação, porém usaram bases de dados administrativos que não têm os dados qualitativos necessários a serem aplicáveis a instituições individuais. Avaliamos os dados coletados de forma prospectiva e agregamos vários fatores de risco que podem ser possivelmente associados às internações repetidas na UTIP. Segundo, os estudos das reinternações na UTIP abordaram reinternações não planejadas iniciais e seus fatores modificáveis, ao passo que o nosso abordou reinternações de curto e longo prazo.1,3–6
As limitações de nosso estudo são as que seguem. Primeiro, é um estudo de único centro; portanto, nossos resultados não podem ser generalizados para outros tipos de instituições e outros países, nos quais os sistemas de saúde, perfis social, educacional e econômico, os critérios de internação na UTIP e alta e as características dos pacientes podem variar substancialmente de nosso estudo de coorte. Segundo, incluímos somente reinternações e óbitos que ocorreram em nossa instituição e, assim, isso pode ter subestimado as reinternações. Contudo, os pacientes eram suscetíveis de ser encaminhados para nossa instituição, pois nossa UTIP é a única UTIP terciária da região.
Em resumo, este estudo mostrou que uma pequena coorte de pacientes reinternados na UTIP em um período de um ano de uma internação inicial é um grande fator de contribuição para ocupação de leitos na UTIP. Esses pacientes são mais propensos a ter um maior número de comorbidades, estado funcional ruim e necessidade de uso de aparelhos tecnológicos. Além disso, são propensos a apresentar resultados mais fracos e maior mortalidade. Ademais, nossos achados corroboram que o uso do índice tradicional de reinternação de 30 dias pode ser inadequado para refletir o número de reinternação nas UTIPs. Portanto, a identificação precoce desses pacientes e o acompanhamento ambulatorial adequado antes de eles acumularem múltiplas internações podem minimizar o uso de recursos relacionados a essas internações. Contudo, a complexidade dessas crianças exige um planejamento de alta hospitalar de alta qualidade, inclusive a participação de prestadores de cuidados primários, para garantir uma transição segura do hospital e tornar realmente possível o acompanhamento desses pacientes após a alta.
Nossos achados não podem ser generalizados para o sistema privado de saúde com mais recursos disponíveis. De fato, uma gestão de longo prazo nas residências das crianças possibilita a redução da internação em pacientes complexos em termos médicos, como crianças com DCCs neuromusculares e que necessitam de apoio de aparelhos tecnológicos.28 São necessários estudos multicêntricos futuros que foquem nos fatores de risco em uma população maior para identificar possíveis fatores modificáveis e desenvolver intervenções direcionadas para melhorar os resultados dessas crianças gravemente doentes.
Conflitos de interesseOs autores declaram não haver conflitos de interesse.
Como citar este artigo: Silva PS, Fonseca MC. Which children account for repeated admissions within 1 year in a Brazilian pediatric intensive care unit? J Pediatr (Rio J). 2019;95:559–66.
Estudo vinculado ao Hospital do Servidor Público Municipal, Unidade de Terapia Intensiva Pediátrica, São Paulo, SP, Brasil.