To know the distribution of births of very low birth weight infants by day of the week, and whether this distribution affects the morbidity and mortality in this group of patients.
MethodsThis was a retrospective analysis of data collected prospectively in the Spanish SEN1500 network (2002–2011). Outborn infants, patients with major congenital anomalies, and those who died in the delivery room were excluded. Births were grouped into “weekdays” and “weekends.” A multivariate logistic regression analysis was conducted to evaluate the independent effect of the birth moment on outcomes, and Cox regression for survival.
ResultsOut of a total of 27,205 very low birth weight infants born at and/or admitted to the participating centers, 22,961 (84.4%) met inclusion criteria. A reduction of 24% in the number of births was observed during the “weekends” compared with “weekdays”. In the raw analysis, patients born on weekends exhibited higher morbidity and mortality (mortality rate: 14.2% vs. 16.5%, p<0.001), but differences were no longer significant after adjusting for confounding factors.
ConclusionsThe present results suggest that current care practices reduce the proportion of births during the weekends and tend to cluster some high‐risk births during this period, increasing crude morbidity and mortality. However, after adjusting for confounding factors, the differences disappear, suggesting that overall care coverage in these centers is appropriate.
Conhecer a distribuição dos partos de neonatos com muito baixo peso ao nascer durante a semana e se essa distribuição afeta a morbidez e a mortalidade nesse grupo de pacientes.
MétodoEsta é uma análise retrospectiva de dados coletados prospectivamente na rede espanhola SEN1500 (2002‐2011). Foram excluídos neonatos nascidos em outro local, pacientes com grandes anomalias congênitas e pacientes falecidos na sala de parto. Os partos foram agrupados em “Dias úteis” e “Final de semana”. Foi realizada uma análise de regressão logística multivariada para avaliar o efeito independente do parto sobre os resultados e uma regressão de Cox para avaliar a sobrevida.
ResultadosDo total de 27.205 neonatos com muito baixo peso ao nascer nascidos e/ou internados nos centros participantes, 22.961 (84,4%) atenderam aos critérios de inclusão. Houve uma redução de 24% no número de partos no “Final de semana” em comparação com os “Dias úteis”. Na análise bruta, os pacientes nascidos em finais de semana apresentaram maior morbidez e mortalidade (Taxa de mortalidade: 14,2% em comparação a 16,5%, p<0,001), porém as diferenças não eram mais significativas após o ajuste aos fatores de confusão.
ConclusõesNossos resultados sugerem que as práticas atuais de atendimento reduzem a proporção de partos em finais de semana e tendem a agrupar alguns partos de alto risco nesse período, aumentando a morbidez e mortalidade brutas. Contudo, após o ajuste aos fatores de risco, as diferenças desaparecem, sugerindo que a cobertura de atendimento geral em nossos centros é adequada.
Ao longo de várias décadas, diferentes estudos indicaram uma redução na quantidade de partos durante o fim de semana, juntamente com um aumento na mortalidade entre bebês nascidos nesse período;1–6 esse fenômeno foi chamado de “efeito fim de semana”.7 Contudo, esses achados não eram consistentes em todos os estudos.8 Maior gravidade ou uma possível queda na qualidade do atendimento durante os fins de semana foi sugerida como possível fator causal.9–11 Esse efeito também pode acontecer devido ao efeito seletivo da intervenção obstétrica durante o parto.6,12 Embora as políticas de saúde de muitos países tenham focado na adequação e universalidade do atendimento perinatal em todos os dias do ano, existe uma ausência de avaliações contemporâneas de resultados perinatais ajustados ao padrão de partos diários, intervenções obstétricas e fatores sociodemográficos, que poderiam nos permitir caracterizar esse fenômeno e estabelecer sua magnitude e potencial relevância. Além disso, a maior parte das avaliações na literatura se refere principalmente a mortalidade, sem analisar a morbidez. Os objetivos deste estudo foram determinar se existem variações significativas no número de partos de acordo com o dia da semana (dia útil ou fim de semana) e se essas variações influenciam a morbidez e mortalidade neonatal de neonatos MBPN.
MétodoAnalisamos de forma retroativa os dados coletados prospectivamente na rede nacional SEN1500 durante dez anos consecutivos: período de 2002‐2011. As características da base de dados foram descritas em outro lugar13 e o protocolo de coleta e processamento de dados foi previamente aprovado pelo conselho de revisão institucional de cada centro. Pacientes nascidos em outro local e recém‐nascidos com grandes anomalias congênitas foram excluídos. Pacientes falecidos na sala de parto (SP) também foram excluídos para evitar um viés de seleção relacionado à limitação eletiva de terapia em pacientes nascidos no limite da viabilidade ou em condições muito precárias. Os partos que ocorreram das 8h de segunda‐feira às 23h59 de sexta‐feira foram considerados partos “em dia útil” e aqueles que ocorreram da 0h de sábado às 7h59 de segunda‐feira foram considerados partos “em fim de semana”. Foram estudados os antecedentes gestacionais, o tipo de parto, as intervenções perinatais e a morbidez e mortalidade neonatais. Os possíveis fatores de confusão com base na revisão da literatura e aqueles disponíveis em nossa base de dados foram selecionados para uma análise multivariada.
Análise estatísticaUsamos o SPSS (IBM SPSS Statistics for Windows, versão 20.0. NY, EUA) para fazer uma análise estatística. As variáveis contínuas com distribuição normal são expressas como médias e desvio‐padrão (DP) e as diferenças entre os grupos foram estudadas com o teste t de Student. As variáveis qualitativas e as variáveis com distribuições anormais são expressas como mediana e intervalo interquartil (IIQ). Foram feitas comparações entre os grupos com o teste qui‐quadrado (χ2), o teste exato de Fisher e o teste U de Mann‐Whitney, conforme adequado. Para avaliar o efeito independente do momento do parto, fizemos uma análise de regressão logística multivariada e os resultados são expressos como razões de chance ajustadas (RCa) com intervalos de confiança de 95% (IC 95%). Para estudar as probabilidades de sobrevida, usamos o modelo de regressão de Cox e os resultados são expressos como razões de risco ajustadas (aHR) com IC 95%. Todas as hipóteses foram submetidas a testes bicaudais e a relevância estatística foi estabelecida em p < 0,05 em todas as comparações.
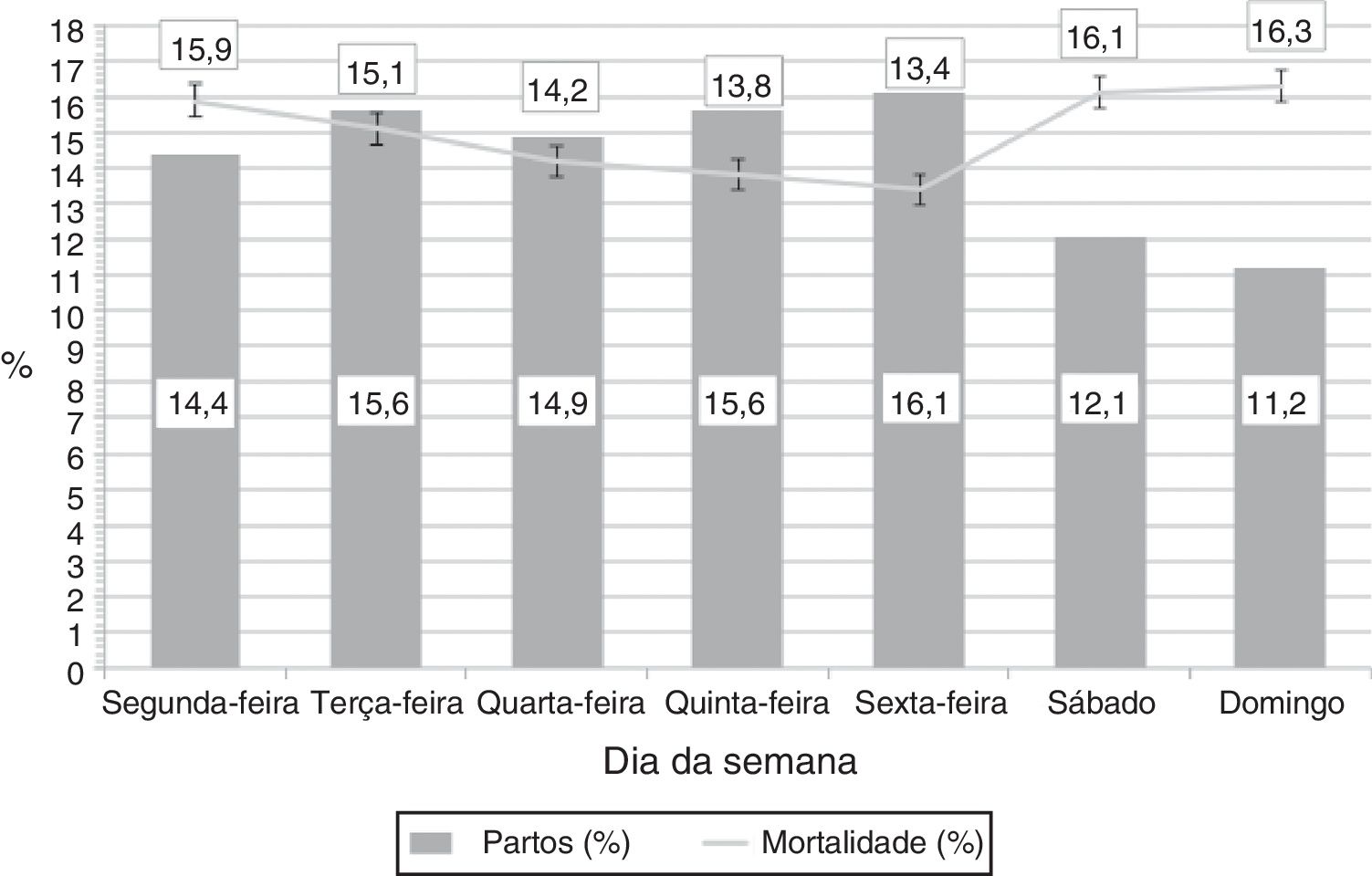
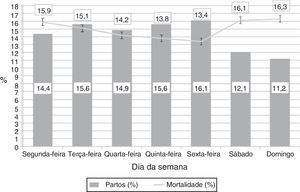
ResultadosDurante o período do estudo, 27.205 neonatos MBPN foram internados nos centros participantes. Desses, 25.305 (93%) nasceram na própria unidade. Desses, foram excluídos 1.533 (6,1%) com grandes anomalias congênitas e 253 (1%) falecidos na SP. Os pacientes falecidos na SP estavam significativamente mais imaturos do que neonatos que sobreviveram: idade gestacional (IG) média (DP): 24,3 (2,3) em comparação com 29,2 (2,9) semanas (p < 0,001). Dados relacionados à limitação da terapia foram coletados em 142 (56%) desses 253 pacientes e em 117 (82,4%) casos foi tomada uma decisão opcional de rejeitar ou suspender a terapia. O horário do parto dos pacientes nascidos na segunda‐feira não foi coletado adequadamente em 558 casos, e, consequentemente, eles não puderam ser classificados como nascidos no “fim de semana” (entre 0h e 7h59) ou “em dia útil” (das 8h em diante) e esses casos também foram excluídos do estudo. Por fim, 22.961 (84,4%) recém‐nascidos foram incluídos na análise. A figura 1 apresenta a distribuição de partos por dia da semana. Caso a distribuição de partos em todos os dias da semana fosse homogênea, a proporção teórica esperada seria de 14,3% dos partos por dia. Entretanto, a proporção média de partos por dia útil foi de 15,3%, ao passo que apenas 11,7% dos partos ocorreram em dias de fim de semana, o que indica uma redução de 24%. Essas proporções não variaram de forma significativa durante o período do estudo.
Distribuição de partos por dia da semana e mortalidade.
As colunas mostram a proporção de neonatos nascidos em cada dia da semana. A mortalidade indica a proporção de neonatos nascidos nesse dia que vieram a óbito, embora o óbito tenha ocorrido em qualquer outro dia da semana. As barras de erro indicam o desvio‐padrão da média.
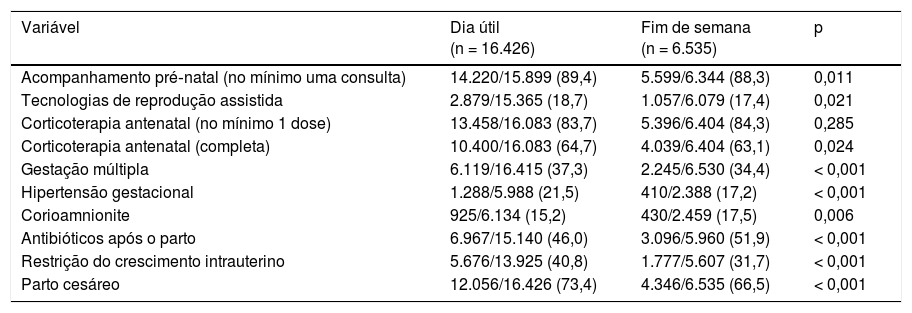
A tabela 1 apresenta os antecedentes obstétricos em ambos os grupos de pacientes. As mães de neonatos nascidos em fins de semana tiveram significativamente menos acompanhamento pré‐natal (definido como pelo menos uma consulta médica durante a gestação), tecnologia de reprodução assistida (TRA), corticoterapia antenatal completa, gestação múltipla, hipertensão gestacional, restrição do crescimento intrauterino ou parto cesáreo. Por outro lado, as mães de neonatos nascidos em dias de fim de semana apresentaram uma incidência maior de corioamnionite e de administração de antibióticos após o parto.
Antecedentes gestacionais e tipo de parto
| Variável | Dia útil (n = 16.426) | Fim de semana (n = 6.535) | p |
|---|---|---|---|
| Acompanhamento pré‐natal (no mínimo uma consulta) | 14.220/15.899 (89,4) | 5.599/6.344 (88,3) | 0,011 |
| Tecnologias de reprodução assistida | 2.879/15.365 (18,7) | 1.057/6.079 (17,4) | 0,021 |
| Corticoterapia antenatal (no mínimo 1 dose) | 13.458/16.083 (83,7) | 5.396/6.404 (84,3) | 0,285 |
| Corticoterapia antenatal (completa) | 10.400/16.083 (64,7) | 4.039/6.404 (63,1) | 0,024 |
| Gestação múltipla | 6.119/16.415 (37,3) | 2.245/6.530 (34,4) | < 0,001 |
| Hipertensão gestacional | 1.288/5.988 (21,5) | 410/2.388 (17,2) | < 0,001 |
| Corioamnionite | 925/6.134 (15,2) | 430/2.459 (17,5) | 0,006 |
| Antibióticos após o parto | 6.967/15.140 (46,0) | 3.096/5.960 (51,9) | < 0,001 |
| Restrição do crescimento intrauterino | 5.676/13.925 (40,8) | 1.777/5.607 (31,7) | < 0,001 |
| Parto cesáreo | 12.056/16.426 (73,4) | 4.346/6.535 (66,5) | < 0,001 |
Todos os valores são n/N (%), em que N é o número total de pacientes com resultado válido para a variável indicada. Algumas variáveis, como hipertensão gestacional e corioamnionite, começaram a ser coletadas em 2006, o que explica o menor N em comparação às outras.
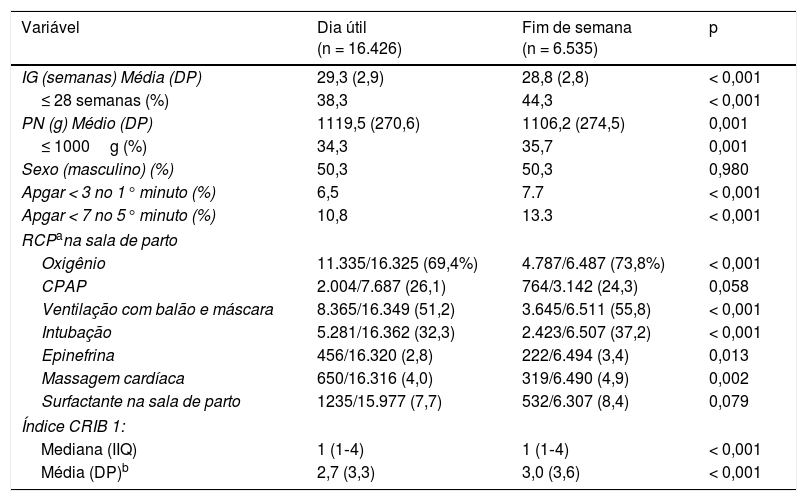
A tabela 2 apresenta as características somatométricas dos pacientes, sua condição no parto e alguns aspectos relevantes do manejo inicial. Os neonatos nascidos durante fins de semana eram mais imaturos, tinham pesos mais baixos ao nascer e índices de Apgar menores no 1° e no 5° minuto após o parto. Embora o uso da pressão positiva contínua nas vias aéreas (CPAP) na SP tenha sido semelhante em ambos os grupos, os pacientes nascidos durante fins de semana foram intubados, receberam oxigênio, epinefrina ou compressões cardíacas com mais frequência do que os pacientes nascidos em dias úteis. A instabilidade fisiológica nas primeiras 12h após a internação, de acordo com o Índice de Risco Clínico para Bebês,14 foi maior no grupo do fim de semana.
Características sociodemográficas de pacientes, condição de parto e intervenções
| Variável | Dia útil (n = 16.426) | Fim de semana (n = 6.535) | p |
|---|---|---|---|
| IG (semanas) Média (DP) | 29,3 (2,9) | 28,8 (2,8) | < 0,001 |
| ≤ 28 semanas (%) | 38,3 | 44,3 | < 0,001 |
| PN (g) Médio (DP) | 1119,5 (270,6) | 1106,2 (274,5) | 0,001 |
| ≤ 1000g (%) | 34,3 | 35,7 | 0,001 |
| Sexo (masculino) (%) | 50,3 | 50,3 | 0,980 |
| Apgar < 3 no 1° minuto (%) | 6,5 | 7.7 | < 0,001 |
| Apgar < 7 no 5° minuto (%) | 10,8 | 13.3 | < 0,001 |
| RCPana sala de parto | |||
| Oxigênio | 11.335/16.325 (69,4%) | 4.787/6.487 (73,8%) | < 0,001 |
| CPAP | 2.004/7.687 (26,1) | 764/3.142 (24,3) | 0,058 |
| Ventilação com balão e máscara | 8.365/16.349 (51,2) | 3.645/6.511 (55,8) | < 0,001 |
| Intubação | 5.281/16.362 (32,3) | 2.423/6.507 (37,2) | < 0,001 |
| Epinefrina | 456/16.320 (2,8) | 222/6.494 (3,4) | 0,013 |
| Massagem cardíaca | 650/16.316 (4,0) | 319/6.490 (4,9) | 0,002 |
| Surfactante na sala de parto | 1235/15.977 (7,7) | 532/6.307 (8,4) | 0,079 |
| Índice CRIB 1: | |||
| Mediana (IIQ) | 1 (1‐4) | 1 (1‐4) | < 0,001 |
| Média (DP)b | 2,7 (3,3) | 3,0 (3,6) | < 0,001 |
CPAP, pressão positiva contínua nas vias aéreas; CRIB, índice de risco clínico para bebês; DP, desvio‐padrão; IG, idade gestacional;
IIQ, intervalo interquartil; PN, peso ao nascer; RCP, reanimação cardiopulmonar.
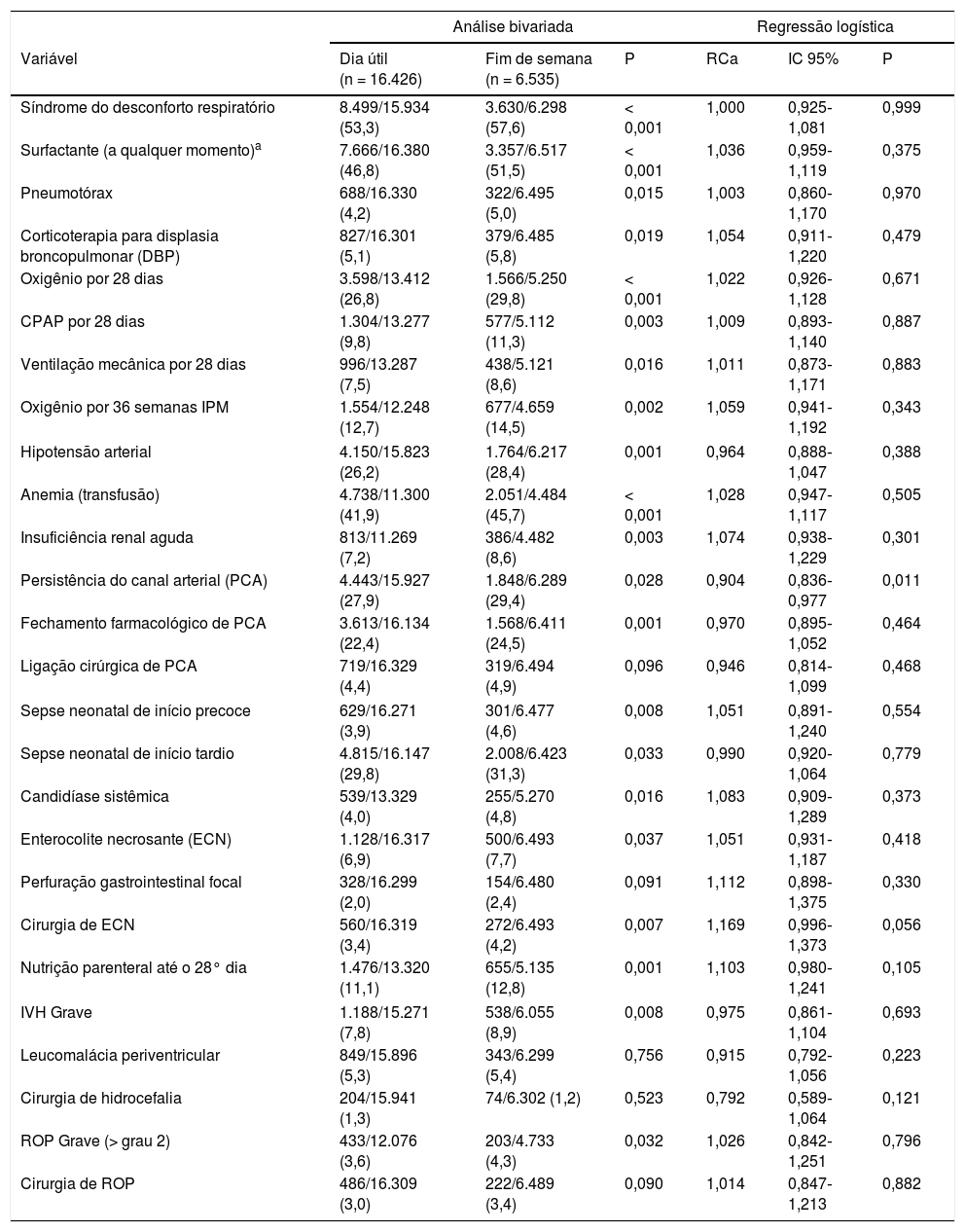
A tabela 3 apresenta os achados mais relevantes de morbidez e mortalidade nas análises bivariada e de regressão logística. Os pacientes nascidos em fins de semana apresentaram maior incidência de doenças respiratórias, instabilidade hemodinâmica, anemia com necessidade de transfusão, sepse neonatal precoce e de início tardio, enterocolite necrosante (ECN) estágio 2 ou maior,15 hemorragia intraventricular (IVH) na matriz germinativa de grau 3 ou 416 e retinopatia da prematuridade estágio 2 ou maior.17 Entretanto, essas diferenças desapareceram na análise multivariada após as correções de IG, peso ao nascer (PN), sexo, corticoterapia antenatal, gestação múltipla, restrição do crescimento intrauterino e tipo de parto. Somente a incidência de persistência do canal arterial (PCA) foi significativamente maior entre pacientes nascidos em fins de semana após a correção nos fatores de confusão. Contudo, esse fato não foi associado a maior necessidade de fechamento farmacológico ou cirúrgico. Por fim, a mortalidade foi mais alta entre pacientes nascidos em fins de semana (14,2% em comparação com 16,5%; p < 0,001), porém a probabilidade de sobrevida após o ajuste nas variáveis de confusão pela análise de regressão de Cox foi semelhante (aHR: 1,002 [IC 95%: 0,967‐1,038]; p = 0,915). A disposição de óbitos por dia da semana foi semelhante durante os dias úteis (segunda‐feira, 14,8%; terça‐feira, 15,5%; quarta‐feira, 14,6%; quinta‐feira, 14,7%; e sexta‐feira, 15,5%), ao passo que foi significativamente menor no fim de semana (sábados, 13% e domingos, 12%) (p < 0,001). Dentre os 3.280 neonatos que vieram a óbito, foram coletados dados a respeito da limitação da terapia em 1.963 casos (59,8%). A decisão de rejeitar ou suspender a terapia esteve presente em 644 casos (32,8%) e a decisão de rejeitar/suspender a terapia foi significativamente maior nos partos em dias úteis (34,4%) do que nos partos em fins de semana (28,1%; p = 0,035). A faixa etária é semelhante nos dois grupos (mediana [IIQ]: 6 [2–18] em comparação com 7 [2–18] dias; p = 0,288).
Morbidez e intervenções de acordo com o dia do parto. Análise bivariada (qui‐quadrado) e regressão logística multivariada de morbidez e intervenções (RCa) em pacientes nascidos em dias do fim de semana em relação aos nascidos em dias úteis
| Análise bivariada | Regressão logística | |||||
|---|---|---|---|---|---|---|
| Variável | Dia útil (n = 16.426) | Fim de semana (n = 6.535) | P | RCa | IC 95% | P |
| Síndrome do desconforto respiratório | 8.499/15.934 (53,3) | 3.630/6.298 (57,6) | < 0,001 | 1,000 | 0,925‐1,081 | 0,999 |
| Surfactante (a qualquer momento)a | 7.666/16.380 (46,8) | 3.357/6.517 (51,5) | < 0,001 | 1,036 | 0,959‐1,119 | 0,375 |
| Pneumotórax | 688/16.330 (4,2) | 322/6.495 (5,0) | 0,015 | 1,003 | 0,860‐1,170 | 0,970 |
| Corticoterapia para displasia broncopulmonar (DBP) | 827/16.301 (5,1) | 379/6.485 (5,8) | 0,019 | 1,054 | 0,911‐1,220 | 0,479 |
| Oxigênio por 28 dias | 3.598/13.412 (26,8) | 1.566/5.250 (29,8) | < 0,001 | 1,022 | 0,926‐1,128 | 0,671 |
| CPAP por 28 dias | 1.304/13.277 (9,8) | 577/5.112 (11,3) | 0,003 | 1,009 | 0,893‐1,140 | 0,887 |
| Ventilação mecânica por 28 dias | 996/13.287 (7,5) | 438/5.121 (8,6) | 0,016 | 1,011 | 0,873‐1,171 | 0,883 |
| Oxigênio por 36 semanas IPM | 1.554/12.248 (12,7) | 677/4.659 (14,5) | 0,002 | 1,059 | 0,941‐1,192 | 0,343 |
| Hipotensão arterial | 4.150/15.823 (26,2) | 1.764/6.217 (28,4) | 0,001 | 0,964 | 0,888‐1,047 | 0,388 |
| Anemia (transfusão) | 4.738/11.300 (41,9) | 2.051/4.484 (45,7) | < 0,001 | 1,028 | 0,947‐1,117 | 0,505 |
| Insuficiência renal aguda | 813/11.269 (7,2) | 386/4.482 (8,6) | 0,003 | 1,074 | 0,938‐1,229 | 0,301 |
| Persistência do canal arterial (PCA) | 4.443/15.927 (27,9) | 1.848/6.289 (29,4) | 0,028 | 0,904 | 0,836‐0,977 | 0,011 |
| Fechamento farmacológico de PCA | 3.613/16.134 (22,4) | 1.568/6.411 (24,5) | 0,001 | 0,970 | 0,895‐1,052 | 0,464 |
| Ligação cirúrgica de PCA | 719/16.329 (4,4) | 319/6.494 (4,9) | 0,096 | 0,946 | 0,814‐1,099 | 0,468 |
| Sepse neonatal de início precoce | 629/16.271 (3,9) | 301/6.477 (4,6) | 0,008 | 1,051 | 0,891‐1,240 | 0,554 |
| Sepse neonatal de início tardio | 4.815/16.147 (29,8) | 2.008/6.423 (31,3) | 0,033 | 0,990 | 0,920‐1,064 | 0,779 |
| Candidíase sistêmica | 539/13.329 (4,0) | 255/5.270 (4,8) | 0,016 | 1,083 | 0,909‐1,289 | 0,373 |
| Enterocolite necrosante (ECN) | 1.128/16.317 (6,9) | 500/6.493 (7,7) | 0,037 | 1,051 | 0,931‐1,187 | 0,418 |
| Perfuração gastrointestinal focal | 328/16.299 (2,0) | 154/6.480 (2,4) | 0,091 | 1,112 | 0,898‐1,375 | 0,330 |
| Cirurgia de ECN | 560/16.319 (3,4) | 272/6.493 (4,2) | 0,007 | 1,169 | 0,996‐1,373 | 0,056 |
| Nutrição parenteral até o 28° dia | 1.476/13.320 (11,1) | 655/5.135 (12,8) | 0,001 | 1,103 | 0,980‐1,241 | 0,105 |
| IVH Grave | 1.188/15.271 (7,8) | 538/6.055 (8,9) | 0,008 | 0,975 | 0,861‐1,104 | 0,693 |
| Leucomalácia periventricular | 849/15.896 (5,3) | 343/6.299 (5,4) | 0,756 | 0,915 | 0,792‐1,056 | 0,223 |
| Cirurgia de hidrocefalia | 204/15.941 (1,3) | 74/6.302 (1,2) | 0,523 | 0,792 | 0,589‐1,064 | 0,121 |
| ROP Grave (> grau 2) | 433/12.076 (3,6) | 203/4.733 (4,3) | 0,032 | 1,026 | 0,842‐1,251 | 0,796 |
| Cirurgia de ROP | 486/16.309 (3,0) | 222/6.489 (3,4) | 0,090 | 1,014 | 0,847‐1,213 | 0,882 |
CPAP, pressão positiva contínua nas vias aéreas; DBP, displasia broncopulmonar; IC, intervalo de confiança; IPM, idade pós‐menstrual; IVH, hemorragia intraventricular; RCa, razão de chance ajustada; ROP, retinopatia da prematuridade.
Todos os valores são n/N (%), em que N é o número total de pacientes com resultado válido para a variável indicada. Em caso de variáveis de tempo (28 dias de vida ou idade pós‐menstrual (IPM) de 36 semanas), os pacientes que não sobreviveram até essa idade não foram incluídos nos cálculos.
Nosso estudo apresenta uma redução significativa na ocorrência de partos de neonatos MBPN durante fins de semana em relação aos dias úteis, bem como um aumento na morbidez e na mortalidade, embora as diferenças tenham desaparecido após o ajuste nas variáveis de confusão. Essa redução nos partos em fins de semana já havia sido indicada há vários anos por outros1–6 e atualmente ainda é observada em diversos países.7,12,18,19 Parece improvável que essas diferenças se devam a um ciclo biológico e alguns autores sugerem uma relação com intervenções obstétricas, como induções e partos cesáreos opcionais. 6,18,19 Em nossa configuração, a taxa de partos cesáreos nesse grupo de pacientes foi de 71,4% e permaneceu estável durante o período de dez anos deste estudo, porém partos cesáreos foram feitos com mais frequência em dias úteis. Infelizmente, os dados relativos à indução ou indicação de um parto cesáreo não foram coletados sistematicamente em nossa base de dados.
Como mostra a tabela 1, nossos dados sugerem que, em certas situações de alto risco (como gestações múltiplas, hipertensão gestacional e restrição do crescimento intrauterino), a decisão de finalizar a gestação opcionalmente poderia ter sido feita durante os dias úteis. Apesar disso, os bebês nascidos em fins de semana eram menores, apresentavam índices de Apgar menores, precisaram mais de intervenção durante a reanimação e eram mais instáveis nas primeiras 12 horas de vida, apresentaram mais morbidez na análise bivariada, bem como mortalidade 16,2% maior em comparação com a mortalidade de neonatos nascidos em dias úteis.
A comparação entre estudos é difícil porque a própria definição de fim de semana varia entre eles. Bell et al.,20 por exemplo, consideraram o fim de semana como o período entre a meia‐noite de sexta‐feira e a meia‐noite de domingo. Em outros estudos, esse período se estendia até a meia‐noite de segunda‐feira. Em nosso estudo, entretanto, decidimos incluir até as 7h59 de segunda‐feira, devido ao fato de o atendimento durante esse período ser um prolongamento do de domingo em nossos hospitais. Apesar dessas diferenças, os resultados de alguns estudos foram semelhantes aos nossos. Gould et al.8 fizeram um estudo nos Estados Unidos entre 1995 e 1997 com pacientes de todas as IGs e PNs. Eles encontraram uma redução de 17,5% no número de partos no fim de semana, juntamente com uma redução na proporção de partos cesáreos feitos, de 22% para 16%. A mortalidade neonatal foi de 2,8‰ entre bebês nascidos em dias úteis, em comparação com 3,1‰ entre bebês nascidos em fins de semana (RC, 1,12 [IC 95%, 1,05‐1,19]; p = 0,001). A mortalidade também foi maior em bebês nascidos por parto cesáreo do que entre aqueles nascidos por parto normal: 6,85‰ em comparação com 4,94‰, respectivamente (RC, 1,39 [IC 95%, 1,25‐1,55]; p < 0,001). Contudo, em ambos os casos, as diferenças estatísticas desapareceram após o ajuste ao PN. Da mesma forma, Luo et al.19 fizeram um estudo de base populacional no Canadá entre 1985 e 1998 e relataram uma redução de 24% no número de partos em fins de semana, juntamente com um aumento do risco relativo (RR) de natimortos (RR, 1,06 [IC 95%, 1,02‐1,09]) e mortalidade neonatal precoce (RR, 1,11 [IC 95%, 1,07‐1,16]), que também desapareceram após o ajuste à IG, nesse caso. Em outro estudo de base populacional, Salihu et al.21 estudaram alguns fetos com IGs entre 20 e 44 semanas e relataram maior mortalidade entre neonatos nascidos nos fins de semana (3,25‰ em comparação com 2,87‰). O parto cesáreo foi associado ao aumento da mortalidade neonatal (HR, 31,47 [IC 95%, 15,79‐62,74]). Além disso, a mortalidade foi maior em partos cesáreos feitos em fins de semana do que em dias úteis (HR, 4,00 [IC 95%, 1,07‐15,03]). Entre os fatores sociodemográficos apontados pelos autores como fatores de risco de mortalidade neonatal, estavam idade materna < 18 anos, etnia negra e baixo nível de escolaridade dos pais. Neste estudo, as mães com mais de 35 anos apresentaram melhor prognóstico, supostamente relacionado ao maior controle das gestações e maior adesão aos planos gestacionais combinados entre pais e profissionais. Em um estudo recente na Inglaterra, após o ajuste à IG, PN e idade materna, a mortalidade perinatal foi maior entre bebês nascidos em fins de semana (RCa, 1,07 [IC 95%, 1,02‐1,13]) e a incidência de infecções puerperais, lesões fetais e reinternações nos primeiros três dias após a alta hospitalar também foram maiores entre bebês nascidos nos fins de semana em relação a bebês nascidos em dias úteis.7 Este estudo sugere que, em fins de semana, ocorreriam, todo ano, aproximadamente 770 óbitos perinatais e 470 infecções maternas a mais do que o esperado se o atendimento fosse uniforme ao longo da semana.
Outros estudos apresentam resultados distintos. Em um estudo conduzido por Bell et al.22 em uma rede de hospitais universitários, a restrição do horário de trabalho dos residentes não influenciou o risco de mortalidade neonatal, o que, em sua opinião, sugere um padrão adequado de atendimento dos profissionais. Esse fato é relevante na área de neonatologia, já que o cuidado inicial do paciente nos primeiros poucos minutos de vida contribui de forma significativa para a sobrevida de neonatos extremamente prematuros, bem como para resultados clínicos em curto e longo prazos.23 Em um trabalho recente de Frank‐Wolf et al.,24 apesar de o turno em que o parto ocorre estar relacionado ao tipo de parto, a morbidez neonatal foi semelhante entre os turnos e entre fins de semana e dias úteis.
Nosso estudo apresenta alguns pontos fortes, mas também limitações. Nossa base de dados coletou informações de aproximadamente dois terços de todos os neonatos MBPN na Espanha, inclusive a maior parte das regiões, com aproximadamente 60 hospitais, principalmente de níveis 2 e 3. Esse fato reduz a possibilidade de viés de seleção, uma vez que facilita a generalização dos resultados. Uma possível limitação pode ser o fato de que outros feriados não foram levados em consideração, durante os quais as possíveis condições de atendimento podem ser as mesmas que aquelas durante os sábados e domingos. Isso ocorre porque alguns feriados variam de acordo com comunidades e/ou locais, o que seria impossível de detectar considerando o anonimato dos casos incorporados à base de dados. Por outro lado, pode haver diferenças organizacionais entre as comunidades e não temos dados específicos sobre a disponibilidade de profissionais em cada centro e por dia da semana. Além disso, caso uma falta de profissionais ou recursos durante os fins de semana tenha sido uma das causas de variação no número de partos ou resultados perinatais, alguns períodos do dia, como turnos noturnos, quando pode haver uma escassez semelhante, podem ter mascarado parcialmente nossos resultados dos dias úteis. Nesse sentido, seria interessante saber com certeza as diferenças no atendimento em turnos noturnos, fins de semana e feriados públicos e seu impacto sobre os resultados nos diferentes centros participantes.25 Outra possível limitação é o período do estudo, que é de 10 anos, durante o qual o atendimento perinatal pode ter mudado significativamente, o que poderia ter afetado os resultados de morbidez e mortalidade. Por fim, há possíveis vieses inerentes a esse tipo de estudo, derivados de fatores de confusão desconhecidos, que não podem ser incluídos e avaliados.
Para concluir, nossos resultados sugerem que as práticas atuais de atendimento tendem a agrupar partos de alto risco em fins de semana, reduzem significativamente o número de partos em dias úteis. Paradoxalmente, isso gera partos de alto risco urgentes e inesperados em fins de semana, aumenta a morbidez e mortalidade brutas de pacientes nascidos nesses dias. Contudo, após o ajuste aos fatores de risco, essas diferenças desaparecem, sugerem que a cobertura de atendimento em nossos centros é adequada. Entretanto, é importante destacar que a análise feita neste estudo é global, inclui muitos centros de diferentes categorias. O modelo de nosso estudo não permite que encontremos diferenças significativas entre os centros. São necessários estudos adicionais para entender que fatores organizacionais poderiam influenciar os resultados e, acima de tudo, comparar os sistemas de diferentes instituições e generalizá‐los com resultados melhores. Também é importante saber as possíveis inter‐relações entre os fatores maternos, sociodemográficos, institucionais e da comunidade que influenciam os resultados de uma gestação específica, já que, sem dúvida, esses resultados devem depender do sistema de saúde como um todo.
Conflitos de interesseOs autores declaram não haver conflitos de interesse.
Somos extremamente gratos a todos os hospitais e pesquisadores participantes da Rede Neonatal Espanhola SEN1500: Complejo Hospitalario Albacete (Andrés Martínez Gutiérrez); Hospital U. de Basurto (Alberto Pérez Legorburu); Hospital Bierzo (María Teresa Prada); Hospital Cabueñes (Rafael García Mozo); Hospital Carlos Haya (Tomás Sánchez Tamayo); Hospital General Castellón (Ramón Aguilera Olmos); Hospital Central Asturias (Belén Fernández Colomer); Hospital Clínic Barcelona (Josep Figuera Aloy); Hospital Clínico San Carlos (Araceli Corredera Sánchez); Hospital Cruces (Amaya Rodríguez Serna); Hospital U. Donostia (M. Ángel Cortajarena Altuna); Hospital Elche (Josep Mut Buigues); Hospital General de Cataluña (Laura Castells Vilella); Hospital G. de Granollers (Israel Anquela Sanz); Hospital Germans Trias i Pujol (W. Coroleu); Hospital Getafe (Lucía Cabanillas Vilaplana); Hospital Infanta Margarita (José María Barcía Ruiz); Hospital Jerez (Dolores Esquivel Mora); Hospital Juan Ramón Jiménez (José Ángel Morilla Sánchez); Hospital Juan XXIII (Mar Albújar); Hospital León (Emilio Álvaro Iglesias); Hospital Miguel Servet (Segundo Rite Gracia); Corporació Parc Taulí (Juan Badia); Hospital San Juan de Deu (Martín Iriondo Sanz); Hospital San Pedro de Logroño (Inés Esteban Díez); Hospital San Pedro de Alcántara (Mª Jesús López Cuesta); Hospital de la Santa Creu i Sant Pau (Gemma Ginovart Galiana); Hospital Severo Ochoa (María José Santos Muñoz); Hospital Txagorritxu (María Mercedes Martínez Ayucar); Hospital Universitario Arnau de Vilanova (Eduard Solé Mir); Hospital Valme (Antonio Gutiérrez Benjumea); Hospital Virgen de la Concha (Víctor Marugán Isabel); Hospital U. Virgen de la Macarena (Mercedes Granero Asencio); Hospital Virgen de la Salud (Alicia de Ureta Huertas); Hospital U. Virgen de las Nieves (Mª Fernanda Moreno Galdó); Hospital Xeral Vigo (María Suárez Albo); Hospital Universitario de Valencia (Javier Estañ Capell); Hospital Universitario de Zaragoza (Purificación Ventura Faci); Hospital Universitario Santiago (Mª Luz Couce Pico); Hospital General de Burgos (Cristina de Frutos Martínez); Hospital General Universitario Alicante (Miriam Salvador Iglesias); Hospital Universitario de Fuenlabrada (Laura Domingo Comeche); Hospital Universitario Gregorio Marañón (Amparo Rodríguez Herreras); Hospital Universitario La Paz (Mª Dolores Elorza); Hospital Materno Infantil de Canarias (Lourdes Urquía Martí);Hospital Universitario Canarias (Pedro A. Fuster Jorge); Hospital Universitario de San Cecilio (Eduardo Narbona); Hospital Universitari i Politecnic La Fe (Isabel Izquierdo Macián); Hospital Universitario Reina Sofía (Juana María Guzmán Cabañas); Hospital Universitario Río Hortera (Mª Mar Montejo Vicente); Hospital Universitario Salamanca (Pilar García González); Hospital Universitario Virgen del Rocío (Carmen Macías Díaz); Hospital Universitario Dexeus (Roser Porta); Scias‐Hospital Barcelona (Silvia Martínez‐Nadal); Hospital Josep Trueta (Alberto Trujillo); Complejo Hospitalario Universitario de Pontevedra (Javier Vilas González); Hospital Universitario de Ciudad Real (Miguel Ángel Cabezas); Hospital Puerta del Mar (Antonio Segado Arenas); Hospital Doce de Octubre (Carmen R. Pallás Alonso).
Como citar este artigo: García‐Muñoz Rodrigo F, García Cruz L, Galán Henríquez G, Urquía Martí L, Rivero Rodríguez S, García‐Álix A, et al. Variations in the number of births by day of the week, and morbidity and mortality in very‐low‐birth‐weight infants. J Pediatr (Rio J). 2019;95:41–7.