Neonatal mortality rate remains high in Brazil. The aim of the study was to evaluate the factors associated with hospitalization during the neonatal period.
MethodsCross‐sectional study conducted in ten randomly‐selected Brazilian municipalities. Mothers of children under the age of 6 who were carrying the child's health booklet were interviewed in basic health units. Hierarchical modeling of sociodemographic factors (distal level), maternal variables (intermediate level), and features of the newborns (proximal level) was performed. The variables that presented a value of p≤0.20 in the univariate analysis were included in the multivariate hierarchical modeling process, with block input according to their hierarchical level. The variables with a value of p≤0.05 were considered statistically significant.
Results2022 mothers were included, allowing 258 (12.8%) cases of hospitalization during the neonatal period to be identified, of which 49.7% were male, 8.9% were premature, and 8.4% had low birth weight (<2500g). After analysis by hierarchical approach, factors associated with neonatal hospitalization (prevalence ratio [95% CI]) included: history of prematurity (2.03 [1.25–3.30], p=0.004), gestational risk (2.02 [1.46–2.79], p<0.001); intrapartum risk (3.73 [2.33–5.99], p<0.001); gestational age (32–37 weeks: 13.83 [1.74–110.09], p=0.01; and<32 weeks: 25.03 [3.03–207.12], p=0.003); low birth weight (3.95 [2.56–6.09], p<0.001), and male gender (1.44 [1.09–1.98], p=0.01).
ConclusionFactors associated with maternal and neonatal history are associated with neonatal hospitalization.
A taxa de mortalidade neonatal permanece alta no Brasil. O objetivo do estudo foi avaliar os fatores associados à internação durante o período neonatal.
MétodosEstudo transversal feito em dez municípios brasileiros aleatoriamente selecionados. As mães das crianças com menos de seis anos que estavam com a caderneta de informações de saúde da criança foram entrevistadas nas unidades básicas de saúde. Foi realizada a modelagem hierárquica dos fatores sociodemográficos (nível distal), das variáveis maternas (nível intermediário) e das características dos recém‐nascidos (nível proximal). As variáveis que apresentaram um valor de p ≤ 0,20 na análise univariada foram incluídas no processo multivariado de modelagem hierárquica com entrada em blocos de acordo com seu nível hierárquico. As variáveis com valor de p ≤ 0,05 foram consideradas estatisticamente significativas.
Resultados2022 mães foram incluídas, nos possibilitando identificar 258 (12,8%) casos de internação durante o período neonatal, dos quais 49,7% foram meninos, 8,9% foram prematuros e 8,4% apresentaram baixo peso ao nascer (< 2.500g). Após a análise por abordagem hierárquica, os fatores associados à internação neonatal (IP [IC de 95%]) incluíram: histórico de prematuridade (2,03 [1,25‐3,30], p=0,004), risco gestacional (2,02 [1,46‐2,79], p<0,001); risco intraparto (3,73 [2,33‐5,99], p<0,001); idade gestacional (32‐37 semanas: 13,83 [1,74‐110,09], p=0,01) e (< 32 semanas: 25,03 [3,03‐207,12], p=0,003); baixo peso ao nascer (3,95 [2,56‐6,09], p<0,001) e sexo masculino (1,44 [1,09‐1,98], p=0,01).
ConclusãoOs fatores associados a histórico materno e neonatal foram associados à internação neonatal.
A priorização da saúde infantil é essencial para o progresso de uma população.1–3 A mortalidade infantil reflete as condições de desenvolvimento socioeconômico, infraestrutura ambiental, acesso e qualidade de recursos disponíveis para cuidado materno e infantil e sua redução é uma importante estratégia de saúde.4 A mortalidade neonatal, óbito nos 28 primeiros dias de vida, representa 70% da mortalidade infantil. No Brasil, após políticas sociais e de saúde terem sido implantadas, as taxas de mortalidade infantil e neonatal reduziram nas últimas décadas. Contudo, as taxas de mortalidade neonatal no Brasil permaneceram muito altas (8,97 óbitos por 1.000 nascidos vivos),5 em comparação com países de alta renda em 2014 (3,94 óbitos por 1.000 nascidos vivos nos Estados Unidos).6 Prematuridade e baixo peso ao nascer são os principais fatores associados à mortalidade neonatal.7
Vários estudos avaliaram os fatores associados à mortalidade neonatal8 e prematuridade.9 Contudo, poucos estudos brasileiros avaliaram os fatores preditivos de internação durante o período neonatal. Os fatores associados à internação durante o período neonatal podem ser semelhantes aos relacionados à mortalidade neonatal. Além disso, entender as interações sociodemográficas, de assistência e biológicas entre mãe e filho que resultam em internação durante o período neonatal pode contribuir para a identificação de estratégias para reduzir a mortalidade neonatal. O objetivo do estudo foi avaliar os fatores associados à internação durante o período neonatal.
MétodosEstudo transversal feito em dez municípios nas macrorregiões brasileiras; 86 municípios metropolitanos brasileiros com pelo menos 5.000 nascidos vivos em 2011 foram considerados elegíveis, de acordo com o Sistema de Informações sobre Nascidos Vivos (Sinasc). O estudo foi feito em municípios aleatoriamente selecionados e estratificados por macrorregião brasileira. Portanto, foram selecionados dois municípios de cada macrorregião: Santarém e Boa Vista na Região Norte, Campina Grande e Vitória da Conquista na Região Nordeste, Cuiabá e Anápolis na Região Centro‐Oeste, São Gonçalo e Uberlândia na Região Sudeste, Pelotas e Joinville na Região Sul.
Anteriormente à coleta de dados, as autoridades de saúde locais foram contatadas para informar as características da população urbana abrangida pelas unidades básicas de saúde de cada município selecionado. Portanto, foram feitas entrevistas nas unidades básicas de saúde que continham o maior número de crianças, para atingir uma amostra mínima de 150 entrevistas por município. Este estudo foi feito de acordo com a Declaração de Helsinque e aprovado pelo Comitê de Ética em Pesquisa de IFF/Fiocruz, bem como pelos gerentes municipais. Todas as mães assinaram um formulário de consentimento livre e informado antes de participar do estudo.
Foram entrevistadas as mães biológicas dos neonatos até seis anos que já haviam concluído pelo menos uma visita de rotina e que portavam uma ferramenta de monitoramento de saúde da criança (caderneta de informações de saúde). Os questionários que não continham informações sobre o internação durante o período neonatal foram excluídos do estudo. Estimamos um tamanho da amostra de 1.600 mães entrevistadas, considerando uma frequência de internação durante o período neonatal entre 10 e 20%, com o uso de um erro α de 5% com intervalo de confiança de 95% e erro β de 20%.
As entrevistas foram feitas por meio de um questionário eletrônico submetido a validação prévia pelo ambulatório pediátrico do IFF/Fiocruz e por um estudo‐piloto feito em Barueri (SP). A equipe de campo, que continuou em cada município por seis dias, foi composta de um coordenador, um supervisor e cinco entrevistadores seniores, todos da área de saúde. As mães entrevistadas foram convidadas a comparecer às unidades básicas de saúde enquanto aguardavam o atendimento para seus filhos, após pesagem ou vacinação. Internação durante o período neonatal foi definida como tempo de permanência superior a 72h após o nascimento ou qualquer nova internação hospitalar nos 28 primeiros vidas de vida. Todas as páginas da caderneta de informações de saúde foram digitalizadas durante a entrevista. As informações fornecidas pelas mães foram validadas por um único pesquisador por meio da revisão dos registros de saúde digitalizados.
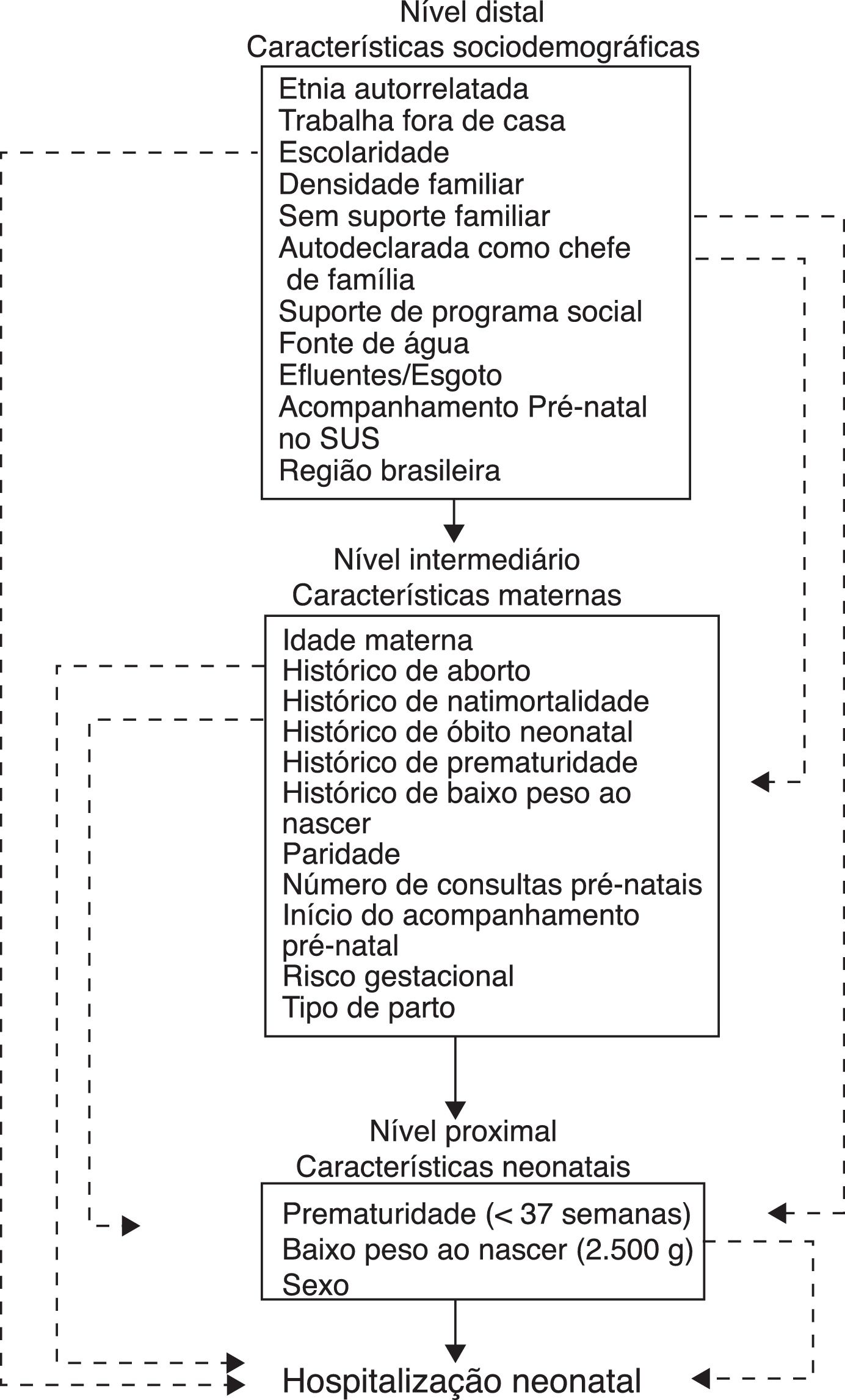
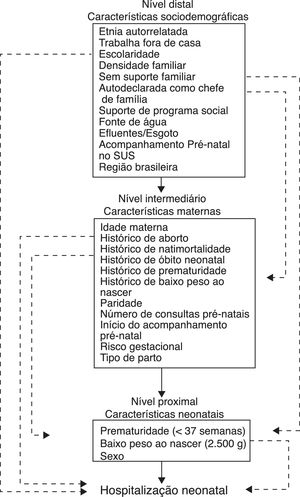
A proposta de modelagem hierárquica para os fatores sociodemográficos, de saúde, reprodutivos e maternos do recém‐nascido foi recomendada com a finalidade de descrever a relevância dos fatores associados à internação durante o período neonatal mais proximalmente controlados pelos fatores intermediários e distais, respectivamente. Assim, as variáveis foram divididas em diferentes níveis (figura 1), conforme descrito a seguir: distal – nível sociodemográfico: etnia autorrelatada, acompanhamento pré‐natal no sistema público de saúde brasileiro, conhecido como Sistema Único de Saúde – SUS), apoio à família, escolaridade da mãe, trabalha fora, número de habitantes por domicílio, chefe de família, apoio social, origem da água, esgoto e encanamento e região do Brasil; nível intermediário: idade materna, histórico de aborto, natimortalidade, óbito neonatal, prematuridade e baixo peso ao nascer, paridade, número de consultas pré‐natais, início do acompanhamento pré‐natal, risco gestacional, tipo de parto, risco intraparto; nível proximal – relacionado ao recém‐nascido: idade gestacional (IG), peso ao nascer < 2.500g e sexo. Risco gestacional foi definido como presença de doença ou problemas de saúde que possam levar a consequências graves para a mãe‐feto.10 Além disso, o risco intraparto foi positivo na presença de qualquer doença de alto risco durante o parto, como sangramento, trabalho de parto prolongado, baixos valores de Apgar, presença de mecônio ou ressuscitação neonatal, na ausência de risco gestacional.
As variáveis categóricas foram descritas como frequências absolutas (n) e relativas (%). Inicialmente, as análises univariadas foram feitas entre a variável de resposta e cada variável explicativa, com o índice de prevalência (IP) e seu intervalo de confiança de 95% como uma medida de efeito. As variáveis que apresentaram nível de relevância com valor de p ≤ 0,20 foram mantidas no processo de modelagem. Além disso, o grau de multicolinearidade foi avaliado pelo Fator de Inflação da Variância (VIF), verificou‐se a associação das variáveis.
Para a análise multivariada, foi usada uma abordagem hierárquica com o modelo de entrada em blocos, considerada uma opção mais adequada para estimar o Índice de Prevalência (IP) em estudos transversais com um resultado frequente.11–13 Em cada bloco hierárquico, as variáveis foram incluídas no modelo uma por vez, em ordem decrescente de grau de associação com a variável de resposta, de acordo com os resultados obtidos nas análises univariadas. Na etapa 1, foram introduzidas apenas as variáveis do nível de resultado distal. Por outro lado, na etapa 2, foram acrescentadas as variáveis do nível intermediário e na etapa 3 foram incluídas as variáveis do nível proximal. Com isso, as variáveis do nível proximal foram ajustadas pelas variáveis do mesmo bloco e dos níveis hierárquicos anteriores (intermediário e distal). Ao término da inclusão das variáveis por blocos, de acordo com o método de regressão logística binária com a entrada em blocos, o modelo final foi determinado com o estabelecimento daqueles que contribuíram significativamente para explicar os fatores de risco para internação durante o período neonatal. As análises foram feitas com a ajuda do programa SPSS (IBM SPSS Estatística para Macintosh, versão 23.0. NY, EUA) e a relevância estatística foi considerada com o valor de p ≤ 0,05 em testes bilaterais.
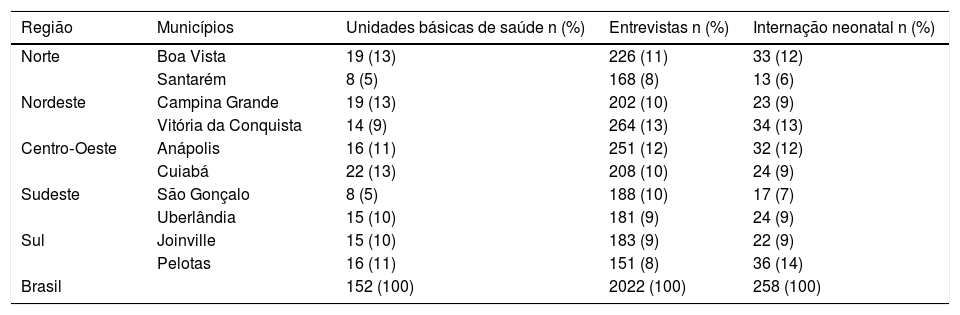
ResultadosForam feitas 2.033 entrevistas durante o período do estudo, das quais 11 (0,54%) foram excluídas devido à falta de informações sobre internação neonatal. Portanto, fizemos 2.022 entrevistas em 152 unidades básicas de saúde em todo o país. A tabela 1 descreve o número de unidades básicas de saúde de acordo com os municípios e as macrorregiões. Foram identificados 258 (12,8%) casos de internação durante o período neonatal. Na população estudada, 65,2% (n=1319) das mães entrevistadas moravam nas regiões Norte, Nordeste ou Centro‐Oeste. A idade média das mães entrevistadas foi 27 anos (19‐39), 20% das mães tinham menos de 19 anos e 15,2% (n=307) autorrelataram ter etnia negra ou indígena. Cerca de 90% das mães tinham mais de quatro anos de escolaridade, 40% (n=801) se consideraram chefe da família e 70,7% (n=1,407) não trabalhavam foram de casa. A grande maioria (89,5%) relatou ter apoio familiar para criar seus filhos e 54,2% se declararam beneficiários de um programa de suplementação de renda. Além disso, 82,4% fizeram acompanhamento pré‐natal no SUS, 85% tinham pelo menos seis consultas, 26% relataram risco durante a gravidez e 51,3% (n=1,035) optaram por parto normal. Com relação às crianças, a idade média foi de 20 meses (19‐21), 49,7% foram meninos; 8,9% foram prematuros (IG < 37 semanas); 8,4% nasceram com peso inferior a 2.500g.
Número (n) e frequência relativa (%) de unidades básicas de saúde, entrevistas e casos de internação durante o período neonatal de acordo com as macrorregiões e municípios brasileiros
| Região | Municípios | Unidades básicas de saúde n (%) | Entrevistas n (%) | Internação neonatal n (%) |
|---|---|---|---|---|
| Norte | Boa Vista | 19 (13) | 226 (11) | 33 (12) |
| Santarém | 8 (5) | 168 (8) | 13 (6) | |
| Nordeste | Campina Grande | 19 (13) | 202 (10) | 23 (9) |
| Vitória da Conquista | 14 (9) | 264 (13) | 34 (13) | |
| Centro‐Oeste | Anápolis | 16 (11) | 251 (12) | 32 (12) |
| Cuiabá | 22 (13) | 208 (10) | 24 (9) | |
| Sudeste | São Gonçalo | 8 (5) | 188 (10) | 17 (7) |
| Uberlândia | 15 (10) | 181 (9) | 24 (9) | |
| Sul | Joinville | 15 (10) | 183 (9) | 22 (9) |
| Pelotas | 16 (11) | 151 (8) | 36 (14) | |
| Brasil | 152 (100) | 2022 (100) | 258 (100) | |
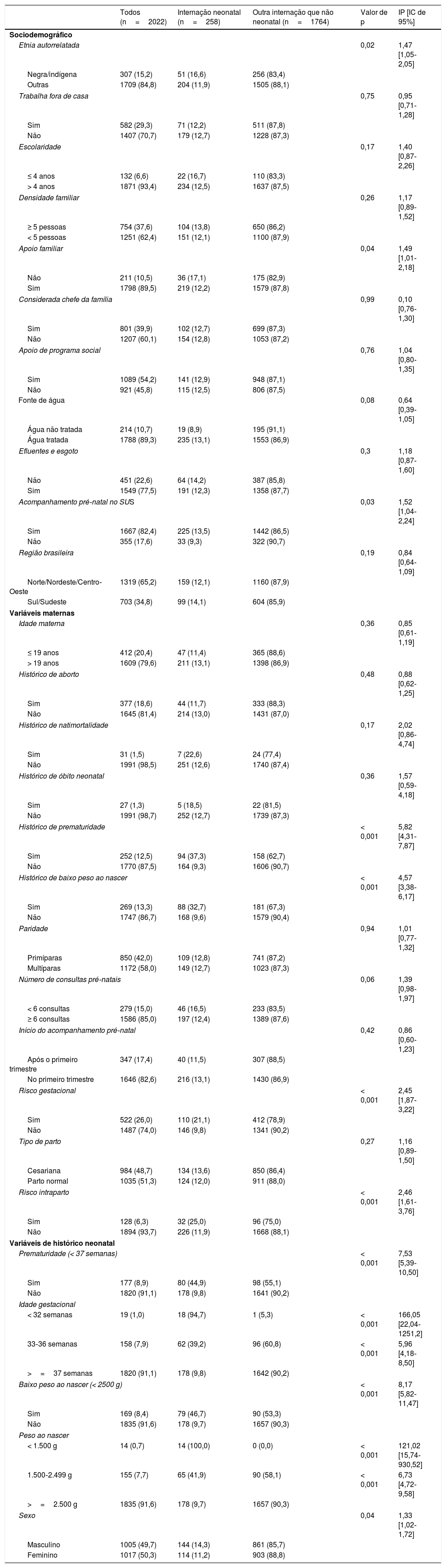
A tabela 2 mostra os resultados da análise univariada das características sociodemográficas, maternas e reprodutivas e o histórico da criança, de acordo com a ocorrência de internação durante o período neonatal. Com relação aos fatores sociodemográficos maternos (nível distal), etnia negra ou indígena (p=0,02); escolaridade materna abaixo de quatro anos (p=0,17); inexistência de apoio familiar (p=0,04) e acompanhamento pré‐natal no SUS (p=0,03) foram associados à internação durante o período neonatal e incluídos na modelagem hierárquica. Entre os fatores reprodutivos maternos (nível intermediário), histórico de natimortalidade (p=0,17), prematuridade (p<0,001) ou baixo peso ao nascer (p<0,001) foram associados ao resultado. Menos de seis consultas pré‐natais (p=0,06), presença de risco gestacional (p<0,001) e risco intraparto (p<0,001) também foram associados à internação durante o período neonatal e incluídos na modelagem hierárquica. Por fim, os fatores relacionados ao recém‐nascido (nível proximal), como idade gestacional (p<0,001), baixo peso ao nascer (p<0,001) e sexo masculino (p=0,04), foram associados à internação durante o período neonatal e incluídos na modelagem hierárquica.
Distribuição das variáveis sociodemográficas, maternas e histórico neonatal, Índice de Prevalência (IP) para ocorrência de internação durante o período neonatal
| Todos (n=2022) | Internação neonatal (n=258) | Outra internação que não neonatal (n=1764) | Valor de p | IP [IC de 95%] | |
|---|---|---|---|---|---|
| Sociodemográfico | |||||
| Etnia autorrelatada | 0,02 | 1,47 [1,05‐2,05] | |||
| Negra/indígena | 307 (15,2) | 51 (16,6) | 256 (83,4) | ||
| Outras | 1709 (84,8) | 204 (11,9) | 1505 (88,1) | ||
| Trabalha fora de casa | 0,75 | 0,95 [0,71‐1,28] | |||
| Sim | 582 (29,3) | 71 (12,2) | 511 (87,8) | ||
| Não | 1407 (70,7) | 179 (12,7) | 1228 (87,3) | ||
| Escolaridade | 0,17 | 1,40 [0,87‐2,26] | |||
| ≤ 4 anos | 132 (6,6) | 22 (16,7) | 110 (83,3) | ||
| > 4 anos | 1871 (93,4) | 234 (12,5) | 1637 (87,5) | ||
| Densidade familiar | 0,26 | 1,17 [0,89‐1,52] | |||
| ≥ 5 pessoas | 754 (37,6) | 104 (13,8) | 650 (86,2) | ||
| < 5 pessoas | 1251 (62,4) | 151 (12,1) | 1100 (87,9) | ||
| Apoio familiar | 0,04 | 1,49 [1,01‐2,18] | |||
| Não | 211 (10,5) | 36 (17,1) | 175 (82,9) | ||
| Sim | 1798 (89,5) | 219 (12,2) | 1579 (87,8) | ||
| Considerada chefe da família | 0,99 | 0,10 [0,76‐1,30] | |||
| Sim | 801 (39,9) | 102 (12,7) | 699 (87,3) | ||
| Não | 1207 (60,1) | 154 (12,8) | 1053 (87,2) | ||
| Apoio de programa social | 0,76 | 1,04 [0,80‐1,35] | |||
| Sim | 1089 (54,2) | 141 (12,9) | 948 (87,1) | ||
| Não | 921 (45,8) | 115 (12,5) | 806 (87,5) | ||
| Fonte de água | 0,08 | 0,64 [0,39‐1,05] | |||
| Água não tratada | 214 (10,7) | 19 (8,9) | 195 (91,1) | ||
| Água tratada | 1788 (89,3) | 235 (13,1) | 1553 (86,9) | ||
| Efluentes e esgoto | 0,3 | 1,18 [0,87‐1,60] | |||
| Não | 451 (22,6) | 64 (14,2) | 387 (85,8) | ||
| Sim | 1549 (77,5) | 191 (12,3) | 1358 (87,7) | ||
| Acompanhamento pré‐natal no SUS | 0,03 | 1,52 [1,04‐2,24] | |||
| Sim | 1667 (82,4) | 225 (13,5) | 1442 (86,5) | ||
| Não | 355 (17,6) | 33 (9,3) | 322 (90,7) | ||
| Região brasileira | 0,19 | 0,84 [0,64‐1,09] | |||
| Norte/Nordeste/Centro‐Oeste | 1319 (65,2) | 159 (12,1) | 1160 (87,9) | ||
| Sul/Sudeste | 703 (34,8) | 99 (14,1) | 604 (85,9) | ||
| Variáveis maternas | |||||
| Idade materna | 0,36 | 0,85 [0,61‐1,19] | |||
| ≤ 19 anos | 412 (20,4) | 47 (11,4) | 365 (88,6) | ||
| > 19 anos | 1609 (79,6) | 211 (13,1) | 1398 (86,9) | ||
| Histórico de aborto | 0,48 | 0,88 [0,62‐1,25] | |||
| Sim | 377 (18,6) | 44 (11,7) | 333 (88,3) | ||
| Não | 1645 (81,4) | 214 (13,0) | 1431 (87,0) | ||
| Histórico de natimortalidade | 0,17 | 2,02 [0,86‐4,74] | |||
| Sim | 31 (1,5) | 7 (22,6) | 24 (77,4) | ||
| Não | 1991 (98,5) | 251 (12,6) | 1740 (87,4) | ||
| Histórico de óbito neonatal | 0,36 | 1,57 [0,59‐4,18] | |||
| Sim | 27 (1,3) | 5 (18,5) | 22 (81,5) | ||
| Não | 1991 (98,7) | 252 (12,7) | 1739 (87,3) | ||
| Histórico de prematuridade | < 0,001 | 5,82 [4,31‐7,87] | |||
| Sim | 252 (12,5) | 94 (37,3) | 158 (62,7) | ||
| Não | 1770 (87,5) | 164 (9,3) | 1606 (90,7) | ||
| Histórico de baixo peso ao nascer | < 0,001 | 4,57 [3,38‐6,17] | |||
| Sim | 269 (13,3) | 88 (32,7) | 181 (67,3) | ||
| Não | 1747 (86,7) | 168 (9,6) | 1579 (90,4) | ||
| Paridade | 0,94 | 1,01 [0,77‐1,32] | |||
| Primíparas | 850 (42,0) | 109 (12,8) | 741 (87,2) | ||
| Multíparas | 1172 (58,0) | 149 (12,7) | 1023 (87,3) | ||
| Número de consultas pré‐natais | 0,06 | 1,39 [0,98‐1,97] | |||
| < 6 consultas | 279 (15,0) | 46 (16,5) | 233 (83,5) | ||
| ≥ 6 consultas | 1586 (85,0) | 197 (12,4) | 1389 (87,6) | ||
| Início do acompanhamento pré‐natal | 0,42 | 0,86 [0,60‐1,23] | |||
| Após o primeiro trimestre | 347 (17,4) | 40 (11,5) | 307 (88,5) | ||
| No primeiro trimestre | 1646 (82,6) | 216 (13,1) | 1430 (86,9) | ||
| Risco gestacional | < 0,001 | 2,45 [1,87‐3,22] | |||
| Sim | 522 (26,0) | 110 (21,1) | 412 (78,9) | ||
| Não | 1487 (74,0) | 146 (9,8) | 1341 (90,2) | ||
| Tipo de parto | 0,27 | 1,16 [0,89‐1,50] | |||
| Cesariana | 984 (48,7) | 134 (13,6) | 850 (86,4) | ||
| Parto normal | 1035 (51,3) | 124 (12,0) | 911 (88,0) | ||
| Risco intraparto | < 0,001 | 2,46 [1,61‐3,76] | |||
| Sim | 128 (6,3) | 32 (25,0) | 96 (75,0) | ||
| Não | 1894 (93,7) | 226 (11,9) | 1668 (88,1) | ||
| Variáveis de histórico neonatal | |||||
| Prematuridade (< 37 semanas) | < 0,001 | 7,53 [5,39‐10,50] | |||
| Sim | 177 (8,9) | 80 (44,9) | 98 (55,1) | ||
| Não | 1820 (91,1) | 178 (9,8) | 1641 (90,2) | ||
| Idade gestacional | |||||
| < 32 semanas | 19 (1,0) | 18 (94,7) | 1 (5,3) | < 0,001 | 166,05 [22,04‐1251,2] |
| 33‐36 semanas | 158 (7,9) | 62 (39,2) | 96 (60,8) | < 0,001 | 5,96 [4,18‐8,50] |
| >=37 semanas | 1820 (91,1) | 178 (9,8) | 1642 (90,2) | ||
| Baixo peso ao nascer (< 2500 g) | < 0,001 | 8,17 [5,82‐11,47] | |||
| Sim | 169 (8,4) | 79 (46,7) | 90 (53,3) | ||
| Não | 1835 (91,6) | 178 (9,7) | 1657 (90,3) | ||
| Peso ao nascer | |||||
| < 1.500 g | 14 (0,7) | 14 (100,0) | 0 (0,0) | < 0,001 | 121,02 [15,74‐930,52] |
| 1.500‐2.499 g | 155 (7,7) | 65 (41,9) | 90 (58,1) | < 0,001 | 6,73 [4,72‐9,58] |
| >=2.500 g | 1835 (91,6) | 178 (9,7) | 1657 (90,3) | ||
| Sexo | 0,04 | 1,33 [1,02‐1,72] | |||
| Masculino | 1005 (49,7) | 144 (14,3) | 861 (85,7) | ||
| Feminino | 1017 (50,3) | 114 (11,2) | 903 (88,8) | ||
BPN, Baixo Peso ao Nascer; IP, Índice de Prevalência; SUS, Sistema Único de Saúde.
Variáveis expressas em n (%).
Os valores ausentes (n); Etnia autorrelatada (6); trabalha fora de casa (33); escolaridade (19); densidade familiar (17); apoio familiar (13); considerada chefe da família (14); apoio social (12); fonte de água (20); efluentes e esgoto (22); histórico de óbitos neonatais (4); histórico de baixo peso ao nascer (6); número de consultas pré‐natais (157); início do acompanhamento pré‐natal (29); risco gestacional (13); tipo de parto (3); prematuridade (25); idade gestacional (25); baixo peso ao nascer (18); peso ao nascer (18).
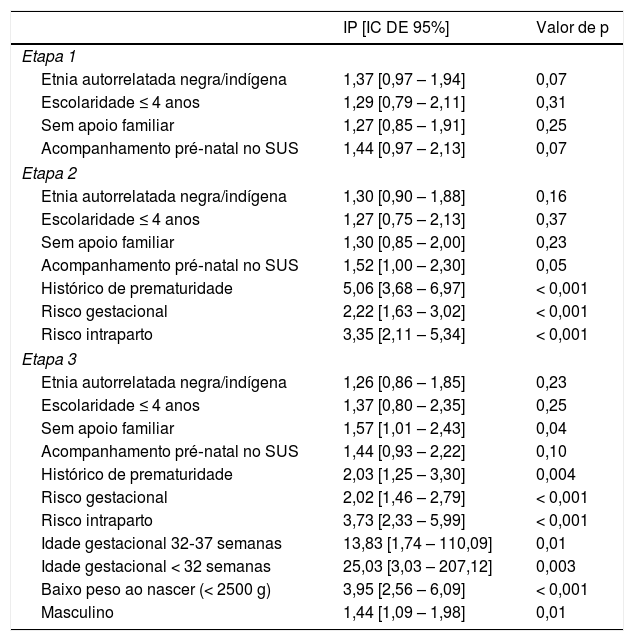
Na primeira etapa, os fatores determinantes distais foram incluídos e nenhuma associação significativa foi observada com a internação durante o período neonatal. Sequencialmente, as variáveis do nível intermediário foram acrescentadas ao modelo e foi observada relevância estatística para histórico de prematuridade, risco gestacional e risco intraparto (p<0,001 para todos). Por fim, as variáveis do nível hierárquico proximal, com relação a recém‐nascido (bloco 3), foram acrescentadas ao modelo hierárquico. O IP [IC de 95%] dos fatores que continuaram associados à internação durante o período neonatal no modelo hierárquico final foi: histórico de prematuridade (2,03 [1,25‐3,30], p=0,004), risco gestacional (2,02 [1,46‐2,79], p<0,001) e risco intraparto (3,73 [2,33‐5,99], p<0,001) no nível intermediário; e idade gestacional (IG=32‐37 semanas: 13,83 [1,74‐110,09], p=0,01) e (IG<32 semanas: 25,03 [3,03‐207,12], p=0,003), baixo peso ao nascer (3,95 [2,56‐6,09], p<0,001) e sexo masculino (1,44 [1,09‐1,98], p=0,01) no nível proximal (tabela 3).
Modelo final de fatores associados à internação durante o período neonatal
| IP [IC DE 95%] | Valor de p | |
|---|---|---|
| Etapa 1 | ||
| Etnia autorrelatada negra/indígena | 1,37 [0,97 – 1,94] | 0,07 |
| Escolaridade ≤ 4 anos | 1,29 [0,79 – 2,11] | 0,31 |
| Sem apoio familiar | 1,27 [0,85 – 1,91] | 0,25 |
| Acompanhamento pré‐natal no SUS | 1,44 [0,97 – 2,13] | 0,07 |
| Etapa 2 | ||
| Etnia autorrelatada negra/indígena | 1,30 [0,90 – 1,88] | 0,16 |
| Escolaridade ≤ 4 anos | 1,27 [0,75 – 2,13] | 0,37 |
| Sem apoio familiar | 1,30 [0,85 – 2,00] | 0,23 |
| Acompanhamento pré‐natal no SUS | 1,52 [1,00 – 2,30] | 0,05 |
| Histórico de prematuridade | 5,06 [3,68 – 6,97] | < 0,001 |
| Risco gestacional | 2,22 [1,63 – 3,02] | < 0,001 |
| Risco intraparto | 3,35 [2,11 – 5,34] | < 0,001 |
| Etapa 3 | ||
| Etnia autorrelatada negra/indígena | 1,26 [0,86 – 1,85] | 0,23 |
| Escolaridade ≤ 4 anos | 1,37 [0,80 – 2,35] | 0,25 |
| Sem apoio familiar | 1,57 [1,01 – 2,43] | 0,04 |
| Acompanhamento pré‐natal no SUS | 1,44 [0,93 – 2,22] | 0,10 |
| Histórico de prematuridade | 2,03 [1,25 – 3,30] | 0,004 |
| Risco gestacional | 2,02 [1,46 – 2,79] | < 0,001 |
| Risco intraparto | 3,73 [2,33 – 5,99] | < 0,001 |
| Idade gestacional 32‐37 semanas | 13,83 [1,74 – 110,09] | 0,01 |
| Idade gestacional < 32 semanas | 25,03 [3,03 – 207,12] | 0,003 |
| Baixo peso ao nascer (< 2500 g) | 3,95 [2,56 – 6,09] | < 0,001 |
| Masculino | 1,44 [1,09 – 1,98] | 0,01 |
SUS, Sistema Único de Saúde.
Os fatores relacionados ao histórico neonatal e ao histórico reprodutivo materno foram associados à internação neonatal. Apesar de poucos estudos brasileiros avaliarem os fatores associados à internação durante o período neonatal, a análise dos fatores relacionados a óbito neonatal foi descrita com mais frequência. Em pesquisas ambulatoriais neonatais, a mortalidade neonatal deve ser considerada devido ao fato de os fatores associados à internação serem semelhantes aos associados à mortalidade neonatal. Mais comumente, as doenças que motivam e levam os recém‐nascidos ao hospital são semelhantes àquelas que podem levar a óbito no período neonatal.
A mortalidade neonatal sempre deve ser considerada um problema de saúde pública.14 Um estudo transversal nacional que incluiu mais de 20.000 mulheres foi feito para avaliar os fatores de risco associados à mortalidade neonatal, com uma abordagem hierárquica.8 Intercorrências maternas durante a gravidez e baixo peso ao nascer foram os principais fatores associados à mortalidade neonatal. O presente estudo descreveu resultados semelhantes com relação aos fatores associados à internação durante o período neonatal, corroborou a presença dos mesmos fatores relacionados à mortalidade e internação durante o período neonatal. Os dois estudos incluíram dados das cinco macrorregiões do Brasil e apresentaram metodologia semelhante com entrevista materna e análise estatística por abordagem hierárquica em diferentes níveis. Algumas das características apresentadas por suas populações foram muito semelhantes.8
No Brasil, há um aumento na incidência de prematuridade,8,15 um fator fortemente associado à morbidade e mortalidade neonatal.16 Um estudo feito pela Rede Brasileira de Pesquisa Neonatal descreveu que houve mortalidade neonatal precoce em sete dias de vida em até 16% dos neonatos prematuros com peso ao nascer<1.500g.17 Portanto, a avaliação dos fatores associados à prematuridade se torna essencial para estimar os fatores de risco para internação ou mortalidade. Histórico de prematuridade, extremos de idade maternal, presença de infecções e gravidezes múltiplas foram variáveis preditoras de prematuridade.9 No presente estudo, a presença de histórico de prematuridade dobrou o risco de internação durante o período neonatal (2,03 [1,25‐3,30], p=0,004). Além disso, prematuridade também foi associada à internação durante o período neonatal no modelo multivariado (IG de 32‐37 semanas: RC:=13,83 [1,74‐110,09] e IG<32 semanas: 25,03 [3,03‐207,12]. No Brasil, o mesmo foi observado. A prematuridade é associada à mortalidade neonatal (IG de 33‐36 semanas: 9,01 [4,74‐17,4] e IG ≤ 32 semanas: 200,91 [120,70‐334,41]) na análise univariada das doenças relacionadas ao recém‐nascido, porém foi suprimida do modelo hierárquico final.8 De acordo com a influência da prematuridade como variável preditora de doença neonatal, idade gestacional<32 semanas foi um dos fatores incluídos em um indicador de morbidade neonatal Near miss criado por modelos de regressão logística.18
Poucos estudos avaliaram os fatores relacionados à internação durante o período neonatal no Brasil. Granzotto et al. (2012) analisaram o perfil epidemiológico de 466 internações de uma coorte histórica em uma unidade de terapia intensiva em um hospital universitário de referência entre 2008 e 2010 no Sul do Brasil.19 Prematuridade (72%) e baixo peso ao nascer (69%) foram as principais doenças associadas à internação durante o período neonatal. Um estudo transversal de base populacional correlacionou os dados de nascimento com os registros de internação neonatal entre 2001 e 2011 em Nova Gales do Sul, estado mais populoso da Austrália.20 Os autores acessaram os dados de mais de um milhão de nascimentos prematuros e a termo. A prevalência de internação neonatal foi até 10 vezes maior em recém‐nascidos com IG<33 semanas, em comparação com os nascidos a termo (97% em comparação com 9,4%). O risco de internação e a duração da internação foram inversamente proporcionais à IG. Os neonatos com IG de menos de 33 semanas apresentaram risco de internação que variou de três a seis vezes mais em comparação com recém‐nascidos a termo. O risco de internação associado à prematuridade descrito por Stephens et al. foi menor do que o relatado pelo presente estudo. O maior tamanho da amostra do estudo australiano, bem como a maior prevalência de prematuridade no Brasil em relação a países desenvolvidos, pode ser a explicação dessa divergência.8,21
O principal ponto forte do estudo foi o uso de dados básicos fornecidos pelas mães entrevistadas em municípios aleatoriamente selecionados em todas as regiões brasileiras. Reconhecemos que o presente estudo pode não ser considerado de base populacional. Essa hipótese foi reforçada pelo fato de que metade das mães entrevistadas recebia o Bolsa‐Família, um programa social para famílias de renda mais baixa. Contudo, fizemos 2.022 entrevistas em 152 unidades básicas de saúde em todo o país. A tabela 1 descreve o número de unidades básicas de saúde de acordo com os municípios e as macrorregiões. Além disso, incluímos 25% mais entrevistas do que o calculado anteriormente na estimativa do tamanho da amostra e menos de 1% das entrevistas foi excluído por dados ausentes. Outros pontos fortes podem ser o estudo piloto feito para treinamento dos investigadores antes da coleta de dados e o uso de uma abordagem hierárquica na análise estatística, pois as doenças que afetam os recém‐nascidos normalmente envolvem um grande número de variáveis.22
As possíveis limitações deste estudo podem estar relacionadas à coleta de dados por meio de entrevistas maternas e ausência de uma análise de dados nos registros hospitalares. As informações coletadas por meio de entrevistas com as mães poderão estar sujeitas a um viés de verificação, pois elas estão condicionadas a entendimento e memória das mães. Os dados sobre acompanhamento pré‐natal, período do parto, histórico neonatal e motivos para internação durante o período neonatal poderão ser mais frágeis neste tipo de estudo, em comparação com os de base hospitalar, devido a omissão de registro. Contudo, a faixa etária das crianças no momento da entrevista foi 20 meses, que reduziu esse tempo. Por outro lado, o viés de memória pode ser minimizado pelo fato de que a internação hospitalar nos 28 primeiros dias da vida da criança constitui um episódio significativo para a mãe. Outro potencial essencial na análise estatística foi a não inclusão do número de consultas pré‐natais no modelo de hierarquia, pois essa variável foi associada ao resultado avaliado na análise univariada. Estamos cientes de que a ausência de acompanhamento pré‐natal ou acompanhamento pré‐natal inadequado pode estar associada à mortalidade neonatal.23–25 Contudo, o número de observações não disponíveis nessa variável (n=214) levaria à exclusão de uma grande proporção de pacientes no modelo multivariado, prejudicaria, assim, a análise. Reconhecemos que um possível viés de seleção de unidades básicas de saúde pode estar presente, apesar da seleção aleatória dos municípios. Contudo, esse viés pode ser minimizado pelo fato de que as entrevistas foram feitas nas unidades básicas de saúde que apresentaram o maior número de crianças acompanhadas.
O presente estudo descreveu que os fatores relacionados ao recém‐nascido (sexo masculino, prematuridade e baixo peso ao nascer), bem como os relacionados aos fatores reprodutivos maternos (histórico de prematuridade, risco gestacional e risco intraparto), foram associados à internação durante o período neonatal. Esses resultados corroboram a importância de melhorar a qualidade do acompanhamento pré‐natal e do parto para reduzir a prematuridade e o baixo peso ao nascer.
Conflitos de interesseOs autores declaram não haver conflitos de interesse.
Este estudo foi patrocinado pelo Fundo Nacional de Saúde (SMS/FNS/MS) de acordo com o contrato com a Coordenação Geral de Saúde da Criança e Aleitamento Materno (CGSCAM/DAPES/SAS/MS) com o Instituto Nacional de Saúde da Mulher, da Criança e do Adolescente Fernandes Figueira (IFF/Fiocruz).
Como citar este artigo: Quaresma ME, Almeida AC, Méio MD, Lopes JM, Peixoto MV. Factors associated with hospitalization during neonatal period. J Pediatr (Rio J). 2018;94:390–8.