To characterize a cohort of children with non‐neurogenic daytime urinary incontinence followed‐up in a tertiary center.
MethodsRetrospective analysis of 50 medical records of children who had attained bladder control or minimum age of 5 years, using a structured protocol that included lower urinary tract dysfunction symptoms, comorbidities, associated manifestations, physical examination, voiding diary, complementary tests, therapeutic options, and clinical outcome, in accordance with the 2006 and 2014 International Children's Continence Society standardizations.
ResultsFemale patients represented 86.0% of this sample. Mean age was 7.9 years and mean follow‐up was 4.7 years. Urgency (56.0%), urgency incontinence (56.0%), urinary retention (8.0%), nocturnal enuresis (70.0%), urinary tract infections (62.0%), constipation (62.0%), and fecal incontinence (16.0%) were the most prevalent symptoms and comorbidities. Ultrasound examinations showed alterations in 53.0% of the cases; the urodynamic study showed alterations in 94.7%. At the last follow‐up, 32.0% of patients persisted with urinary incontinence. When assessing the diagnostic methods, 85% concordance was observed between the predictive diagnosis of overactive bladder attained through medical history plus non‐invasive exams and the diagnosis of detrusor overactivity achieved through the invasive urodynamic study.
ConclusionsThis subgroup of patients with clinical characteristics of an overactive bladder, with no history of urinary tract infection, and normal urinary tract ultrasound and uroflowmetry, could start treatment without invasive studies even at a tertiary center. Approximately one‐third of the patients treated at the tertiary level remained refractory to treatment.
Caracterizar uma coorte de crianças com incontinência urinária diurna não neurogênica acompanhada em serviço terciário.
MétodosAnálise retrospectiva de 50 prontuários de crianças com controle miccional ou idade mínima de cinco anos, por meio de protocolo estruturado, que incluiu sintomas de disfunção do trato urinário inferior, comorbidades, manifestações associadas, exame clínico, diário miccional, exames subsidiários, opções terapêuticas e evolução clínica, conforme normatizações da International Children's Continence Society, de 2006 e 2014.
ResultadosEram do sexo feminino 86% dos pacientes. A idade média foi de 7,9 anos e o seguimento médio de 4,7 anos. Urgência (56%), urgeincontinência (56%), retenção urinária (8%), enurese noturna (70%), infecção do trato urinário (62%), constipação (62%) e perda fecal (16%) foram os principais sintomas e comorbidades. Exames de ultrassom apresentaram alterações em 53% dos casos e o estudo urodinâmico em 94,7%. Na última consulta, 32% dos pacientes ainda apresentavam incontinência urinária. Ao analisar os métodos diagnósticos, observou‐se concordância de 85% entre o diagnóstico preditivo de bexiga hiperativa obtido pela história clínica mais exames não invasivos e o diagnóstico de hiperatividade detrusora obtido pelo estudo urodinâmico.
ConclusãoO subgrupo de pacientes com quadro clínico característico de bexiga hiperativa, sem antecedentes de infecção urinária, ultrassom de vias urinárias e urofluxometria normal poderia iniciar tratamento sem a necessidade de estudos invasivos, até em serviço terciário. Aproximadamente um terço dos pacientes com incontinência urinária atendidos em serviços terciários permaneceu refratário ao tratamento.
A incontinência urinária (IU) de origem funcional é definida como perda involuntária de urina em local ou horário socialmente inadequados pela criança com controle miccional, ou com idade ≥ cinco anos, sem lesão neurológica e com desenvolvimento neuropsicomotor adequado para a idade.1,2
A incontinência pode ser caracterizada como contínua ou intermitente, diurna ou noturna. A IU contínua está mais associada a malformações congênitas, como o ureter ectópico, enquanto a intermitente é, geralmente, uma manifestação de um grupo heterogêneo de disfunções do trato urinário inferior (DTUI).3 Ela é denominada “incontinência urinária diurna” quando ocorre com a criança desperta e “enurese noturna” (EN) quando ocorre exclusivamente durante o sono. Pacientes que apresentam IU intermitente quando despertos e também durante o sono são diagnosticados como portadores de IU diurna e EN.2,3
Além de causar prejuízo de cunho social e higiênico à criança, as disfunções da micção afetam significativamente a qualidade de vida do paciente e de sua família e podem perdurar para além da infância.4 A DTUI está associada a maior risco de infecção urinária, retardo na resolução do refluxo vesical e perda da função renal.5,6
A anamnese dirigida e detalhada, o registro de diário miccional e o exame físico cuidadoso são imprescindíveis para o diagnóstico, o qual, por sua vez, é de suma importância para definição do tratamento adequado. O teste de micção de quatro horas para lactentes, a urofluxometria e a ultrassonografia (US) são os exames não invasivos que fornecem instrumentos diagnósticos relevantes.7,8 No entanto, muitas vezes, tais dados e exames, quando feitos com metodologia inadequada, resultam em dados inconclusivos, levam à indicação desnecessária de estudo urodinâmico invasivo para elucidação diagnóstica e aumentam o sofrimento do paciente e da família, além do tempo para o diagnóstico e do custo.9
No Brasil, poucos trabalhos analisaram a prevalência da IU diurna em crianças e menos ainda a investigação diagnóstica e o tratamento de pacientes pediátricos sem alterações estruturais e sem anomalias neurológicas evidentes com IU diurna em seguimento em serviços de atenção terciária em crianças.10,11
O objetivo do presente trabalho foi caracterizar uma coorte de crianças com IU diurna sem lesão neurológica acompanhada em um centro terciário e verificar a concordância entre o diagnóstico de bexiga hiperativa e sua manifestação urodinâmica a hiperatividade detrusora.
MétodosDesenho do estudoEstudo retrospectivo, descritivo e analítico de uma coorte de pacientes, cuja queixa inicial era de IU diurna, matriculados no Ambulatório de Disfunções Miccionais do Instituto da Criança do Hospital das Clínicas da Faculdade de Medicina da Universidade de São Paulo (ICr/HC‐FM‐USP), de março de 2000 a dezembro de 2012. A terminologia usada no presente estudo respeitou o padrão definido em 2006 pela International Children's Continence Society (ICCS), bem como suas atualizações acrescidas em 2014.2,3
Critérios de inclusãoPacientes com queixa inicial de IU diurna, com ou sem infecção urinária, de ambos os sexos, com idade mínima de cinco anos ou com controle miccional, com intervalo de seguimento mínimo de seis meses.
Critérios de exclusãoPacientes com diagnóstico de bexiga neurogênica, síndromes genéticas, encefalopatias crônicas, déficit cognitivo grave, malformações urogenitais, doença renal crônica, EN monossintomática e DTUI sem IU.
Protocolo do estudoForam analisados todos os prontuários que apresentassem os seguintes códigos de doença, conforme a 10a edição da Classificação Internacional de Doenças (CID‐10): R32 (IU não especificada); R33 (retenção urinária); R39.1 (outras dificuldades de micção); N31 (disfunções neuromusculares da bexiga não classificadas em outra parte); N32 (outros transtornos de bexiga); e N39 (outros transtornos do trato urinário). Os diagnósticos basearam‐se estritamente nas informações do prontuário.
A pesquisa dos prontuários foi feita por meio de protocolo estruturado12 e os dados foram anotados em planilha padronizada com 180 variáveis. Foram registrados: sexo; data de nascimento; data do primeiro atendimento (T1); dados antropométricos; índice de massa corporal (IMC) para idade; pressão arterial; características das perdas urinárias; sintomas miccionais, segundo critérios do ICCS 2006 e 2014 (frequência urinária, urgência, urgeincontinência, perdas insensíveis e manobras posturais/retenção urinária); EN; antecedentes de infecção urinária; hábito intestinal (constipação e incontinência fecal); exame físico; e dados do diário miccional. Foram também averiguados exames complementares, como avaliação laboratorial (urina tipo 1, urocultura, calciúria, ureia e creatinina), US de vias urinárias, urofluxometria e urodinâmica, uretrocistografia miccional e cintilografia renal (99 Dimercaptosuccinic acid‐ 99 Tc‐DMSA), tratamento e evolução com índice de cura por ocasião da primeira (T1) e última (T2) consulta em prontuário.
Variáveis de interesseConforme critérios do ICCS, consideramos que o paciente apresentava “urgência” quando descrito em prontuário que ele referia sensação súbita e inesperada de necessidade imediata de micção; “urgeincontinência” quando descrita perda urinária associada a urgência; “retenção urinária se referido em prontuário que o paciente postergava ou suprimia a micção por manobras posturais; “aumento de frequência urinária” se referidas mais de oito micções por dia; e “frequência diminuída” quando ele referia três ou menos micções por dia.
O paciente foi considerado “constipado” quando havia anotações em prontuário de eliminações “ressecadas”, “dolorosas”, “endurecidas” ou em “cíbalas”, “dor ao evacuar” e hábito intestinal inferior a três vezes por semana, segundo os critérios Roma III.13 Paciente com infecção urinária prévia foi aquele cujo registro em prontuário relatava processo febril associado à urocultura positiva; infeções urinárias de repetição foram consideradas em casos de três ou mais infecções urinárias por ano.
Investigação diagnóstica: exames de imagem, radiológicos e urodinâmicosLaudos dos exames de US foram analisados em relação às morfologias renal e vesical, à presença de uretra em pião e à presença de resíduo vesical. A descrição de trabeculação e/ou aumento da espessura da parede vesical > 0,3cm foi tomada como um sinal de esforço miccional e provável distúrbio de enchimento ou esvaziamento vesical.2,14 Descrição de presença de resíduo pós‐miccional > 20mL ou > 10% da capacidade vesical esperada (CVE, sendo CVE = [idade (anos) + 1] x 30mL em crianças ≤ seis anos e de resíduo vesical > 20mL ou >15% da CVE.) em crianças ≥ de sete anos foi considerada patológico e indicativa de provável distúrbio de esvaziamento vesical.
Registraram‐se os resultados de urofluxometria livre quanto ao formato das curvas. Curvas em sino foram consideradas normais; em torre como com características de hiperatividade detrusora; em stacatto como de micção disfuncional; intermitente como de bexiga hipotônica; e a achatada como de obstrução orgânica ou funcional. Os estudos de urodinâmica foram feitos na Disciplina de Urologia do HC‐FMUSP com metodologia padronizada.
Nos laudos de uretrocistografia miccional identificaram‐se a presença e o grau de refluxo vesicoureteral (RVU), trabeculação vesical, divertículos e uretra em pião. A partir da cintilografia com DMSA, anotou‐se a descrição de cicatrizes renais, o que sugere perda de função renal.
TratamentoEm geral, o tratamento era feito por meio de uroterapia, biofeedback e fisioterapia postural, com medicamentos laxantes, antibióticos profiláticos e medicamentos específicos para o tratamento das DTUIs (anticolinérgicos, como oxibutinina, tolterodina; alfabloqueadores, como doxazosina, tansulosina; ou antidepressivos, como imipramina).
Análise da concordância diagnóstica e valor preditivo do diagnóstico de bexiga hiperativa obtido pelos dados de anamnese e exames não invasivosO diagnóstico de bexiga hiperativa, por meio dos dados de anamnese, implicou o registro em prontuário de: sintomas de urgência e/ou urgeincontinência, frequência urinária maior do que oito vezes ao dia, ausência de dados de infecção urinária pregressa, urofluxometria e ultrassom de vias urinárias normal, sem resíduo vesical, trabeculação ou outras alterações. Para verificar a existência ou não de concordância, esse diagnóstico foi comparado com o de hiperatividade detrusora, obtido pelo estudo urodinâmico, que é considerado padrão‐ouro.15
Evolução e índice de curaAvaliaram‐se sintomas miccionais, comorbidades, manifestações associadas e incidência de infecções urinárias em T1 e T2 para definir os parâmetros de cura (paciente sem sintomas miccionais), melhoria (diminuição de pelo menos 50% dos sintomas miccionais) e inalteração (sem melhoria dos sintomas miccionais).2
Análise estatísticaFoi feita análise descritiva das variáveis contínuas e categóricas. Variáveis contínuas foram descritas por meio de médias (± desvio padrão). Variáveis dos sintomas de DTUI, manifestações associadas e comorbidades em T1 e T2 foram analisadas pelo teste não paramétrico de McNemar. Comparou‐se a concordância entre os diagnósticos de bexiga hiperativa pelos dados de anamnese mais exame não invasivos (US e urofluxometria) e o diagnóstico de hiperatividade detrusora pelo estudo urodinâmico invasivo – esse último considerado padrão‐ouro – pelo coeficiente de Cohen e se testou sua igualdade zero. Em todas as comparações, consideraram‐se como significativas as probabilidades associadas aos testes p < 0,05.
Aspectos éticosO estudo foi aprovado pela Comissão de Ética para Análise de Projetos de Pesquisa Hospital das Clínicas da FM‐USP em 18 de agosto de 2011 (Protocolo 0489/11).
ResultadosInicialmente, foram incluídos no estudo 103 pacientes, mas 53 não participaram em razão dos critérios de exclusão predeterminados. Dos 50 estudados, 43 eram do sexo feminino (86%). A idade média foi de 7,9 anos. O tempo médio de seguimento no ambulatório foi de 4,7±3,2 anos.
Cinco pacientes apresentavam z‐escore < −1 para o IMC para idade, 42 eram eutróficos e três apresentaram z‐escore > +1. Pressão arterial < 90% foi observada em 48 (96%); dois apresentaram pressão arterial entre p90% e p95% e tiveram seus níveis pressóricos normalizados durante o seguimento.
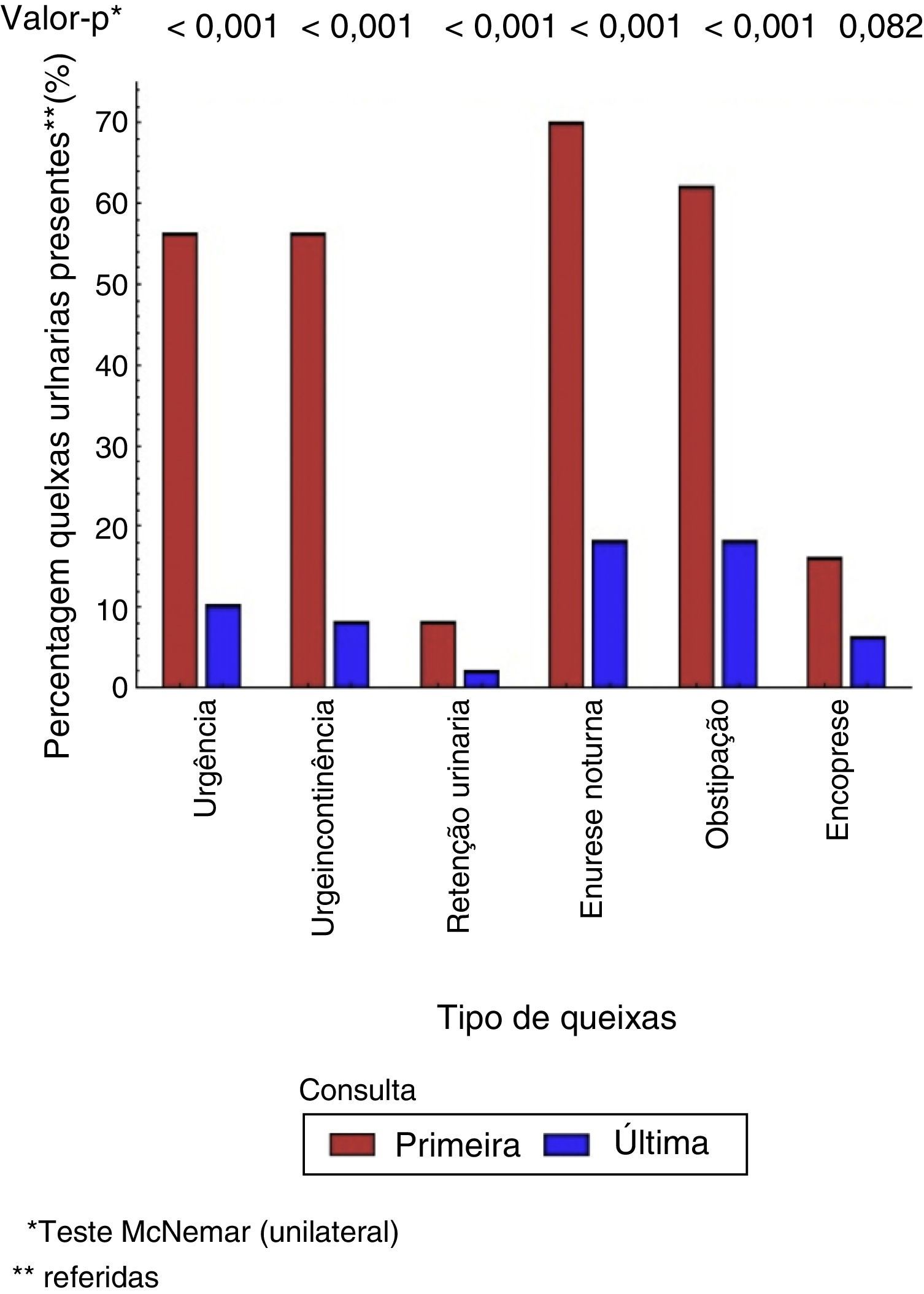
Todos os pacientes referiam perdas urinárias. Referiram perdas urinárias e episódios de urgeincontinência 24 (48%); 22 (44%) descreveram perdas urinárias diurnas; e quatro (8%) caracterizaram as perdas como episódios somente de urgeincontinência. Os principais sintomas de DTUI descritos na anamnese inicial foram urgência (n = 28; 56%), urgeincontinência (n = 28; 56%) e retenção urinária (n = 4; 8%). As principais comorbidades foram: infecções urinárias (n = 31; 62%), EN (n = 35; 70%), obstipação (n = 31; 62%) e perda fecal (n = 8; 16%), conforme mostrado na tabela 1.
Dados demográficos, clínicos e exames complementares de coorte de 50 crianças com incontinência urinária diurna funcional atendidos em serviço terciário
| Sexo feminino, n (%) | 43 (86,0) |
| Idade média, anos | 7,9±3,0 |
| Tempo de seguimento, anos | 4,7±3,2 |
| Sintomas, % | |
| Perdas diurnas | 100 |
| Frequência urinária alterada | 63,6 |
| Urgência | 56,0 |
| Enurese noturna | 70,0 |
| Infecção urinária | 62,0 |
| Constipação | 62,0 |
| Ultrassonografia, % | |
| Resíduo vesical | 61,5 |
| Trabeculação vesical | 23,0 |
| Pielonefrite crônica | 11,5 |
| Urofluxometria, % | |
| Curva normal | 78,8 |
| Uretrocistografia, % | |
| Divertículos | 16,7 |
| Refluxo vesicuretral | 27,8 |
| Estudo urodinâmico, % | |
| Hiperatividade detrusora | 71,0 |
| Hiperatividade detrusora + micção disfuncional | 21,0 |
Diário miccional foi feito por 33 (66%) pacientes, 21 deles (63,6%) apresentaram frequência urinária aumentada maior do que oito vezes ao dia. Seis (18,2%) apresentaram EN e quatro (12,1%) registraram perdas urinárias.
Em T1, foi feita US de vias urinárias em 49 (98%). Foi observado resíduo pós‐miccional em 16 (61,5%), espessamento vesical em seis (23%) e pielonefrite crônica unilateral em três (11,5%).
A uretrocistografia miccional foi feita em 36 (72%) crianças. Dessas, 18 (50%) apresentaram alguma alteração, refluxo vesicoureteral unilateral (n = 3; 16,7%), RVU bilateral (n=2; 11,1%) e em quatro (80%) dos cinco pacientes com RVU esse era de grau ≥III, bexiga trabeculada (n=12; 11,1%), divertículos (n=3;16,7%) e uretra em pião (n=3; 16,7%). Alguns pacientes apresentaram mais de uma alteração anatômica, conforme é mostrado na tabela 1.
Urofluxometria livre foi feita em 33 pacientes e descrita como normal em 26 (78,8%). Entre os pacientes que fizeram o estudo urodinâmico, 36 (94,7%) apresentaram alterações urodinâmicas, a saber: hiperatividade detrusora em 27 (71%), hiperatividade detrusora e micção disfuncional em oito (21%) e micção disfuncional em um (2,7%); dois pacientes apresentaram estudo normal. A incidência de exames de imagem, urofluxometria, urodinâmica e cintilografia renal alterados é demonstrada na tabela 2.
Compilação dos resultados de exames de imagem, urofluxometria e urodinâmica alterados de coorte de 50 crianças com incontinência urinária diurna funcional atendidos em serviço terciário
| Tipo de exame | Achado anormal n/total (%) |
|---|---|
| Ultrassonografia de vias urinárias | 26/49 (53,0) |
| Urofluxometria | 7/33 (21,2) |
| Estudo urodinâmico | 36/38 (94,7) |
| Uretrocistografia miccional | 18/36 (50,0) |
| Cintilografia renal estática com 99mTc | 13/30 (43,3) |
Todos os 50 pacientes foram submetidos a uroterapia, quatro fizeram fisioterapia e outros quatro biofeedback.
O tratamento medicamentoso prescrito foi a oxibutinina (anticolinérgico) para 28 (56%) pacientes; doxazosina (alfabloqueador) para três (6%); tansulosina (alfabloqueador) para um (2%); associação de oxibutinina e tansulosina para um (2%); e imipramina (antidepressivo) para um (2%). Doze pacientes (24,0%) apresentaram aderência irregular ao tratamento. O tempo médio de uso de anticolinérgicos foi de 2,9 anos (± 2,30) e de alfabloqueadores de 1,3 ano (± 0,58). Lactulose foi prescrita para 12 (24%) pacientes com diagnóstico de constipação. Antibiótico profilático foi prescrito para 25 (50%) pacientes com infecção urinária de repetição. O período médio de uso de antibiótico profilático foi de 2,5 anos (± 1,52).
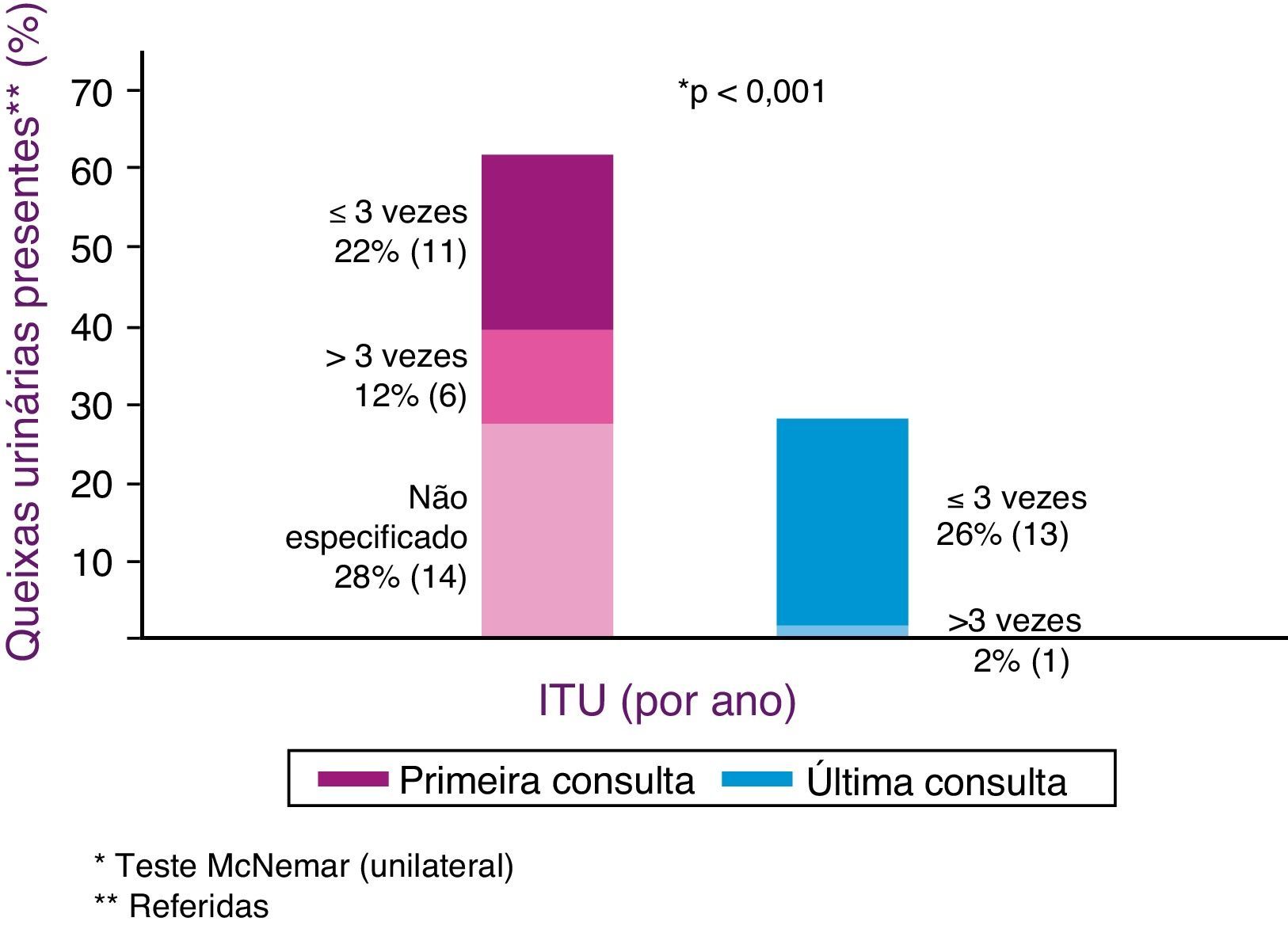
Houve nítida redução das queixas de T1 para T2, que passaram de 100 para 32%. A evolução com relação a cura, melhoria ou manutenção dos sintomas de DTUI após tratamento (T2) está apresentada na figura 1. A figura 2 mostra a evolução das infecções urinárias.
Com relação aos sintomas miccionais de DTUI, 68% dos pacientes apresentaram melhoria ou cura.
Observou‐se, ainda, percentagem de concordância de 85% entre o diagnóstico de bexiga hiperativa obtido pela anamnese e exames complementares não invasivos (US e urofluxometria livre) e o diagnóstico do hiperatividade detrusora obtido pelo estudo urodinâmico pelo coeficiente de Cohen, com p < 0,05.
DiscussãoA análise desse grupo de pacientes demonstrou prevalência do sexo feminino, idade média ao início de tratamento de sete anos, longo seguimento de tratamento (4,7±3,2 anos), alta incidência de sintomas miccionais, EN, constipação e incontinência fecal, ITU, ITU de repetição, anormalidades urológicas e lesões renais.
A DTUI mais prevalente neste estudo foi a de bexiga hiperativa e sua manifestação urodinâmica, que é a hiperatividade detrusora. Atestou‐se, à semelhança de outros estudos, que uma percentagem dos pacientes atendidos em serviços terciários atinge a cura; outros melhoram, mas ficam dependentes de medicação; e aproximadamente 30% são refratários ao tratamento − grupo esse que pode chegar à idade adulta com DTUI.16,17 Observou‐se, ainda, concordância de 85%, pelo coeficiente de Cohen, com p < 0,05, para o diagnóstico de bexiga hiperativa, com dados de anamnese e exames não invasivos, e o diagnóstico de hiperatividade detrusora, obtido pelo estudo urodinâmico.
É difícil de ser calculada a prevalência exata da IU, pois a maioria dos estudos recorre a estratégias metodológicas diferentes e nem sempre usa a terminologia do ICCS.3,18
A classificação nutricional dos pacientes do presente trabalho demonstrou 96% de pacientes eutróficos e 4% de pacientes com sobrepeso, não confirma dados da literatura que descreveram uma associação positiva entre obesidade e DTUI na criança.19
Na coorte estudada, a manifestação de EN foi de 70%, ou seja, um valor muito superior ao descrito na população pediátrica geral, que é de 7,5%, o que demonstra a frequente associação dessa entidade com a perda urinária diurna.20
A prevalência de obstipação em crianças saudáveis varia de 0,7 a 29,6%, pode afligir até 50% delas na DTUI.21 Em estudos sobre o tema, verifica‐se que 10% das crianças obstipadas apresentam ITU e 30,0%, IU diurna. A prevalência de 62% de obstipação demonstrada no presente estudo mostrou‐se próxima daquela descrita por Veiga et al.,22 que foi de 54,9%, em estudo brasileiro com crianças com IU por bexiga hiperativa. Acredita‐se que a prevalência de obstipação em crianças é subestimada, pois a maioria dos pais não tem essa informação e as crianças, sem o uso de instrumentos como a escala de Bristol, informam mal sobre a ocorrência.
A prevalência de ITU neste estudo foi de 62%, ou seja, muito superior à verificada na população pediátrica geral (11%), mas semelhante àquela encontrada em crianças com IU, descrita em até 50% dos pacientes.23
A urodinâmica foi feita em 76% dos pacientes deste estudo, mostrou‐se alterada em 94,7% dos casos e com a hiperatividade detrusora presente em 71% dos casos, esse o diagnóstico urodinâmico mais prevalente, em consonância com os dados da literatura.3
Em relação à prevalência de sexo, à idade, ao tempo de seguimento, aos sintomas urinários, à incidência de ITU, à frequência de associação com RVU e aos índices de cura, os resultados do presente estudo foram similares aos de estudos publicados em serviços terciários considerando as ressalvas previamente feitas.17,24,25
Para a bexiga hiperativa, a análise da concordância diagnóstica entre o diagnóstico clínico, obtido pela anamnese, com investigação de presença de sintomas de urgência e/ou urgeincontinência e o aumento da frequência miccional, sem antecedentes de infecção urinária e exames não invasivos normais, e o diagnóstico do estudo urodinâmico de hiperatividade detrusora demonstrou concordância de 85% pelo coeficiente de Cohen, com p < 0,05. O diagnóstico de micção disfuncional não permite essa análise, só pode ser definido pela presença da curva em staccato à urofluxometria com eletromiografia ou pelo estudo urodinâmico.3 Na literatura, somente dois outros estudos fizeram esse tipo de análise: Ramamurthy et al.25 descreveram uma concordância entre o diagnóstico de bexiga hiperativa pela anamnese e exames não invasivos e apresentaram sensibilidade de 88,4% e especificidade de 72,7% em relação ao diagnóstico urodinâmico de hiperatividade detrusora; e Bael et al.15 fizeram estudo multicêntrico prospectivo em 151 escolares com DTUI e obtiveram resultados inconclusivos. Nesse último estudo, houve concordância somente de 33% entre o diagnóstico de bexiga hiperativa e o diagnóstico de hiperatividade detrusora obtido pelo estudo urodinâmico. O autor chama a atenção para o fato de que a maioria dos pacientes incluídos apresentava diagnóstico de micção disfuncional, incidência que, segundo os próprios autores, não representa a casuística usual do serviço.
A resposta terapêutica evolutiva da IU, no presente estudo, foi de cura em 36% dos pacientes e de melhoria (diminuição de pelo menos 50% das queixas) em 32% de pacientes que continuavam em uso de medicação. Tais resultados são comparáveis aos de Glad Mattson et al.,16 alcançados em hospital terciário.
As limitações deste trabalho foram as que caracterizam um trabalho retrospectivo, com dificuldades decorrentes de anotações imprecisas no prontuário, multiplicidade de observadores no seguimento do paciente, assim como variações temporais na disponibilidade institucional de recursos humanos e técnicos.26
O presente estudo detectou, nesse grupo de pacientes, elevada prevalência de sintomas miccionais, infecções urinárias, anormalidades urológicas, lesões renais e pior índice de cura. Isso sugere que esse subgrupo de pacientes poderia apresentar uma etiopatogenia diferente dos pacientes com IU diurna não neurológica estudados em grandes grupos de escolares ou ambulatórios gerais.
O diagnóstico clínico inicial deve resultar da soma das variáveis clínicas e dos exames não invasivos. O diagnóstico de bexiga hiperativa representa um diagnóstico sindrômico e justificaria o início do tratamento, após verificação da história clínica sugestiva, exame físico inocente, antecedentes negativos para ITU e exames não invasivos normais.27 O exame urodinâmico teria indicação nos pacientes com sintomas de bexiga hiperativa refratária a tratamento, assim como naqueles pacientes em que, durante a investigação diagnóstica, surgissem dúvidas de se tratar de uma causa orgânica.28 A adoção dessa conduta, até em serviços terciários, poderia resultar em uma diminuição do número de procedimentos invasivos feitos e reduzir o desconforto do paciente e da família, o tempo para o início do tratamento e os custos hospitalares.29
Conflitos de interesseOs autores declaram não haver conflitos de interesse.
Como citar este artigo: Lebl A, Fagundes SN, Koch VH. Clinical course of a cohort of children with non‐neurogenic daytime urinary incontinence symptoms followed at a tertiary center. J Pediatr (Rio J). 2016;92:129–35.
Trabalho vinculado ao Ambulatório de Nefrologia Pediátrica, Instituto da Criança, Hospital das Clínicas, Faculdade de Medicina, Universidade de São Paulo (USP), São Paulo, SP, Brasil.