The incidence of abnormal breathing and its consequences on craniofacial development is increasing, and is not limited to children with adenoid faces. The objective of this study was to evaluate the cephalometric differences in craniofacial structures and head posture between nasal breathing and oral breathing children and teenagers with a normal facial growth pattern.
MethodNinety‐eight 7–16 year‐old patients with a normal facial growth pattern were clinically and radiographically evaluated. They were classified as either nasal breathing or oral breathing patients according to the predominant mode of breathing through clinical and historical evaluation, and breathing respiratory rate predomination as quantified by an airflow sensor. They were divided in two age groups (G1: 7–9) (G2: 10–16) to account for normal age‐related facial growth.
ResultsOral breathing children (8.0±0.7 years) showed less nasopharyngeal cross‐sectional dimension (MPP) (p=0.030), whereas other structures were similar to their nasal breathing counterparts (7.6±0.9 years). However, oral breathing teenagers (12.3±2.0 years) exhibited a greater palate length (ANS‐PNS) (p=0.049), a higher vertical dimension in the lower anterior face (Xi‐ANS‐Pm) (p=0.015), and a lower position of the hyoid bone with respect to the mandibular plane (H‐MP) (p=0.017) than their nasal breathing counterparts (12.5±1.9 years). No statistically significant differences were found in head posture.
ConclusionEven in individuals with a normal facial growth pattern, when compared with nasal breathing individuals, oral breathing children present differences in airway dimensions. Among adolescents, these dissimilarities include structures in the facial development and hyoid bone position.
A incidência da respiração anormal e de suas consequências no desenvolvimento craniofacial aumenta e não é limitada a crianças com fácies adenoideanas. O objetivo deste estudo foi avaliar as diferenças cefalométricas nas estruturas craniofaciais e na postura da cabeça entre crianças e adolescentes com respiração nasal e respiração bucal com padrão de crescimento facial normal.
Método98 pacientes com idades entre 7-16 anos com padrão de crescimento facial normal foram avaliados de forma clínica e radiológica. Eles foram classificados como pacientes com respiração nasal ou respiração bucal de acordo com a predominância do modo de respiração por meio da avaliac¸ão clínica e histórica e da predominância da frequência respiratória conforme qualificado por um sensor de fluxo de ar. Os pacientes foram divididos em duas faixas etárias (G1: 7 a 9) (G2: 10 a 16) para contabilizar o crescimento normal facial relacionado à idade.
ResultadosAs crianças com respiração bucal (8,0±0,7 anos) mostraram menor dimensão transversal nasofaríngea (MPP) (p=0,030), ao passo que outras estruturas foram semelhantes a seus pares com respiração nasal (7,6±0,9 anos). Contudo, os adolescentes com respiração bucal (12,3±2,0 anos) mostraram maior comprimento do palato (espinha nasal anterior‐espinha nasal posterior [ENA‐ENP]) (p=0,049), maior dimensão vertical na menor face anterior (Xi‐ENA‐Pm) (p=0,015) e menor posição do osso hioide a respeito do plano mandibular (H‐PM) (p=0,017) do que seus pares com respiração nasal (12,5±1,9 anos). Não foram constatadas diferenças estatisticamente significativas na postura da cabeça.
ConclusãoMesmo em indivíduos com padrão de crescimento facial normal, em comparação com indivíduos com respiração nasal, as crianças com respiração bucal apresentam diferenças nas dimensões das vias aéreas. Entre os adolescentes, essas dissimilaridades incluem estruturas no desenvolvimento facial e na posição do osso hioide.
A respiração fisiológica é comumente afetada por problemas anatômicos ou funcionais, faz com que o ciclo respiratório seja iniciado não apenas pelo nariz, mas também pela boca.1,2 Em comparação com crianças com respiração nasal (RN), as crianças com respiração bucal (RB) apresentam maior risco de sono agitado, diaforese, enurese noturna e, em alguns casos, até mesmo síndrome de apneia do sono. O sono de baixa qualidade significa sonolência diurna, irritabilidade e dores de cabeça3 com probabilidade de afetar negativamente o desempenho acadêmico. Além disso, a presença de fala hiponasal ou alterações na fala4 aumenta a probabilidade de a criança ser classificada com dificuldades de aprendizagem. De fato, muitas dessas crianças são erroneamente diagnosticadas com Transtorno de Déficit de Atenção e Hiperatividade (TDAH) e, às vezes, medicadas de forma errada.5
Vários estudos postulam que as crianças com RB mostram características das “fácies adenoideanas” típicas: redução no prognatismo facial, nariz e narinas pequenas, lábio superior curto e postura de boca aberta que pode ser a fonte de rotação para trás e para baixo da mandíbula, que causa aumento no desenvolvimento vertical da face anterior inferior e dimensão anteroposterior mais estreita das vias aéreas.1,6‐8 O desequilíbrio muscular desses pacientes, devido a recondicionamento anatômico, pode levar a hiperextensão crânio‐cervical e cifose postual.9,10 Há ainda relatos de diferentes tipos de má oclusão, como mordidas abertas, mordidas cruzadas anteriores e/ou posteriores, má oclusão Classe II,11 constrição do palato e sorrisos gengivais, que resultam em características faciais não atrativas. Além disso,5 as crianças com RB normalmente sofrem de gengivite crônica, periodontite, infecções por cândida,12 erosão dentária e cáries.13 Devido à dificuldade de respiração e mastigação simultaneamente por longos períodos, a eficiência mastigatória reduz.14 Isso, por sua vez, faz com que a criança prefira por alimentos moles e, comumente, não nutritivos aumente que aumentam a possibilidade de má oclusão e cáries nas crianças com RB.
Uma comprovação publicada é inconclusiva, em parte, devido aos padrões de crescimento não terem sido considerados, devido ao fato de algumas características físicas serem compartilhadas por indivíduos com padrão de crescimento vertical predominante, que, por sua vez, são mais propensos a ser crianças com RB.15 Além disso, adenoides menores e maturação oclusal não foram usados como parâmetros de classificação na comparação entre os indivíduos.8 Ademais, diferentes ferramentas de diagnóstico foram usadas para classificar as formas de respiração.
O principal objetivo desta pesquisa foi avaliar as diferenças cefalométricas nas estruturas craniofaciais (ou seja, a forma e a posição da maxila, da mandíbula, das vias aéreas superiores e do osso hioide) e na postura da cabeça entre crianças e adolescentes com respiração nasal (RN) e respiração bucal (RB) com um padrão de crescimento facial normal, com uma ferramenta de diagnóstico mensurável do tipo de respiração e critérios rigorosos de seleção de pacientes. Hipotetizamos que há diferenças anatômicas nas estruturas craniofaciais em crianças e adolescentes com RB em comparação com RN, mesmo em pacientes com padrão de crescimento facial normal.
MétodoParticipantesOs participantes foram recrutados durante consulta clínica de rotina na Faculdade de Odontologia Infantil Integrada na Universidade de Sevilha. Os critérios de inclusão foram: meninos e meninas brancos entre sete e 16 anos; aparência de padrão de crescimento normal e não apresentarem alterações neurológicas ou congênitas, doenças genéticas, malformações craniofaciais, doença sistêmica grave, alergias respiratórias, Síndrome da Apneia Obstrutiva do Sono (SAOS) ou asma. Os critérios de exclusão foram: terem sido submetidos a qualquer cirurgia nas vias aéreas superiores, procedimentos ortodônticos ou ortopédicos, uso prolongado de chupeta (mais de seis meses) e/ou mamadeira (mais de dois anos), quaisquer hábitos como chupar dedos ou os lábios ou posição anterior evidente da língua. Das 180 crianças (11,3 ± 0,2 anos), 58,3% meninas e 41,7% meninos, avaliados para elegibilidade, 98 atenderam aos critérios de inclusão. Um dos pais e/ou responsável de todos os pacientes assinou o formulário de consentimento informado. O estudo e seu protocolo foram aprovados pelo Comitê de Ética em Pesquisa da Universidade Hospitals Virgen Macarena‐Virgen del Rocio (Sevilha, Espanha).
MedidasO padrão de crescimento facial normal foi confirmado por índice craniano e facial e parâmetros cefalométricos (PF‐PM) (N = 68 ± 3,5) para excluir as crianças com predisposição a padrão de crescimento. O índice craniano mede os diâmetros transversais e anteroposteriores do crânio com base na seguinte fórmula: diâmetro transversal máximo x 100/diâmetro anteroposterior máximo. Os escores são classificados como segue: dolicocéfalo (< 76), mesocéfalo (76‐81) ou braquicéfalo (> 81). O índice facial mede os parâmetros verticais e transversais das fácies. A altura da face é determinada a partir do plano superciliar (linha de união das sobrancelhas) e medida verticalmente até o ponto gnátio (ou seja, o ponto inferior do queixo). A largura da face é medida com base na largura bizigomática como segue: diâmetro vertical máximo x 100/diâmetro transversal máximo. Os escores classificam as fácies como: braquicéfalo (> 97), mesocéfalo (97‐104) ou dolicocéfalo (< 104).16
A forma de respiração (bucal ou nasal) foi avaliada por um Sensor de Fluxo de Ar da Plataforma e‐Health, projetado pela Cooking Hacks (Libelium®, Libelium Comunicaciones Distribuidas S.L, Zaragoza, Espanha). O sensor mediu a frequência respiratória nasal de forma precisa por meio da detecção de mudanças de temperatura no fluxo de ar. Esse dispositivo consiste em um conjunto de dois pinos posicionados nas narinas e fixo por um fio flexível, que se encaixa atrás da orelha. A respiração é medida pelos sensores localizados dentro dos pinos. Duas medições foram feitas em diferentes horários para evitar flutuações substanciais circunstanciais que possam afetar os resultados. Os pacientes foram submetidos a um exame clínico completo e seu histórico e seus dados clínicos foram coletados por meio de um questionário respondido pelos pais. Com base nessas informações, os participantes foram classificados em pacientes com RB ou RN. As crianças com RB foram definidas por uma frequência respiratória nasal menor (abaixo de 17 respirações por minuto), conforme medido por nossa equipe e com base nos relatos dos pais que nos informaram de uma respiração predominante bucal, mostrava uma postura de boca aberta durante o dia e/ou durante o sono (a mudança de posição vertical para uma posição supina pode causar mudança na forma de respiração).1 Além disso, foram excluídas as crianças que apresentassem frequentemente três ou mais destes sintomas: ronco, pieira, baba no travesseiro, acordar durante a noite com falta de ar ou acordar cansado de manhã. As crianças foram classificadas como respiração nasal caso apresentassem alta frequência respiratória nasal (acima de 18 respirações por minuto), boca fechada durante o dia e à noite e ausência dos sintomas descritos anteriormente. Nossa classificação foi assistida por um otorrinolaringologista por meio de rinomanometria.
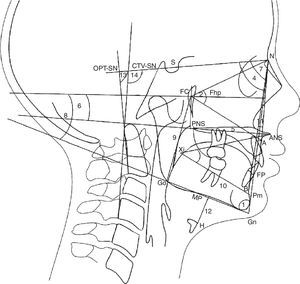
Radiografias laterais foram tiradas na posição de pé com o corpo relaxado e na posição natural da cabeça (posição de autoequilíbrio)17 pelo equipamento de raios X Planmeca Promax (Planmeca Oy), na Faculdade de Odontologia da Universidade de Sevilha, Espanha. O cefalostato foi posicionado sem colocar pressão para não afetar a postura da criança. Marcos cefalométricos tradicionais foram traçados manualmente e radiografias digitais foram importadas para o sistema de um software comercialmente disponível (Ortho TP®, Vimercate MicroLab, Vimercate, Itália) e analisado novamente. Os parâmetros cefalométricos foram escolhidos com base em publicações anteriores6,17‐19 (figs. 1 e 2). Contudo, novas medições foram feitas e acrescentaram as dimensões das vias aéreas:
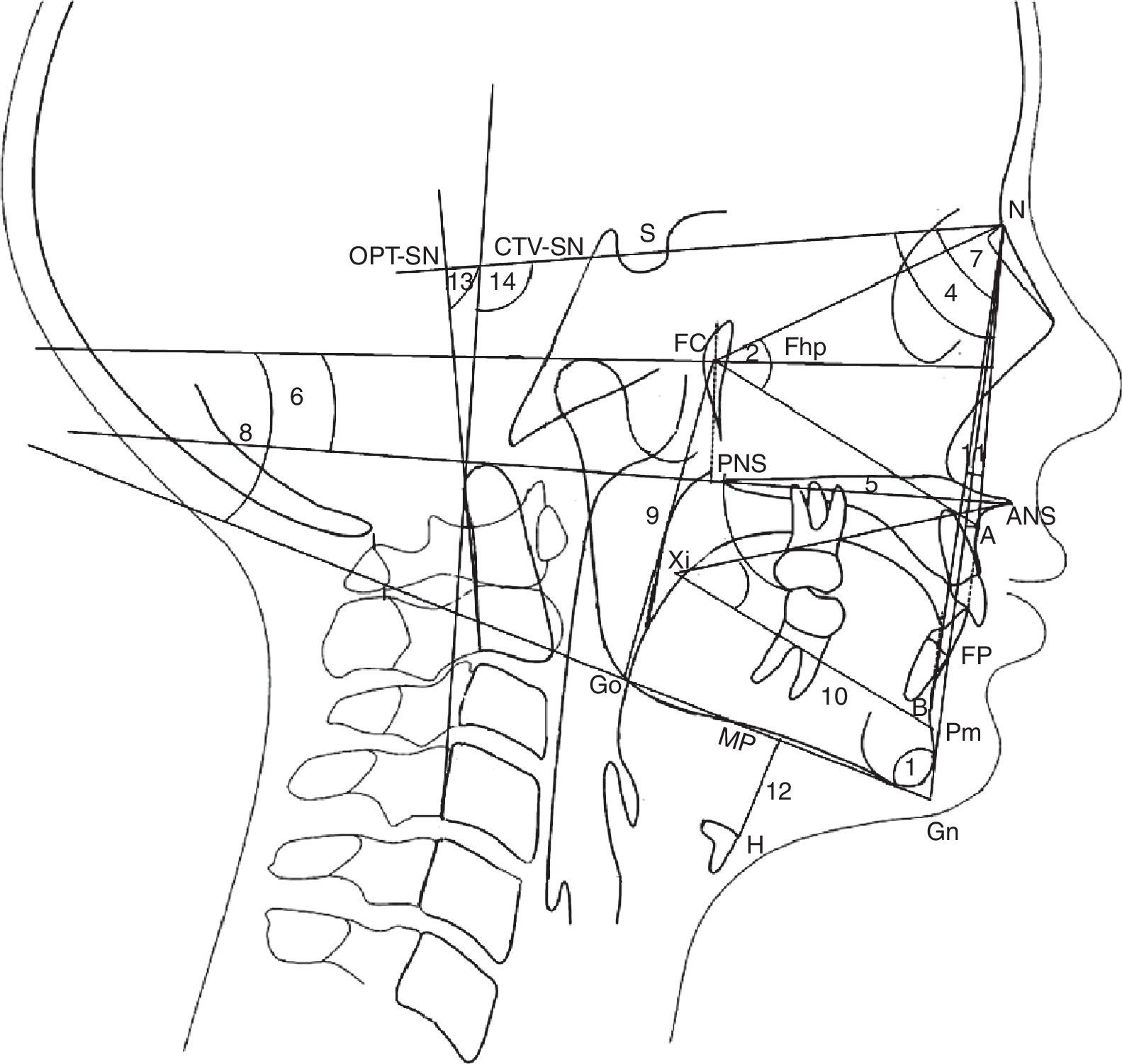
Marcos cefalométricos, ângulos e planos de referência. Padrão de crescimento: 1. Ângulo do PF‐PM formado pelo plano facial (n‐Pg) e pelo plano mandibular (Gn‐Go). O plano facial é formado por násio (N) e pogonion (Pg). O plano mandibular é formado por gnation (Gn) e gonion (Go); Altura facial: 2. FCNA Ângulo formado pelo ponto central facial (FC) e linha FC‐nasion e linha FC‐subespinhal (A); 3. Xi‐ENA‐Pm Ângulo formado pelo centro do ponto ramus (Xi) e pela linha Xi‐espinha nasal anterior (ENA) e pela linha Xi‐suprapogonio (Pm); Maxila: 4. SNA Ângulo formado pela linha de base do crânio (SN) e pela linha N‐subespinhal (A). A base do crânio é um plano desde a sela (S) até nasion (N); 5. ENA‐ENP Distância entre a espinha nasal anterior (ENA) e a espinha nasal posterior (ENP); 6. ENA‐ENP‐FhP Ângulo formado pelo plano palatino b (ENA‐ENP) e pelo plano Frankfurt (FhP). O plano Frankfurt é formado pelo orbitale b (Or) e porion (Po); Mandíbula: 7. SNB Ângulo formado pela linha de base do crânio (SN) e pela linha N‐supramentale (B); 8. MP‐FhP Ângulo formado pelo plano mandibular (PM) e pelo plano Frankfurt (FhP); 9. Go‐FC Distância do gonion (Go) até o centro facial (FC); 10. Xi‐Pm Distância de Xi a suprapogonion (Pm); Maxila‐Mandíbula; 11. ANB Ângulo formado pela linha subespinhal (A) e nasion (N) e linha N‐supramentale (B); Osso hioide: 12. H‐MP Distância do ponto mais anterior e superior do osso hioide (H) perpendicular ao plano mandibular (PM); Postura craniocervical; 13. OPT‐SN Ângulo formado por (SN) e odontoides (OPT). O OPT é formado por uma linha por meio do ponto posterossuperior e posteroinferior do odontoides; 14. CVT‐SN Ângulo formado por (SN) e cervical (CVT). O CVT é formado por uma linha por meio do ponto posterossuperior e posteroinferior da cervical.
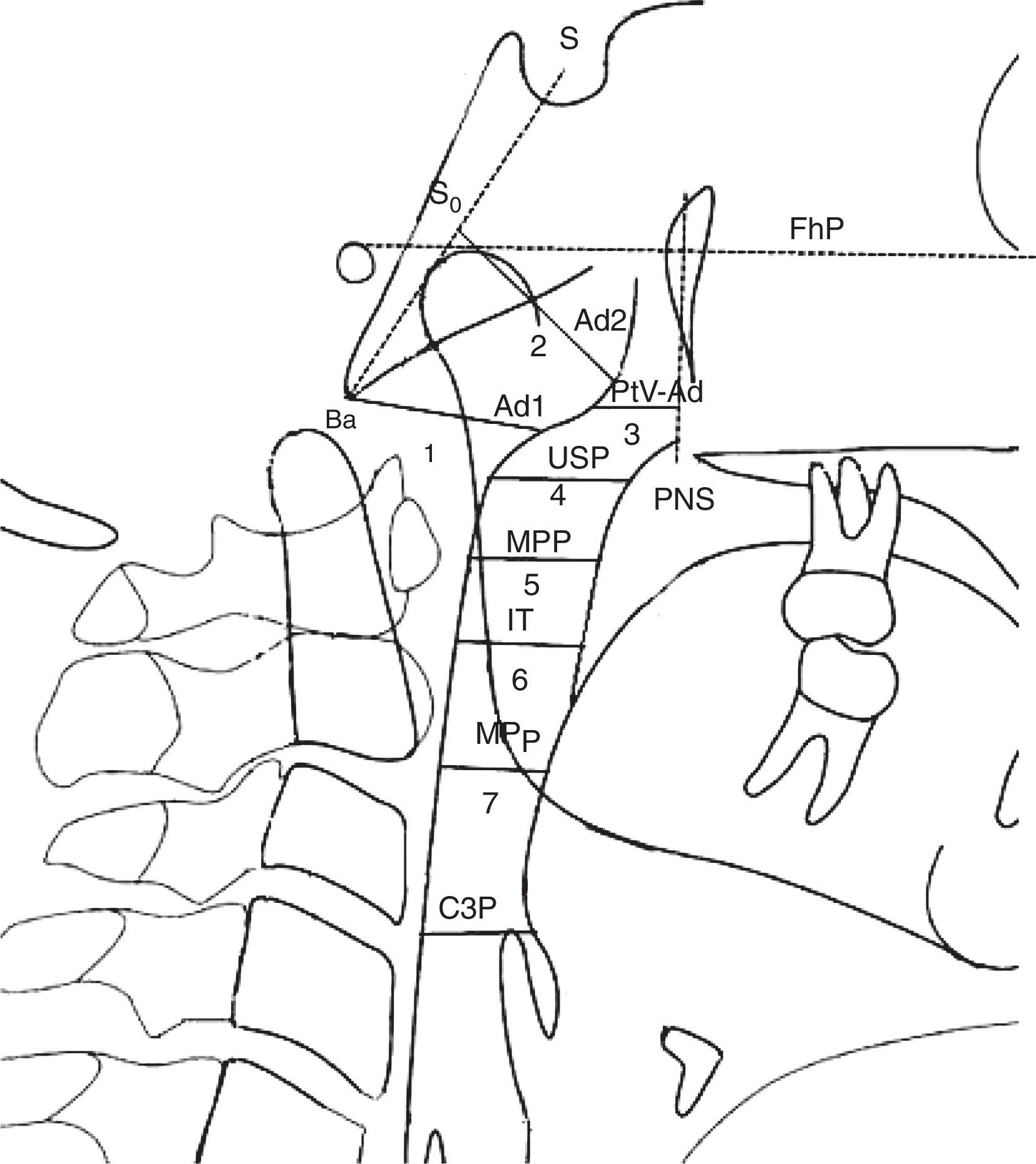
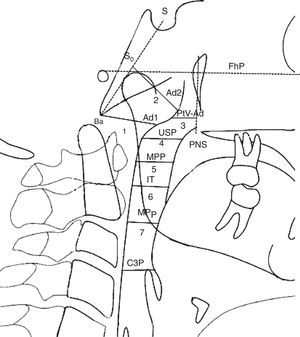
Dimensões das vias aéreas. Nasofaringe: 1. ad1‐Ba Distância de (ad1) a basion (Ba); Ad1 é o ponto de interseção da parede posterior da faringe e a linha da espinha nasal posterior (ENP) até basion (Ba); 2. ad2‐So Distância de (ad2) a (So). Ad2 é o ponto de interseção da parede posterior da faringe e da linha do ponto médio (SD) da linha da sela (S) até basion (Ba) até a espinha nasal posterior (ENP); 3. PtV‐Ad Distância do ponto (PtV) até adenoide (Ad). PtV é uma linha vertical perpendicular ao FhP que passa pelo ponto mais posterior da fossa pterigomaxilar. O ponto PtV está localizado 5mm acima da ENP. Orofaringe: 4. USP Distância de um ponto do palato mole (5mm acima do ponto superior do palato mole) (USP) até o contraponto horizontal na parede posterior da faringe até o Plano Frankfurt (FhP). 5. MPP Distância dos pontos de interseção na parede anterior e posterior da faringe do meio de (USP) e (IT) paralelos ao FhP 6. IT Distância do ponto posterior e inferior da amigdala (T) (5mm acima do ponto inferior da amigdala) até o contraponto horizontal na parede posterior da faringe paralelo ao FhP. 7. MPP Distância dos pontos de interseção na parede anterior e posterior da faringe do plano mandibular (PM), paralela ao FhP; Hipofaringe: 8. C3P Distância entre a faringe posterior, do ponto mais anterior e inferior no corpo da terceira vértebra cervical (C3) e faringe anterior.
USP: Distância entre o ponto do palato mole (5mm abaixo do ponto superior do palato mole) (USP) e o contraponto horizontal na parede posterior da faringe paralela ao Plano Frankfurt (FhP).
IT: Distância entre o ponto posterior e inferior da amígdala (T) (5mm acima do ponto inferior da amigdala) até a contraponto horizontal na parede posterior da faringe paralela ao FhP.
MPP: Distância dos pontos de interseção na parede anterior e posterior da faringe do meio do USP e da IT paralelos ao FhP.
MPP: Distância dos pontos de interseção na parede anterior e posterior da faringe do plano mandibular (PM paralelo ao FhP).
C3P: Distância entre a faringe posterior, do ponto mais anterior e inferior no corpo da terceira vértebra cervical (C3) e da faringe anterior (P) paralelas ao FhP.
Para detectar erros na identificação e nas medições dos marcos, 20 radiografias cefalométricas laterais foram aleatoriamente selecionadas e comparadas pelo mesmo investigador duas semanas depois.
Por fim, os pacientes foram divididos em duas faixas etárias (G1 = 7‐9 anos) (7,8 ± 0,5 anos) e (G2 = 10‐16 anos) (12,3 ± 1,0 anos) por três principais motivos: 1. Para evitar confundir a influência do tipo de respiração sobre o desenvolvimento craniofacial com alterações normais no crescimento; 2. Para considerar o processo de maturação oclusal – associado a alterações na dimensão vertical da face – com base na variação na erupção dos dentes permanentes para substituir a dentição mista; e 3. Para considerar a redução das adenoides que inicia entre sete e 10, que aumenta as diferenças nas dimensões nasofaríngeas. Em crianças com menos de sete anos, as adenoides ainda não estão fisicamente presentes em um tamanho considerável em crianças com RN e RB, assim pode ser difícil encontrar diferenças na zona de adenoides.20
Análises estatísticasOs dados foram analisados com os modelos estatísticos descritivos. As variáveis quantitativas foram descritas com médias e desvios‐ padrão e as diferenças foram testadas para relevância com o teste t de Student para amostras independentes. As diferenças nas varáveis não paramétricas foram testadas para relevância com o teste U de Mann‐Whitney para amostras independentes. A relevância estatística foi estabelecida em p < 0,05. A correção de Bonferroni é usada como o método de ajuste para manter a probabilidade do erro tipo I abaixo de 5% (0,05). Dessa forma, o valor de p para considerar as diferenças estatisticamente significativas observadas será 0,05/22 = 0,002. Os testes estatísticos foram feitos com o software SPSS (SPSS para Windows, Versão 16.0. Chicago, EUA).
ResultadosA média da frequência respiratória foi 18 respirações por minuto; a menor frequência respiratória detectada foi de 12 respirações por minuto e maior frequência foi de 25 respirações por minuto. A média dos escores do Índice Craniano e Facial foi de 79,3 ± 2,4 e 101,5 ± 1,7, respectivamente.
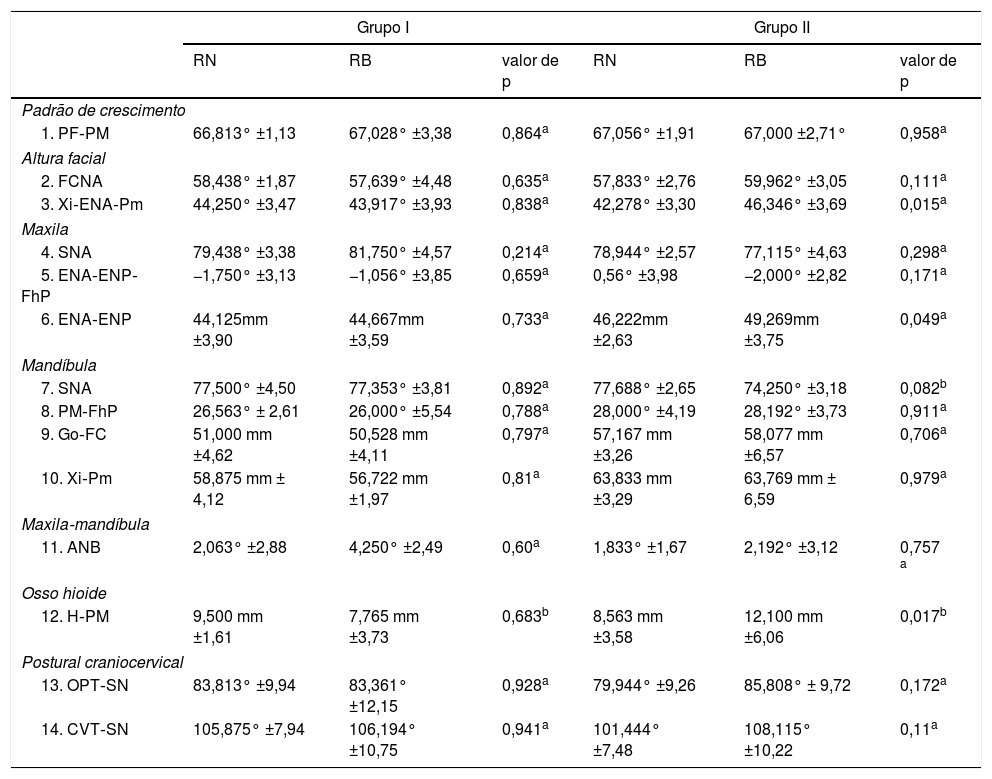
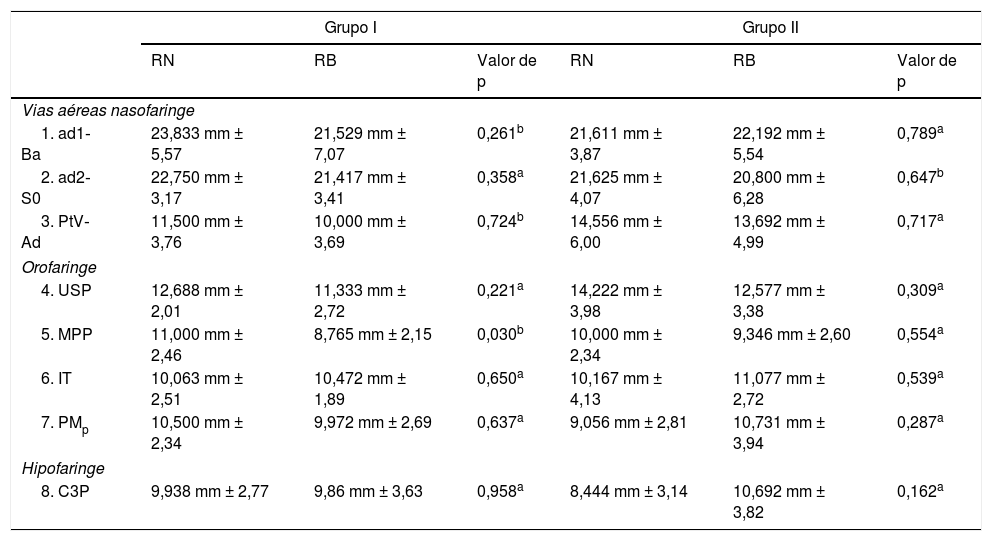
As médias e os desvios‐padrão para variáveis cefalométricas – craniofaciais, posição do osso hioide, postura da cabeça (tabela 1) e parâmetros das vias aéreas (tabela 2) – de 56 pacientes com RB (64,6%) e de 42 pacientes com RN (35,4%) foram comparados por faixa etária. De acordo com a análise cefalométrica lateral, no G1 a distância nas vias aéreas na região das amídalas (MPP) foi menor em crianças com RB (8,0 ± 0,7 anos) do que em crianças com RN (7,6 ± 0,9 anos) (P = 0,03). Não foram constatadas diferenças estatisticamente significativas nas vias aéreas do G2. Contudo, no G2, a menor altura facial anterior (Xi‐ENA‐Pm) e o comprimento do palato (ENA‐ENP) foram maiores nas crianças com RB (12,3 ± 2,0 anos) do que em crianças com RN (12,5 ± 1,9 anos) (P = 0,015 e P = 0,049, respectivamente). Além disso, o osso hioide foi localizado em uma posição mais baixa em relação ao plano mandibular (H‐PM) em adolescentes com RB do que o de adolescentes com RN. Por fim, não foram encontradas diferenças estatisticamente significativas na postura da cabeça entre os pacientes com RB e RN em qualquer faixa etária (tabela 2).
Parâmetros craniofaciais, da posição do osso hioide e da postura da cabeça de crianças e adolescentes com respiração nasal e bucal
| Grupo I | Grupo II | |||||
|---|---|---|---|---|---|---|
| RN | RB | valor de p | RN | RB | valor de p | |
| Padrão de crescimento | ||||||
| 1. PF‐PM | 66,813° ±1,13 | 67,028° ±3,38 | 0,864a | 67,056° ±1,91 | 67,000 ±2,71° | 0,958a |
| Altura facial | ||||||
| 2. FCNA | 58,438° ±1,87 | 57,639° ±4,48 | 0,635a | 57,833° ±2,76 | 59,962° ±3,05 | 0,111a |
| 3. Xi‐ENA‐Pm | 44,250° ±3,47 | 43,917° ±3,93 | 0,838a | 42,278° ±3,30 | 46,346° ±3,69 | 0,015a |
| Maxila | ||||||
| 4. SNA | 79,438° ±3,38 | 81,750° ±4,57 | 0,214a | 78,944° ±2,57 | 77,115° ±4,63 | 0,298a |
| 5. ENA‐ENP‐FhP | −1,750° ±3,13 | −1,056° ±3,85 | 0,659a | 0,56° ±3,98 | −2,000° ±2,82 | 0,171a |
| 6. ENA‐ENP | 44,125mm ±3,90 | 44,667mm ±3,59 | 0,733a | 46,222mm ±2,63 | 49,269mm ±3,75 | 0,049a |
| Mandíbula | ||||||
| 7. SNA | 77,500° ±4,50 | 77,353° ±3,81 | 0,892a | 77,688° ±2,65 | 74,250° ±3,18 | 0,082b |
| 8. PM‐FhP | 26,563° ± 2,61 | 26,000° ±5,54 | 0,788a | 28,000° ±4,19 | 28,192° ±3,73 | 0,911a |
| 9. Go‐FC | 51,000 mm ±4,62 | 50,528 mm ±4,11 | 0,797a | 57,167 mm ±3,26 | 58,077 mm ±6,57 | 0,706a |
| 10. Xi‐Pm | 58,875 mm ± 4,12 | 56,722 mm ±1,97 | 0,81a | 63,833 mm ±3,29 | 63,769 mm ± 6,59 | 0,979a |
| Maxila‐mandíbula | ||||||
| 11. ANB | 2,063° ±2,88 | 4,250° ±2,49 | 0,60a | 1,833° ±1,67 | 2,192° ±3,12 | 0,757 a |
| Osso hioide | ||||||
| 12. H‐PM | 9,500 mm ±1,61 | 7,765 mm ±3,73 | 0,683b | 8,563 mm ±3,58 | 12,100 mm ±6,06 | 0,017b |
| Postural craniocervical | ||||||
| 13. OPT‐SN | 83,813° ±9,94 | 83,361° ±12,15 | 0,928a | 79,944° ±9,26 | 85,808° ± 9,72 | 0,172a |
| 14. CVT‐SN | 105,875° ±7,94 | 106,194° ±10,75 | 0,941a | 101,444° ±7,48 | 108,115° ±10,22 | 0,11a |
RB, respiração bucal; RN, respiração nasal; Valor de p, valor estatístico.
Parâmetros das vias aéreas em crianças e adolescentes com respiração nasal e bucal
| Grupo I | Grupo II | |||||
|---|---|---|---|---|---|---|
| RN | RB | Valor de p | RN | RB | Valor de p | |
| Vias aéreas nasofaringe | ||||||
| 1. ad1‐Ba | 23,833 mm ± 5,57 | 21,529 mm ± 7,07 | 0,261b | 21,611 mm ± 3,87 | 22,192 mm ± 5,54 | 0,789a |
| 2. ad2‐S0 | 22,750 mm ± 3,17 | 21,417 mm ± 3,41 | 0,358a | 21,625 mm ± 4,07 | 20,800 mm ± 6,28 | 0,647b |
| 3. PtV‐ Ad | 11,500 mm ± 3,76 | 10,000 mm ± 3,69 | 0,724b | 14,556 mm ± 6,00 | 13,692 mm ± 4,99 | 0,717a |
| Orofaringe | ||||||
| 4. USP | 12,688 mm ± 2,01 | 11,333 mm ± 2,72 | 0,221a | 14,222 mm ± 3,98 | 12,577 mm ± 3,38 | 0,309a |
| 5. MPP | 11,000 mm ± 2,46 | 8,765 mm ± 2,15 | 0,030b | 10,000 mm ± 2,34 | 9,346 mm ± 2,60 | 0,554a |
| 6. IT | 10,063 mm ± 2,51 | 10,472 mm ± 1,89 | 0,650a | 10,167 mm ± 4,13 | 11,077 mm ± 2,72 | 0,539a |
| 7. PMp | 10,500 mm ± 2,34 | 9,972 mm ± 2,69 | 0,637a | 9,056 mm ± 2,81 | 10,731 mm ± 3,94 | 0,287a |
| Hipofaringe | ||||||
| 8. C3P | 9,938 mm ± 2,77 | 9,86 mm ± 3,63 | 0,958a | 8,444 mm ± 3,14 | 10,692 mm ± 3,82 | 0,162a |
RB, respiração bucal; RN, respiração nasal; Valor de p, valor estatístico.
Estudos anteriores relatam que crianças com RB têm um padrão facial hiperdivergente21‐24 e uma altura facial anterior menor,6,11 observada em nossa pesquisa em adolescentes com RB (G2) com padrão facial normal, porém não no G1. Foi observada que uma maior inclinação do plano mandibular,22,23 juntamente com uma rotação posterior do plano palatino,25 pode indicar a direção vertical do crescimento mandibular11,26 e o desenvolvimento de uma má oclusão esquelética classe II.11 Contudo, nossos pacientes com RB (63,9%) apresentam oclusão esquelética classe I. De acordo com achados anteriores, a maxila e a mandíbula dos pacientes com RB mostraram‐se mais retrusivas com relação à sua base esquelética.23 Contudo, Ucar et al.25 observaram que apenas a maxila mostrou‐se mais retrognata, ao passo que outros constaram que apenas a mandíbula mostrou‐se mais retrusiva.26
Nossos resultados mostram baixa posição do osso hioide com relação ao plano mandibular em pacientes com RB no G2, o que corrobora achados anteriores de Cuccia et al.27
As dimensões transversais nasofaríngeas aumentam com o restante dos tecidos do corpo durante o período de crescimento, porém o tecido das adenoides começa a diminuir entre sete e 10 anos, para desaparecer apenas na vida adulta. Nossas medições do espaço das vias aéreas superiores foram menores nas crianças com RB do que nas com RN (G1) na região das amígdalas (MPP), porém não bo G2, corroborou o trabalho anterior.26 Portanto, as amígdalas são mais hipertróficas em crianças do que em adolescentes. Esse resultado pode ser afetado pela possibilidade de que as adenoides dos pacientes do G1 ainda não estavam no estágio de iniciar sua redução, ao passo que as adenoides dos pacientes do G2 já haviam reduzido. Além disso, as novas medições das vias aéreas em nosso estudo podem afetar nossa capacidade de comparação, devido ao fato de que elas estavam paralelas ao Plano de Frankfurt (um plano constante) para evitar resultados comparativos incorretos com base em um plano variável.
Vários estudos relatam pacientes com RB com hiperextensão crânio‐cervical,27 apesar de os problemas posturais serem significativamente mais comuns entre essas crianças.9 Nossa pesquisa mostrou alteração na postural da coluna cervical em 90,3% dos pacientes com RB, porém, como ambos os grupos apresentaram altos percentuais de hiperextensão craniofacial, as diferenças não foram estatisticamente significativas. Especulamos que o uso intenso de novos dispositivos tecnológicos pela população jovem, como celulares e tablets, pode contribuir para essa falta de diferenças substanciais na hiperextensão craniofacial.
Um estudo anterior constatou alterações miofuncionais e craniofaciais entre as crianças com RB entre 7‐10 anos,23 ao passo que encontramos essas alterações em crianças com RB com idade média de 12,3 ± 2,0 (G2). A discrepância pode resultar do fato de esses estudos não considerarem os padrões de crescimento. Em nosso estudo, excluímos os pacientes com padrões diferentes de crescimento normal, com base no índice facial e nos parâmetros cefalométricos, pois os pacientes com padrão de crescimento vertical têm características esqueléticas comuns, ou seja, dimensão anteroposterior mais estreita das vias aéreas, retrusão da maxila e da mandíbula, excesso maxilar vertical e maior discrepância esquelética Classe II.19,28 As características desses pacientes podem ser um mecanismo compensatório que pode gerar a transição de RN para RB. Por outro lado, o padrão de crescimento horizontal normalmente é caracterizado por mandíbula mais anterior. Isso resulta em via aérea faríngea inferior mais ampla, que favorece a respiração nasal. Portanto, pode‐se concluir que os padrões de crescimento podem afetar ou beneficiar a função respiratória fisiológica.29
É importante conseguir detectar os pacientes com predominância de RB. Um encaminhamento antecipado para correção dessa função patológica é essencial para a prevenção de irregularidades no desenvolvimento craniofacial e de problemas ortodônticos. Ao eliminar o padrão de crescimento de confusão em nosso estudo e comparar os pacientes de acordo com seu estágio de crescimento, podemos detectar se há de fato diferenças entre as crianças (G1) e adolescentes (G2) com RN e RB.
Este estudo tem certas limitações. Primeiro, em um estudo transversal, as associações não indicam relações causais. De fato, Shanker et al.28 constataram que várias crianças mudaram entre modo de respiração bucal e nasal durante os quatro anos de sua investigação. Contudo, como com qualquer doença tratável ou evitável, a possibilidade de um estudo longitudinal observacional sem interveniente assim que a RB é detectada é evitada por motivos éticos. Segundo, o pequeno tamanho da amostra resultante de nossos critérios de seleção rigorosos pode ter limitado o poder das análises para detectar diferenças adicionais. Terceiro, como não recrutamos participantes com RN e RB, o poder de nossas análises pode ter sido afetado por essa diferença substancial nos tamanhos dos subgrupos comparados. Apesar dessas limitações, nossos achados podem ajudar os profissionais de saúde no melhor manejo dos pacientes com alterações da respiração, sabe‐se que isso pode indicar um desequilíbrio de desenvolvimento.
O estudo também tem seus pontos fortes. Nossos critérios de seleção altamente precisos, ao incluir apenas pacientes com padrão de crescimento normal, reduziram o possível viés, inclusive crianças com predisposição genética para RB. Além disso, a maturação oclusal e a redução fisiológica das adenoides foram consideradas ao comparar nossos resultados. Por fim, usamos um sensor que forneceu dados mensuráveis para melhor classificar o modo de respiração dos pacientes. Até onde sabemos, esse dispositivo de mensuração nunca havia sido usado nesse contexto. Isso, em associação ao fato de que usamos um plano constante como referência para medições das vias aéreas, pode provar que nossos dados são mais precisos do que os usados na maior parte das pesquisas anteriores.
Após examinar as crianças e os adolescentes com padrão de crescimento normal, nosso estudo mostra que há diferenças cefalométricas entre indivíduos com os modos de respiração bucal e nasal. Em comparação com aqueles com respiração nasal, constatamos menor dimensão anteroposterior das vias aéreas nas crianças com respiração bucal; ao passo que, em adolescentes com respiração bucal, constatamos maior altura facial anterior inferior, palato mais longo e posição inferior do osso hioide com relação ao plano mandibular.
Esses achados são de interesse prático para os médicos no diagnóstico, tratamento e/ou encaminhamento de pacientes a especialistas para tratamento de problemas relacionados a alterações de respiração. Como esses problemas podem indicar desequilíbrio no desenvolvimento, o diagnóstico antecipado é importante para corrigir ou melhorar quaisquer efeitos negativos com tratamento oportuno.
Uma pesquisa future que examine maiores amostras de pacientes com os mesmos critérios de seleção do que os usados aqui é necessária para examinar seu desenvolvimento craniofacial de acordo com o modo de respiração, ao mesmo tempo em que considere o padrão de crescimento, a idade e o sexo. Esse estudo pode fornecer uma comprovação adicional da influência substancial da respiração sobre o desenvolvimento craniofacial e a postura da cabeça.
Conflitos de interesseOs autores declaram não haver conflitos de interesse.
A Hosanna Soler‐Vilá, Ph.D., por seus serviços médicos de edição. Além disso, agradecemos ao Angelo Vanella, radiologista, pela configuração do software Ortho TP.
Como citar este artigo: Chambi‐Rocha A, Cabrera‐Domínguez ME, Domínguez‐Reyes A. Breathing mode influence on craniofacial development and head posture. J Pediatr (Rio J). 2018;94:123–130.