To assess whether the indicators of weight status body mass index and waist‐to‐height ratio are similar to body fat percentage to identify obese children and adolescents with unfavorable lipid profile.
MethodsThis was a cross‐sectional study involving 840 children and adolescents (6–18 years). The same individuals were classified as non‐obese (95) or obese (≥P95) according to body fat percentage and indicators of weight status, body mass index, and waist‐to‐height ratio. Body fat percentage was obtained by multi‐frequency bioelectrical impedance. Linear association between obesity and increased lipid fractions was tested by ANCOVA. Normal distribution curves of non‐HDL cholesterol were designed for obese and non‐obese. To provide the proportion of obese individuals with elevated non‐HDL‐c across all indicators, Z‐score was calculated.
ResultsObese boys presented higher non‐HDL cholesterol when compared with those non‐obese, classified by body mass index (107±28 vs. 94±25mg/dL, p=0.001), waist‐to‐height ratio (115±29 vs. 94±25mg/dL, p<0.001) and body fat percentage (119±33 vs. 94±24mg/dL, p<0.001). Differently, obese girls presented with higher non‐HDL cholesterol when compared with those non‐obese only according to the body fat percentage classification (118±24 vs. 96±26mg/dL, p=0.001). A large shift to the right in the distribution curve of non‐HDL cholesterol among obese girls compared with non‐obese was observed only when body fat percentage was used to discriminate between obese and non‐obese.
ConclusionBody fat percentage was better than the indicators of weight status to identify children and adolescents with unfavorable lipid profile, mainly among girls.
Investigar se os indicadores da condição do peso, índice de massa corporal e razão cintura/estatura são semelhantes ao percentual de gordura corporal para identificação de crianças e adolescentes obesos com perfil lipídico desfavorável.
MétodosEstudo transversal que envolveu 840 crianças e adolescentes (6‐18 anos). Os mesmos indivíduos foram classificados em não obesos (p<95) ou obesos (p≥95) de acordo com o percentual de gordura corporal e os indicadores da condição do peso, índice de massa corporal e razão cintura/estatura. O percentual de gordura corporal foi obtido por bioimpedância multifrequencial tetrapolar. A associação linear entre obesidade e aumento das frações lipídicas foi tesada por ANCOVA. As curvas de distribuição normal de colesterol não HDL foram construídas para obesos e não obesos. Para fornecer a proporção de indivíduos obesos com colesterol não HDL elevado para todos os indicadores, o escore z foi calculado.
ResultadosOs meninos obesos apresentaram maior colesterol não HDL em comparação com não obesos de acordo com a classificação fornecida pelo índice de massa corporal (107±28 em comparação com 94±25mg/dL, p=0,001), razão cintura/estatura (115±29 em comparação com 94±25mg/dL, p<0,001) e percentual de gordura corporal (119±33 em comparação com 94±24g/dL, p<0,001). Diferentemente, as meninas obesas apresentaram maior colesterol não HDL em comparação com as não obesas, somente de acordo com a classificação fornecida pelo percentual de gordura corporal (118±24 em comparação com 96±26mg/dL, p=0,001). Um grande deslocamento para a direita na curva de distribuição de colesterol não HDL entre meninas obesas em comparação com não obesas foi observado somente quando o percentual de gordura corporal foi utilizado para discriminar obesas e não obesas.
ConclusãoO percentual de gordura corporal é melhor do que os indicadores da condição do peso na identificação de crianças e adolescentes com perfil lipídico desfavorável, principalmente entre meninas.
Os distúrbios de lipoproteínas, como altas concentrações séricas de colesterol de lipoproteína de baixa densidade (LDL‐C) e triglicerídeos (TG) e baixa concentração de colesterol de lipoproteína de alta densidade (HDL‐C), são fatores de risco independentes no desenvolvimento de aterosclerose e doença arterial coronariana.1 Além dos marcadores de lipídios tradicionais, estudos recentes sugeriram que o colesterol não HDL foi melhor variável preditora de gravidade da aterosclerose coronariana e principais eventos cardiovasculares adversos em comparação com o LDL‐C.2,3 Com relação à associação entre obesidade e dislipidemia, estudos em todo o mundo confirmaram que o perfil lipídico desfavorável é mais prevalente em crianças e adolescentes com sobrepeso e obesas do que as com peso normal.4–7
Dados do Estudo do Coração de Bogalusa8 mostraram que, conforme o aumento do IMC para a idade, há um aumento acentuado na proporção de crianças com múltiplos fatores de risco metabólico. Apesar de o IMC ser reconhecido como importante indicador de prognóstico de diabetes e doença do coração,9 sua adequação como marcador fenotípico de adiposidade foi contestada, pois o IMC não estima composição corporal e não pode diferenciar entre gordura e músculo em crianças.10 Além disso, estudos sugeriram que a razão cintura/estatura (RCE) foi melhor variável preditora de risco cardiovascular e metabólico,11–14 apesar de a heterogeneidade substancial entre os estudos garantir investigações adicionais.15
Recentemente, uma metanálise dos estudos que investigam a associação entre a gordura corporal avaliada por absorciometria de raio X de dupla energia (Dexa) – o padrão de base para avaliar composição corporal – com IMC ou RCE revelou que ambos os indicadores de situação do peso podem ser úteis na definição de adiposidade entre crianças e adolescentes.16 Contudo, pouco se sabe se esses indicadores de situação do peso são equivalentes como substitutos da gordura corporal para discriminar indivíduos com perfil lipídico desfavorável. Portanto, este estudo buscou investigar se o IMC e a RCE são semelhantes ao percentual de gordura corporal (PGC) no que diz respeito à identificação de crianças e adolescentes obesas com perfil lipídico desfavorável.
MétodosModelo do estudo e seleção da amostraEstudo transversal conduzido com dados de uma amostra de conveniência. As variáveis de interesse foram retiradas da base de dados do projeto intitulada “Determinantes da elevação da pressão arterial em crianças e adolescentes de diferentes ancestralidades”.
A amostra foi decorrente de um projeto social chamado Estação Conhecimento em Serra, Espírito Santo, Brasil. Na época da coleta de dados, cerca de 900 crianças e adolescentes foram registradas nessa instituição, que fornece apoio acadêmico gratuito e oportunidade para praticar esportes e desenvolver atividades artísticas.
De fevereiro de 2014 a abril de 2016, os participantes compareceram à Clínica de Investigação Cardiovascular (CIC) localizada no Hospital Universitário Cassiano Antônio de Moraes (Hucam‐Ufes) para ser submetidos a exames clínicos e laboratoriais. Os exames foram feitos na manhã após jejum noturno. Todos os dados foram coletados em uma única visita por uma equipe treinada previamente certificada pelo investigador sênior (JGM). Para a presente análise, foram excluídos 16 participantes com dados ausentes na base de dados.
O projeto foi aprovado pelo Comitê de Ética do Centro de Ciências da Saúde (n° de registro: 30385014.8.0000.5060) e o consentimento informado por escrito foi obtido dos pais ou responsáveis legais antes da participação.
AntropometriaO peso foi obtido com uma balança eletrônica com precisão de 0,05kg (Toledo, SP, Brasil) em indivíduos descalços que usavam apenas roupas íntimas. O peso foi obtido em um estadiômetro de parede (Estadiômetro Seca; Seca GmBH & Co, Hamburgo, Alemanha) com precisão de 0,1cm. O percentual de gordura corporal (PGC) foi medido por análise de impedância bioelétrica multifrequência (MF‐BIA8, InBody 230, Bioespace, Coreia do Sul). O IMC foi calculado como razão entre peso e estatura ao quadrado. A circunferência da cintura foi medida no topo da crista ilíaca. A RCE foi obtida como razão entre a circunferência da cintura e a estatura.
Como o acúmulo de gordura corporal é influenciado por idade e sexo, o percentil (P) do IMC para a idade para meninos e meninas foi fornecido de acordo com as normas do Centro de Controle e Prevenção de Doenças para Crianças e Adolescentes entre dois e 19 anos.17 Também foram obtidos o p do PGC e o p da RCE específicos para a idade e o sexo correspondentes. Além disso, os mesmos indivíduos foram classificados em não obesos (p < 95) ou obesos (p ≥ 95) com o PGC e os indicadores de situação do peso, o IMC e a RCE.
Exame bioquímicoA coleta de sangue foi obtida por flebotomia após jejum noturno (8‐14h) e enviada para um laboratório central (Laboratório Tommasi, Vitória, Brasil) para determinar as concentrações séricas de colesterol total, LDL‐C, HDL‐C, TG e glicemia de jejum. O LDL‐C foi calculado pela equação de Friedwald para aqueles com TG ≤ 400mg/dL. O colesterol não HDL foi calculado como colesterol total menos HDL‐C. O valor de corte para colesterol não HDL (144mg/dL) foi obtido da I Diretriz Brasileira de Prevenção Cardiovascular.18 Todas as dosagens foram feitas com kits comercialmente disponíveis.
Medição da pressão arterialA pressão arterial sistólica (PAS), pressão arterial diastólica (PAD) e frequência cardíaca (FC) foram obtidas com um dispositivo automático validado com o manguito posicionado no braço esquerdo (Omrom 705CP, Intellisense, Japão) após um período de descanso de cinco minutos sentado). Três medidas foram consideradas, com descanso de um minuto entre cada. O resultado da primeira medição foi desconsiderado e calculamos a média das medições 2 e 3. Em um caso de variação de mais de 5mmHg entre 2 e 3, foi feita uma quarta medição e calculamos a média das duas medições mais próximas de 5mmHg.
Análise estatísticaAs características da amostra foram expressas como média ± desvio‐padrão. As diferenças entre os sexos em características gerais foram testadas com o teste t de duas amostras. As características antropométricas foram comparadas entre obesos e não obesos com o teste t de duas amostras e a associação entre obesidade e frações lipídicas foi testada com Ancova e idade, PAS e FC como covariáveis.
A normalidade de todos os dados foi confirmada com o teste de Kolmogorov‐Smirnov. Os dados foram adequados para projetar curvas normalizadas para comparar os escores z calculados com o corte padronizado. Considerando as propriedades da distribuição normal padrão, desvios‐padrão (DP) de 3,00 para a esquerda ou direito de uma média que abrange 99,76% de uma população. As médias e a distribuição ajustada (escore z) foram usadas para identificar a proporção de crianças e adolescentes com colesterol não HDL acima do valor de corte (144mg/dL). Os obesos foram comparados com os pares não obesos em todos os três indicadores.
Todos os procedimentos estatísticos foram feitos com o pacote estatístico SPSS 21.0 (SPSS Inc., Chicago, Illinois, EUA) e curvas normalizadas para colesterol não HDL foram projetadas com GraphPad Prism 6.01 (GraphPad Software, Inc. CA, EUA). O poder estatístico foi calculado com o software R (versão 3.2.2, R Foundation for Statistical Computing, Viena, Áustria). A relevância estatística foi estabelecida em p < 0,05.
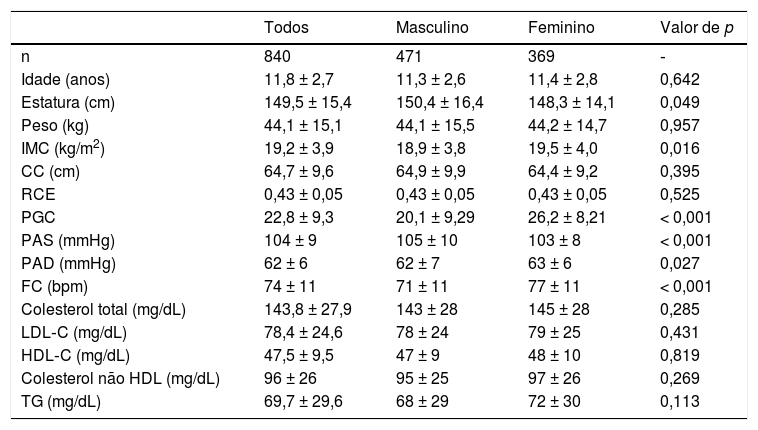
ResultadosAs características gerais da amostra estratificada por sexo estão na tabela 1. Como esperado, maior estatura foi observada entre meninos em comparação com as meninas. Apesar de a RCE ter sido semelhante entre os sexos, IMC e PGC foram maiores nas meninas em comparação com os meninos (p < 0,05).
Características gerais da amostra
| Todos | Masculino | Feminino | Valor de p | |
|---|---|---|---|---|
| n | 840 | 471 | 369 | ‐ |
| Idade (anos) | 11,8 ± 2,7 | 11,3 ± 2,6 | 11,4 ± 2,8 | 0,642 |
| Estatura (cm) | 149,5 ± 15,4 | 150,4 ± 16,4 | 148,3 ± 14,1 | 0,049 |
| Peso (kg) | 44,1 ± 15,1 | 44,1 ± 15,5 | 44,2 ± 14,7 | 0,957 |
| IMC (kg/m2) | 19,2 ± 3,9 | 18,9 ± 3,8 | 19,5 ± 4,0 | 0,016 |
| CC (cm) | 64,7 ± 9,6 | 64,9 ± 9,9 | 64,4 ± 9,2 | 0,395 |
| RCE | 0,43 ± 0,05 | 0,43 ± 0,05 | 0,43 ± 0,05 | 0,525 |
| PGC | 22,8 ± 9,3 | 20,1 ± 9,29 | 26,2 ± 8,21 | < 0,001 |
| PAS (mmHg) | 104 ± 9 | 105 ± 10 | 103 ± 8 | < 0,001 |
| PAD (mmHg) | 62 ± 6 | 62 ± 7 | 63 ± 6 | 0,027 |
| FC (bpm) | 74 ± 11 | 71 ± 11 | 77 ± 11 | < 0,001 |
| Colesterol total (mg/dL) | 143,8 ± 27,9 | 143 ± 28 | 145 ± 28 | 0,285 |
| LDL‐C (mg/dL) | 78,4 ± 24,6 | 78 ± 24 | 79 ± 25 | 0,431 |
| HDL‐C (mg/dL) | 47,5 ± 9,5 | 47 ± 9 | 48 ± 10 | 0,819 |
| Colesterol não HDL (mg/dL) | 96 ± 26 | 95 ± 25 | 97 ± 26 | 0,269 |
| TG (mg/dL) | 69,7 ± 29,6 | 68 ± 29 | 72 ± 30 | 0,113 |
CC, circunferência da cintura; FC, frequência cardíaca; HDL‐C, colesterol de lipoproteína de alta densidade; colesterol não HDL, colesterol total menos HDL‐C; IMC, índice de massa corporal; LDL‐C, colesterol de lipoproteína de baixa densidade; PAD, pressão arterial diastólica; PAS, pressão arterial sistólica; PGC, percentual de gordura corporal; RCE, razão cintura/estatura; TG, triglicerídeos.
Os dados são expressos como média ± DP, p < 0,05 para relevância estatística.
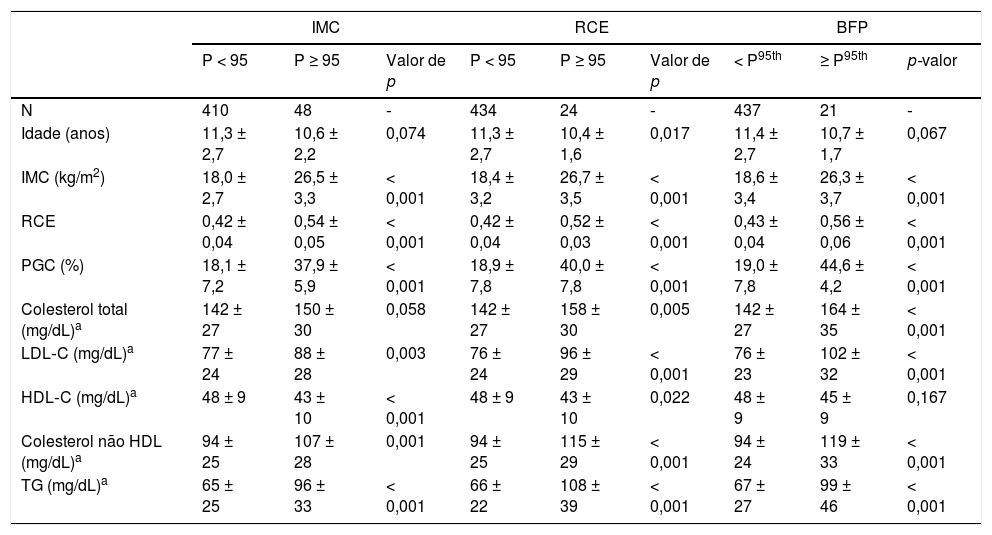
A tabela 2 mostra as características antropométricas e o perfil lipídico entre meninos classificados como obesos ou não obesos de acordo com os três indicadores. A idade foi semelhante e, como esperado, o IMC, a RCE e o PGC foram maiores nos indivíduos obesos em comparação com os não obesos em todos os indicadores. Entre esses indivíduos classificados de acordo com o IMC, maior LDL‐C (p = 0,003), colesterol não HDL (p = 0,001) e TG (p < 0,001), juntamente com menor HDL‐C (p < 0,001), foram observados em obesos em comparação com não obesos, mesmo após ajuste para idade, PAS e FC. Resultados semelhantes foram observados quando os indivíduos foram classificados de acordo com a RCE, além de maior colesterol total em obesos em comparação com não obesos (p = 0,005). Além disso, colesterol, LDL‐C, não HDL e TG foram maiores (todos p < 0,001) em obesos em comparação com não obesos da classificação fornecida pela PGC, ao passo que o HDL‐C foi semelhante entre os grupos.
Características antropométricas e perfil lipídico de acordo com os diferentes indicadores entre meninos
| IMC | RCE | BFP | |||||||
|---|---|---|---|---|---|---|---|---|---|
| P < 95 | P ≥ 95 | Valor de p | P < 95 | P ≥ 95 | Valor de p | < P95th | ≥ P95th | p‐valor | |
| N | 410 | 48 | ‐ | 434 | 24 | ‐ | 437 | 21 | ‐ |
| Idade (anos) | 11,3 ± 2,7 | 10,6 ± 2,2 | 0,074 | 11,3 ± 2,7 | 10,4 ± 1,6 | 0,017 | 11,4 ± 2,7 | 10,7 ± 1,7 | 0,067 |
| IMC (kg/m2) | 18,0 ± 2,7 | 26,5 ± 3,3 | < 0,001 | 18,4 ± 3,2 | 26,7 ± 3,5 | < 0,001 | 18,6 ± 3,4 | 26,3 ± 3,7 | < 0,001 |
| RCE | 0,42 ± 0,04 | 0,54 ± 0,05 | < 0,001 | 0,42 ± 0,04 | 0,52 ± 0,03 | < 0,001 | 0,43 ± 0,04 | 0,56 ± 0,06 | < 0,001 |
| PGC (%) | 18,1 ± 7,2 | 37,9 ± 5,9 | < 0,001 | 18,9 ± 7,8 | 40,0 ± 7,8 | < 0,001 | 19,0 ± 7,8 | 44,6 ± 4,2 | < 0,001 |
| Colesterol total (mg/dL)a | 142 ± 27 | 150 ± 30 | 0,058 | 142 ± 27 | 158 ± 30 | 0,005 | 142 ± 27 | 164 ± 35 | < 0,001 |
| LDL‐C (mg/dL)a | 77 ± 24 | 88 ± 28 | 0,003 | 76 ± 24 | 96 ± 29 | < 0,001 | 76 ± 23 | 102 ± 32 | < 0,001 |
| HDL‐C (mg/dL)a | 48 ± 9 | 43 ± 10 | < 0,001 | 48 ± 9 | 43 ± 10 | 0,022 | 48 ± 9 | 45 ± 9 | 0,167 |
| Colesterol não HDL (mg/dL)a | 94 ± 25 | 107 ± 28 | 0,001 | 94 ± 25 | 115 ± 29 | < 0,001 | 94 ± 24 | 119 ± 33 | < 0,001 |
| TG (mg/dL)a | 65 ± 25 | 96 ± 33 | < 0,001 | 66 ± 22 | 108 ± 39 | < 0,001 | 67 ± 27 | 99 ± 46 | < 0,001 |
HDL‐C, colesterol de lipoproteína de alta densidade; colesterol não HDL, colesterol total menos HDL‐C; IMC, índice de massa corporal; LDL‐C, colesterol de lipoproteína de baixa densidade; PGC, percentual de gordura corporal; RCE, razão cintura/estatura; TG, triglicerídeos.
Os dados são expressos como média ± DP, p < 0,05 para relevância estatística.
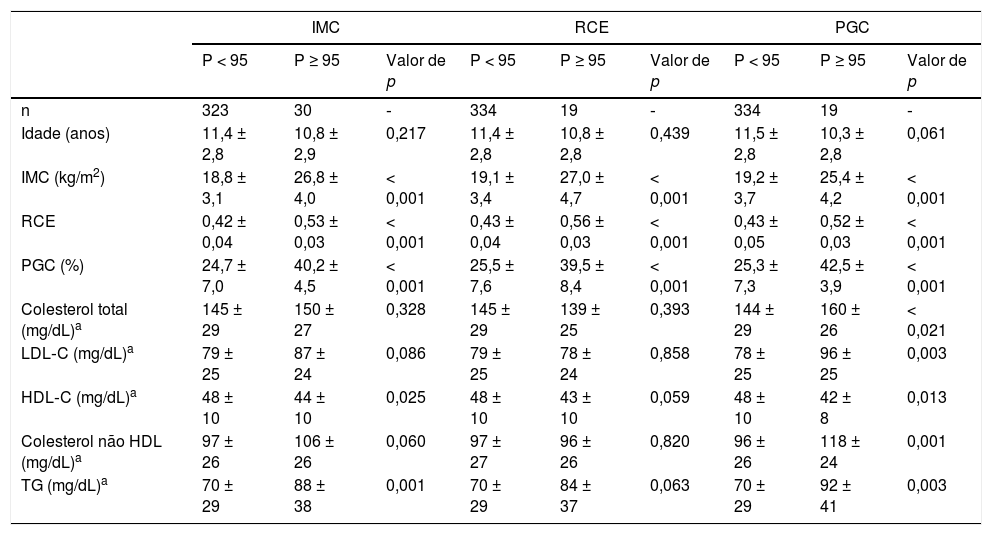
A tabela 3 mostra as características antropométricas e o perfil lipídico entre meninas classificadas como obesas ou não obesas de acordo com os três indicadores. A comparação entre meninas obesas e não obesas em todos os indicadores é disposta com ajuste para idade, PAS e FC. Foram observados maior TG (p = 0,001) e menor HDL‐C (p = 0,025) em meninas obesas em comparação com não obesas classificadas pelo IMC, ao passou que não foi detectada diferença significativa entre os grupos para colesterol, LDL‐C e colesterol não HDL. Ao usar RCE como indicador, não foi detectada diferença significativa entre as meninas obesas e não obesas para qualquer fração de lipídios. Por outro lado, o colesterol total (p = 0,021), LDL‐C (p = 0,003), colesterol não HDL (p = 0,001) e TG (p = 0,003) foram maiores e HDL‐C foi menor (p = 0,013) em meninas obesas em comparação com meninas não obesas classificadas por PGC.
Características antropométricas e perfil lipídico de acordo com os diferentes indicadores entre meninas
| IMC | RCE | PGC | |||||||
|---|---|---|---|---|---|---|---|---|---|
| P < 95 | P ≥ 95 | Valor de p | P < 95 | P ≥ 95 | Valor de p | P < 95 | P ≥ 95 | Valor de p | |
| n | 323 | 30 | ‐ | 334 | 19 | ‐ | 334 | 19 | ‐ |
| Idade (anos) | 11,4 ± 2,8 | 10,8 ± 2,9 | 0,217 | 11,4 ± 2,8 | 10,8 ± 2,8 | 0,439 | 11,5 ± 2,8 | 10,3 ± 2,8 | 0,061 |
| IMC (kg/m2) | 18,8 ± 3,1 | 26,8 ± 4,0 | < 0,001 | 19,1 ± 3,4 | 27,0 ± 4,7 | < 0,001 | 19,2 ± 3,7 | 25,4 ± 4,2 | < 0,001 |
| RCE | 0,42 ± 0,04 | 0,53 ± 0,03 | < 0,001 | 0,43 ± 0,04 | 0,56 ± 0,03 | < 0,001 | 0,43 ± 0,05 | 0,52 ± 0,03 | < 0,001 |
| PGC (%) | 24,7 ± 7,0 | 40,2 ± 4,5 | < 0,001 | 25,5 ± 7,6 | 39,5 ± 8,4 | < 0,001 | 25,3 ± 7,3 | 42,5 ± 3,9 | < 0,001 |
| Colesterol total (mg/dL)a | 145 ± 29 | 150 ± 27 | 0,328 | 145 ± 29 | 139 ± 25 | 0,393 | 144 ± 29 | 160 ± 26 | < 0,021 |
| LDL‐C (mg/dL)a | 79 ± 25 | 87 ± 24 | 0,086 | 79 ± 25 | 78 ± 24 | 0,858 | 78 ± 25 | 96 ± 25 | 0,003 |
| HDL‐C (mg/dL)a | 48 ± 10 | 44 ± 10 | 0,025 | 48 ± 10 | 43 ± 10 | 0,059 | 48 ± 10 | 42 ± 8 | 0,013 |
| Colesterol não HDL (mg/dL)a | 97 ± 26 | 106 ± 26 | 0,060 | 97 ± 27 | 96 ± 26 | 0,820 | 96 ± 26 | 118 ± 24 | 0,001 |
| TG (mg/dL)a | 70 ± 29 | 88 ± 38 | 0,001 | 70 ± 29 | 84 ± 37 | 0,063 | 70 ± 29 | 92 ± 41 | 0,003 |
HDL‐C, colesterol de lipoproteína de alta densidade; colesterol não HDL, colesterol total menos HDL‐C; IMC, índice de massa corporal; LDL‐C, colesterol de lipoproteína de baixa densidade; PGC, percentual de gordura corporal; RCE, razão cintura/estatura; TG, triglicerídeos.
Os dados são expressos como média ± DP, p < 0,05 para relevância estatística.
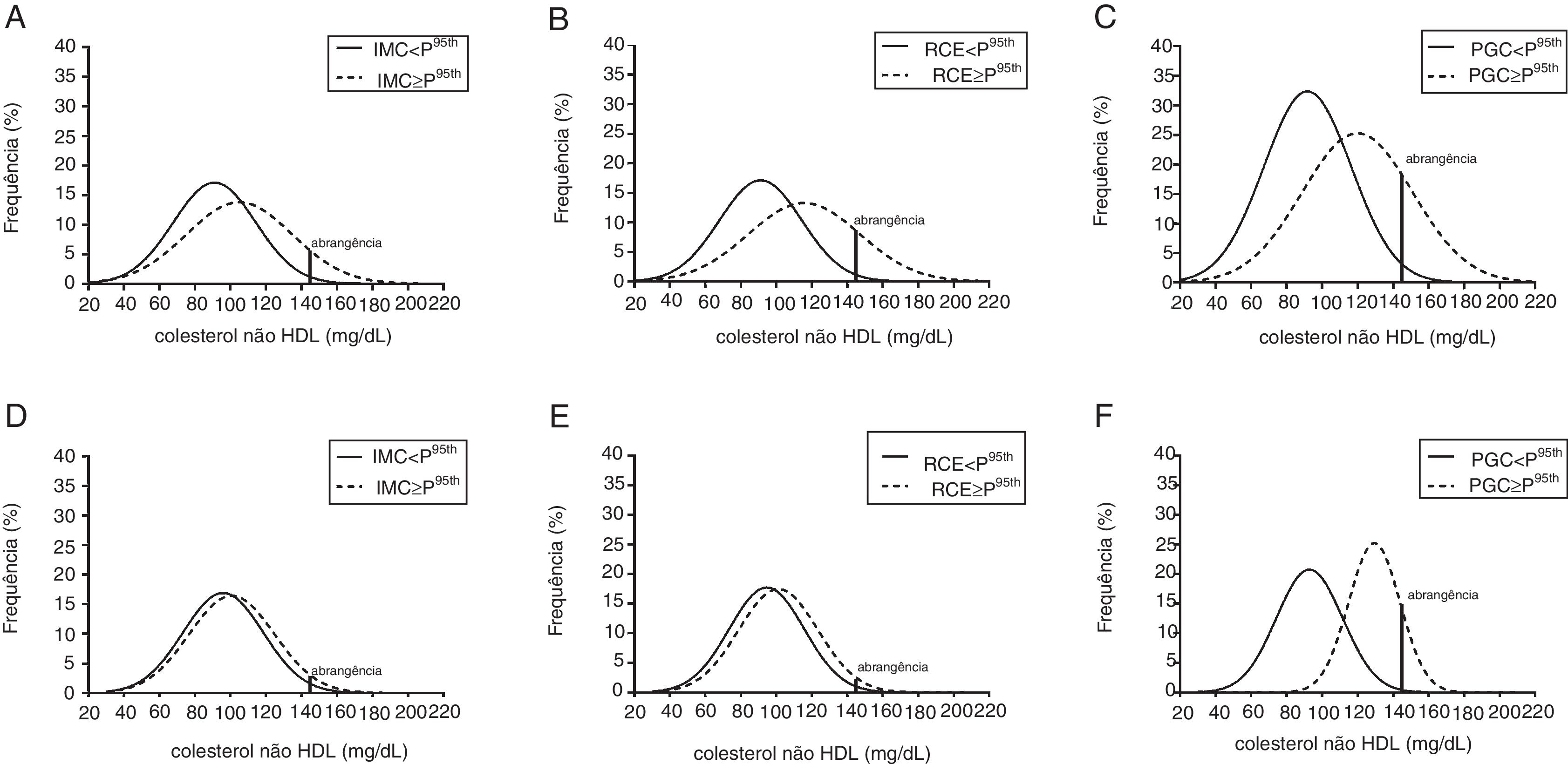
As curvas de normalidade sobrepostas que mostram a distribuição do colesterol não HDL entre meninos obesos e não obesos de acordo com os indicadores de situação do peso e PGC são mostradas nos gráficos da figura 1. A forma das curvas de normalidade revela que não apenas as médias, mas também a distribuição de colesterol não HDL foi diferente em meninas obesas em comparação com não obesas. Em todos os indicadores, pode‐se observar um valor justo de sobreposição (fig. 1A‐C), embora haja uma maior mudança para a direita na curva de distribuição de colesterol não HDL de meninos obesos quando o PGC foi o indicador de referência (fig. 1C).
Curvas de distribuição normal com valor de corte (VC) para colesterol não HDL em meninos (A, B, C) e meninas (D, E, F) obesos e não obesos de acordo com a classificação fornecida pelo IMC, RCE e PGC, respectivamente.
IMC, índice de massa corporal; RCE, razão cintura/estatura; PGC, percentual de gordura corporal.
Entre as meninas, as curvas de distribuição normal de colesterol não HDL de indivíduos obesos e não obesos são quase completamente sobrepostas com o IMC (fig. 1D) e a RCE como indicadores (fig. 1E). Por outro lado, uma grande mudança para a direita na curva de distribuição de colesterol não HDL de meninas obesas foi observada quando o PGC foi usado para discriminar obesas e não obesas (fig. 1F). Para fins de comparação, entre os meninos classificados como obesos pela RCE, a diferença matemática da média de colesterol não HDL (96mg/dL) para o ponto de corte (144mg/dL) resultou em um escore z de 1,85; a área desse ponto até desvios‐padrão de 3,0 à direita cobre 3,0% dos valores acima do ponto de corte. Por outro lado, entre as meninas classificadas como obesas pelo PGC, a diferença matemática da média de colesterol não HDL (118mg/dL) para o ponto de corte (144mg/dL) resultou em um escore z de 1,08; e o restante da área à direita cobre 13,8% dos valores acima do ponto de corte.
Considerando 40 o número de indivíduos em cada grupo, 22mg/dL a diferença média entre os grupos e 25mg/dL o desvio‐padrão médio nos valores de colesterol não HDL, o poder estatístico calculado post‐hoc foi de 0,98.
DiscussãoO principal achado deste estudo foi que, entre os meninos, o IMC e a RCE foram semelhantes ao PGC, ao passo que, entre meninas, o PGC foi superior ao IMC e RCE com relação à capacidade de detectar a associação entre obesidade e o perfil lipídico desfavorável. Neste estudo, o colesterol não HDL foi preferencial sobre as outras frações, devido à sua utilidade na predição de fatores de risco cardiovascular.19 Além disso, o colesterol não HDL mostra melhor associação com medições de gordura corporal20 e adiposidade abdominal.21
A associação entre excesso de adiposidade e perfil lipídico desfavorável foi abordada por vários estudos recentes.5–7,22,23 Reuter et al.7 estudaram de forma transversal 1.234 crianças e adolescentes (7‐17 anos) do Brasil e relataram que a dislipidemia foi mais prevalente nos meninos e meninas sedentários e acima do peso/obesos, mesmo após ajuste para a idade. Em um acompanhamento por dez anos de crianças e adolescentes chineses (6‐18 anos),5 foi observada uma tendência significativa de aumento na média de níveis séricos de colesterol, TG, LDL‐C e colesterol não HDL e, exceto para colesterol, o perfil lipídico mostrou pioria em indivíduos obesos.
No presente estudo, além dos valores médios, mostramos que a distribuição dos níveis de colesterol não HDL foi afetada por obesidade, embora em um grau diferente entre meninos, depende do indicador de referência. Por outro lado, entre meninas, as obesas e não obesas apresentaram curvas de distribuição dos níveis de colesterol não HDL quase superpostas quando usados o IMC e a RCE, ao passo que as obesas apresentaram maior mudança para a direita na curva de distribuição dos níveis dos níveis de colesterol não HDL quando usado o PGC. Essa diferença de sexo pode acontecer devido ao fato de, entre as meninas, a curva de colesterol não HDL ter uma cauda mais curta para a direita (ou seja, menores valores de colesterol não HDL à direita da média). Assim, a proporção de meninas obesas com altos níveis de colesterol não HDL identificadas pelo PGC foi duas vezes maior em comparação com o IMC e quatro vezes maior em comparação com a RCE.
O melhor desempenho da BIA pode ser explicado por sua maior capacidade de discriminar entre gordura e massa magra, ao passo que o IMC e a RCE usam variáveis antropométricas não específicas, como peso, estatura e circunferência. Além disso, a BIA foi feita com um dispositivo tetrapolar com eletrodos táteis, que permite maior precisão na medição de gordura corporal.24
Um estudo recente que envolveu uma grande amostra de crianças e adolescentes (n = 1.134) do Brasil mostrou que os indicadores IMC, RCE e espessura da dobra dermocutânea apresentaram baixo poder discriminatório para prever dislipidemia,25 apesar de um indicador específico de adiposidade, como percentual de gordura corporal, não ter sido testado. Ademais, como a estatística c (área sob a curva ROC) tem como base apenas classificações, seu uso pode subestimar a probabilidade preditiva real em modelos de predição de risco clínico.26
A obesidade na infância é amplamente associada a vários fatores de risco cardiovascular, como hipertensão, resistência à insulina e dislipidemia.8 O fraco perfil lipídico encontrado em grande parte das crianças obesas pode ser parcialmente explicado por resistência à insulina relacionada à obesidade. Estudos mostraram que a insulina é um possível inibidor de lipase sensível a hormônios (LSH); enzima responsável pela lipose no tecido adiposo.27 Assim, na presença de resistência à insulina, o aumento na atividade da LSH induz lipose e maior oferta de ácidos graxos livres para circulação. Esse mecanismo aumenta a produção de TG no fígado28 que gera aumento de LDL‐C e redução de HDL‐C no plasma.29
Este estudo mostra limitações e pontos fortes. Não usamos uma amostra aleatória da população de crianças e adolescentes de faixa etária semelhante. Portanto, há uma limitação na extrapolação dos resultados para a população geral. Contudo, a diferença em todos os indicadores não deve ser prejudicada por viés de seleção. Não fizemos uma validação interna da BIA para estabelecer sua capacidade de avaliar a gordura corporal na população estudada. Contudo, a validação de impedância bioelétrica multifrequência com eletrodos táteis de oito pontos com relação à Dexa foi estabelecida para crianças e adolescentes.30 Uma grande amostra de crianças e adolescentes que possibilitou uma ampla avaliação da distribuição de colesterol foi o principal ponto forte.
Nossos achados demonstraram que o percentual de gordura corporal avaliado por BIA foi superior aos indicadores de situação do peso, IMC e RCE para identificar crianças e adolescentes com perfil lipídico desfavorável, principalmente entre meninas. Esse resultado incentiva o uso de percentual de gordura corporal em vez de indicadores de situação do peso em estudos futuros de associação entre obesidade e distúrbios metabólicos em populações pediátricas.
FinanciamentoFundação de Amparo à Pesquisa do Estado do Espírito Santo (Fapes)/Programa de Pesquisa para o Sistema Único de Saúde (Ppsus) (n° 65854420/2014) e Fundação Vale.
Conflitos de interesseOs autores declaram não haver conflitos de interesse.
Ao apoio contínuo da Estação Conhecimento durante o período de coleta de dados deste trabalho. E à perita em estatística Juliana Bottoni de Souza, que revisou a análise estatística.
Como citar este artigo: Oliosa PR, Zaniqueli D, Alvim RO, Barbosa MC, Mill JG. Body fat percentage is better than indicators of weight status to identify children and adolescents with unfavorable lipid profile. J Pediatr (Rio J). 2019;95:112–8.