To review the mechanisms of action of macrolides in pediatric respiratory diseases and their clinical indications.
SourcesReview in the PubMed database, comprising the following terms in English: “macrolide and asthma”; “macrolide and cystic fibrosis”; “macrolide bronchiolitis and viral acute”; “macrolide and bronchiolitis obliterans”; and “macrolide and non‐CF bronchiectasis”.
Summary of the findingsThe spectrum of action of macrolides includes production of inflammatory mediators, control of mucus hypersecretion, and modulation of host‐defense mechanisms. The potential benefit of macrolide antibiotics has been studied in a variety of lung diseases, such as cystic fibrosis (CF), bronchiectasis, asthma, acute bronchiolitis, and non‐CF bronchiectasis. Several studies have evaluated the benefits of macrolides in asthma refractory to therapy, but the results are controversial and indications should be limited to specific phenotypes. In viral bronchiolitis, there is no consistent benefit in acute conditions, although recent data have shown an effect in recurrent wheezing prevention. In patients with CF results are also contradictory, but the consensus states there is a small clinical benefit, especially for patients infected with P. aeruginosa. There was also no positive action of macrolides in patients with post‐infectious bronchiolitis obliterans. Children with non‐CF bronchiectasis seem to have clear benefits regarding the use of macrolides, which showed clinical advantages in parenchyma protection and lung function.
ConclusionsThe long‐term use of macrolides should be limited to highly selected situations, especially in patients with bronchiectasis. Careful evaluation of the benefits and potential damage are tools for their indication in specific groups.
Revisar os mecanismos de ação de macrolídeos em doenças respiratórias pediátricas e as suas indicações clínicas.
Fonte de dadosRevisão na base de dados Pubmed, compreendendo os termos em inglês referentes ao tema básico.
Síntese dos dadosO seu espectro de ação estende‐se desde a produção de mediadores inflamatórios até o controle da hipersecreção de muco e a modulação de mecanismos de defesa do hospedeiro. O potencial benefício dos antibióticos macrolídeos foi estudado em doenças pulmonares como a fibrose cística, as bronquiectasias, a asma, a bronquiolite aguda e as bronquiectasias não ligadas à fibrose cística. Diversos estudos avaliaram os benefícios dos macrolídeos na asma resistente a terapia, porém os resultados são controversos e as indicações devem ser limitadas a fenótipos específicos. Na bronquiolite viral não há benefícios consistentes nos quadros agudos, embora dados recentes mostrem um efeito na prevenção de sibilância recorrente. Em pacientes com fibrose cística os resultados também são contraditórios, mas o consenso é de que há um pequeno benefício clínico, especialmente para os pacientes infectados por P. aeruginosa. Também não foi observada ação positiva dos macrolídeos em pacientes com bronquiolite obliterante pós‐infecciosa. Crianças com bronquiectasias não relacionadas à fibrose cística parecem ter claros benefícios em relação ao uso de macrolídeos, os quais mostraram vantagens clínicas, de proteção ao parênquima e na função pulmonar.
ConclusõesO uso em longo prazo de macrolídeos deve ser limitado a situações altamente selecionadas, especialmente em pacientes com bronquiectasias. Avaliação cuidadosa dos benefícios e potenciais danos são ferramentas para indicação em grupos específicos.
Macrolídeos são antibióticos que pertencem a uma família de compostos químicos caracterizada pela presença de um anel macrocíclico de lactona, cuja droga de referência é a eritromicina.1 São drogas usadas há muitos anos no tratamento de infecções respiratórias, dada sua excelente penetração tecidual e ação contra boa parte dos patógenos respiratórios habituais, incluindo espécies de Mycoplasma, Chlamydia e Legionella.2,3 Os macrolídeos exercem seus efeitos antimicrobianos através da ligação com o ribossomo das bactérias, mais precisamente a subunidade 50S, e promovem a inibição da síntese proteica. O efeito pode ser bacteriostático ou bactericida, dependendo da concentração e da susceptibilidade dos microrganismos.4
No início da década de 1980, resultados positivos do uso de eritromicina em pacientes com uma doença descrita originalmente no Japão e denominada panbronquiolite difusa aguda despertaram o interesse de médicos e pesquisadores para o potencial imunomodulatório dos macrolídeos.5 A panbronquiolite difusa aguda é uma doença idiopática caracterizada por obstrução, impactação mucoide e dilatação de vias aéreas distais, com extenso infiltrado inflamatório de neutrófilos e linfócitos CD8+. Pode cursar com infecção por espécies de P. aeruginosa em estágios mais avançados e evoluir com bronquiecatsias extensas.6 O uso de eritromicina é recomendado para os pacientes com essa doença, representa um dos principais recursos terapêuticos e acredita‐se que seus mecanismos de ação incluam ações anti‐inflamatórias e na produção de muco.6,7
Em uma revisão extensa dos mecanismos de ação dos macrolídeos como imunomoduladores em doenças pulmonares, Kanoh e Rubin4 descrevem as evidências existentes sobre a ação dessas drogas em diversas esferas da fisiologia pulmonar e sistêmica, incluindo modulação da síntese de citocinas inflamatórias, expressão de moléculas de adesão, atividade e sobrevida de células inflamatórias e do epitélio respiratório, além de efeitos nas secreções das vias aéreas (tabela 1).4
Efeitos imunomodulatórios dos macrolídeos.4
| Alvo | Ação |
|---|---|
| Efeitos na secreção de vias aéreas | Interferência com transporte iônico no epitélioInibição da hipersecreção de mucoInterferência na expressão do gene da mucina |
| Efeitos anti‐inflamatórios | Interferência na produção de citocinas (redução de IL‐8, TNF‐alfa e IL‐6)Redução da expressão de moléculas de adesãoInterferência com a quimiotaxia e liberação de mediadores inflamatórios (incluindo derivados reativos do oxigênio) de neutrófilos e eosinófilos, interferência com a diferenciação e apoptose de células inflamatóriasEstabilização do epitélio respiratório através de modificação das tight‐junctionsInterferência com a proliferação de fibroblastos e de células endoteliais vasculares envolvidas na angiogênese |
| Efeitos na sinalização celular | Interferência com a via de sinalização do Cálcio intracelularInterferência no sistema das MAPKs (mitogen‐activated protein kinases) através de ação nas ERKs (extracellular‐signal‐regulated kinases) – modulando a expressão de fatores de transcrição (principalmente NF‐kB) |
| Efeitos nas bactérias | Interferência com a adesão bacterianaInibição de fatores de virulência (ex: exotoxina A, elastase etc.)Inibição de biofilmesInibição de quorum‐sensing |
Nos últimos anos, o uso de macrolídeos em uma série de doenças respiratórias como asma, bronquiolite viral aguda, fibrose cística, bronquiolite obliterante e bronquiectasias não relacionadas à fibrose cística tem crescido significativamente, mas ainda há grande controvérsia quanto ao emprego irrestrito dessas drogas nesses casos,4,5 quer seja por preocupações quanto à emergência de cepas bacterianas resistentes,8,9 quer seja também por preocupações com a segurança.10 O propósito deste artigo de revisão foi avaliar os dados existentes na literatura quanto ao uso de macrolídeos em doenças respiratórias pediátricas de relevância clínica.
MétodoForam feitas pesquisas na base de dados Pubmed, compreendendo os seguintes termos em inglês: “macrolide and asthma”; “macrolide and cystic fibrosis”; “macrolide and acute viral bronchiolitis”; “macrolide and bronchiolitis obliterans‘’; e “macrolide and non‐cf bronchiectasis”. As buscas foram feitas sem determinação de períodos específicos, para incluir as publicações mais relevantes sobre os temas escolhidos. Além do texto descritivo, foi incluída uma tabela com o resumo dos achados com recomendações para o emprego de macrolídeos nas patologias abordadas, de acordo com o nível de evidências científicas (Grading of Recommendations Assessment, Development and Evaluation ‐ sistema GRADE).11
Uso dos macrolídeos em doenças pulmonaresAsma refratária ao tratamento básicoA asma é uma doença das vias aéreas caracterizada por inflamação crônica, hiperresponsividade brônquica e limitação do fluxo aéreo. A doença se manifesta clinicamente com tosse recorrente, sibilância e/ou dispneia. Os mecanismos responsáveis pela manutenção da resposta inflamatória, que se caracteriza pelo aumento do número de linfócitos ativados, eosinófilos, neutrófilos e mastócitos de forma variável, são apenas parcialmente reconhecidos, mas algumas evidências sugerem que as infecções crônicas ou subagudas com bactérias atípicas, tais como Mycoplasma pneumoniae e Chlamidophila pneumoniae, podem ser um importante contribuinte para a patogênese e gravidade da asma em alguns pacientes.3,12
Além da ação antimicrobiana efetiva para os agentes acima descritos, os macrolídeos também apresentam atividade imunomoduladora antineutrofílica que os torna candidatos ao tratamento da asma. Diversos ensaios clínicos foram feitos para avaliar o efeito dos macrolídeos em diferentes aspectos da terapia da asma, tais como asma aguda,13 asma refratária ao tratamento14 ou como agentes poupadores de cortiosteroides.15
A maior parte desses estudos tem amostras pequenas suscetíveis a vieses aleatórios por falta de poder. Em revisão sistemática publicada em 2005, Richeldi et al. analisaram sete estudos (416 pacientes), observaram melhoria de alguns sintomas, porém sem impacto na função pulmonar (volume expiratório forçado no 1o segundo –VEF1) e não recomendam o uso rotineiro dessa terapêutica.16 Em uma metanálise mais recente que incluiu 12 ensaios clínicos randomizados e controlados, não se observou melhoria significativa na VEF1 após a administração de macrolídeos por três semanas ou mais.17 Por outro lado, a análise conjunta dos dados demonstrou melhoria significativa em escores de sintomas, qualidade de vida, pico de fluxo expiratório e hiper‐reatividade brônquica entre pacientes asmáticos tratados com macrolídeos. Nessa metanálise, os eventos adversos foram infrequentes, em sua maioria pouco relevantes e raramente levaram ao abandono do tratamento. Não houve efeitos colaterais cardiovasculares graves notificados entre os pacientes tratados com macrolídeos.17
Os macrolídeos parecem ter um papel mais relevante em doenças das vias aéreas com inflamação neutrofílica, como fibrose cística e bronquiectasias. Entre os principais determinantes da resposta ao tratamento com macrolídeos, tem‐se reconhecido o perfil inflamatório na via aérea dos pacientes. Entretanto, poucos estudos analisaram sua eficácia especificamente no fenótipo asma neutrofílica. Simpson et al.14 relataram uma diminuição significativa na interleucina 8 (IL‐8) e contagens de neutrófilos no escarro. Em um dos estudos controlados mais recentes,18 os resultados foram estratificados pelo perfil inflamatório e foi identificada uma redução significativa no número de exacerbações em pacientes com o fenótipo não eosinofílico. Nesse caso, o fenótipo foi definido pela ausência de eosinofilia sistêmica.18 É importante o reconhecimento desses subtipos associados a complexidade da asma, já que o tratamento da asma está avançando na direção de um tratamento dirigido aos diversos fenótipos, considerando a grande variabilidade e complexidade dessa patologia.
Além dos efeitos imunomoduladores, os efeitos benéficos da azitromicina na asma grave não eosinofílica poderiam também ser decorrentes de propriedades antimicrobianas. Infecção respiratória crônica com bactérias atípicas, tais como Mycoplasma pneumoniae ou Chlamydophila pneumoniae, pode desempenhar um papel na patogênese da asma não controlada.2
Em resumo, o tratamento prolongado com macrolídeos em asmáticos demonstra resultados controversos. Entretanto, metanálise recente que ampliou o poder estatístico das análises demonstrou benefícios em vários desfechos de asma, incluindo qualidade de vida e sintomas, embora não tenha havido melhoria no VEF1. Atualmente, há pouca evidência para justificar o uso rotineiro dos macrolídeos na asma. No entanto, alguns subgrupos de pacientes, como crianças com evidência de infecção bacteriana atípica, asma não eosinofílica (ou neutrofílica) podem se beneficiar dos efeitos dos macrolídeos. Dessa forma, não há recomendações para o uso sistemático de macrolídeos em pacientes com asma refratária, mas esses podem ser indicados como terapia adjuvante no tratamento de casos particulares de asma, particularmente em alguns fenótipos específicos (tabela 2).
Resumo das principais evidências científicas sobre o uso de macrolídeos em doenças pulmonares, com recomendações para seu emprego (baseadas no sistema GRADE).11
| Patologia | Tipos de estudo e principais achados | Recomendação |
|---|---|---|
| Asma refratária ao tratamento | Revisão sistemática Cochrane (7 estudos, 416 pacientes)–sem efeito no VEF1, mas com melhora em sintomas e pico de fluxo.16Meta‐análise (12 estudos, 831 pacientes)–sem efeito no VEF1, mas com melhora em sintomas e qualidade de vida.17 | Não se deve recomendar seu uso sistemático, mas alguns subgrupos podem se beneficiar (grad. 2B). |
| Bronquiolite viral aguda | Revisão sistemática Cochrane (2 estudos, 281 pacientes) – sem diferenças no tempo de internação, duração da oxigenoterapia e readmissões.26 | Não se deve recomendar seu uso sistemático (grad. 1A). |
| Fibrose cística | Meta‐análise (8 estudos, 654 pacientes) ‐ melhora significativa de VEF1 e CVF, principalmente em pacientes cronicamente infectados por P. aeruginosa.36Revisão sistemática Cochrane (10 estudos, 959 pacientes) ‐ melhora significativa de função pulmonar, redução de exacerbações pulmonares agudas e melhora do ganho ponderal.37 | Uso recomendado para pacientes com infecção crônica por P. aeruginosa (grad. 1A). |
| Bronquiolite obliterante pós‐transplante (BOPT) | Meta‐análise (10 estudos, 140 pacientes) – melhoria da função pulmonar (cerca de 8% no VEF1) e tendência a redução da mortalidade por BOPT.54 | Uso recomendado na BOPT (grad. 1A). |
| Bronquiolite obliterante pós‐infecciosa | Revisão de 42 casos–melhora clínica não especificada com combinação de corticosteroide e azitromicina.57 | Evidências insuficientes para recomendar seu uso (grad. 2C). |
| Bronquiectasias não relacionadas à fibrose cística | Meta‐análise 10 estudos (601 pacientes) ‐ redução nas exacerbações agudas, atenuação da queda do VEF1, redução de volume de escarro e melhora de escores clínicos, mas aumento do risco de diarreia e da resistência bacteriana.64 | Uso recomendado para pacientes com ao menos 3 exacerbações pulmonares ou 2 internações nos 12 meses prévios (grad. 2A). |
A bronquiolite viral é uma doença aguda, potencialmente grave, que geralmente afeta os lactentes jovens. Ela frequentemente ocorre no primeiro ano de vida e representa a causa mais comum de internação hospitalar em bebês no primeiro ano de vida.19 A doença é pouco responsiva ao tratamento, incluindo fármacos antivirais. Uma vez que os vírus são indutores potentes da produção e liberação de citocinas e quimiocinas pró‐inflamatórias, o potencial benefício de ações imunomoduladoras e anti‐inflamatórias dos macrolídeos também foi avaliado em infecções virais respiratórias, embora em estudos pequenos e com resultados contraditórios.
Em um estudo duplo‐cego, randomizado, controlado por placebo, Tahan et al.20 avaliaram a eficácia da claritromicina administrada diariamente por três semanas em crianças < 7 meses hospitalizadas por bronquiolite por VSR. Nove indivíduos foram excluídos da análise devido ao uso de corticosteroides, o que deixou os grupos com 12 indivíduos no grupo que recebeu claritromicina e nove no grupo placebo. O uso da claritromicina foi associado a uma redução estatisticamente significativa no tempo de internação, tempo de uso de oxigênio, necessidade de β2‐agonistas e readmissão ao hospital em seis 6 meses.20 Esse estudo recebeu duras críticas em cartas à revista, por conta de erros na análise estatística, metodologia questionável e pequeno número de pacientes incluídos.21,22
No entanto, a dúvida quanto ao efeito dos macrolídeos na bronquiolite viral aguda ficou ainda mais acirrada, o que sugeriu a necessidade de novas pesquisas na área. Três estudos subsequentes foram publicados, com casuísticas maiores (n=71/184/97), randomizadas e controladas por placebo, em lactentes com idade < 24 meses, internados por quadro clínico de bronquiolite viral. O macrolídeo avaliado nesses estudos foi a azitromicina e seu uso não foi superior ao placebo no que diz respeito ao tempo de internação hospitalar (desfecho primário), dias de sintomas ou necessidade de oxigênio suplementar.23–25 Dessa forma, o uso de macrolídeos não é recomendado para o tratamento de lactentes com bronquiolite viral aguda26 (tabela 2).
Recentemente, um estudo piloto em crianças hospitalizadas com bronquiolite por VSR revelou que o tratamento com azitromicina, durante duas semanas, quando adicionado aos cuidados de rotina da bronquiolite, resultou numa redução de um marcador de inflamação das vias aéreas (inflamação neutrofílica) e IL‐8 de lavado nasal. Além disso, os participantes tratados com azitromicina demoraram mais para desenvolver quadros de sibilância recorrente (terceiro episódio de sibilância após bronquiolite aguda) e tiveram significativamente menos dias com sintomas respiratórios durante o ano que se seguiu.27
A IL‐8 é tem potente efeito quimiotático de neutrófilos e ativa células do sistema imunológico como resposta a infecção por VSR. Aumento de IL‐8 nas vias aéreas superiores foi relatado como marcador de gravidade da bronquiolite aguda. A subsequente degranulação de neutrófilos pode resultar em danos de células epiteliais. Portanto, uma intervenção para reduzir vias aéreas IL‐8 níveis poderia atenuar os danos pelo efeito sobre os neutrófilos e, posteriormente, evitar as sequelas respiratórias de sibilância recorrente causada por VSR.28
Por outro lado, o tamanho relativamente pequeno da amostra estudada até hoje é uma limitação importante para fazer uma avaliação definitiva da utilidade dessa intervenção para a prevenção de sibilância recorrente. Portanto, embora a tendência geral em direção a melhores resultados clínicos seja encorajadora, não podemos concluir que o tratamento com azitromicina durante bronquiolite aguda reduz a ocorrência de sibilância recorrente. Esses efeitos benéficos potenciais precisam ser avaliados em ensaios clínicos maiores e mais definitivos, com uma maior duração do seguimento.
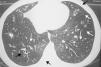
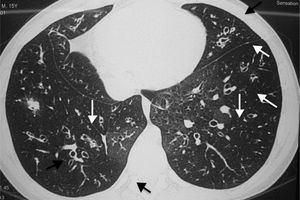
Fibrose císticaA fibrose cística (FC) é uma doença genética que cursa com bronquite crônica, impactação mucoide e bronquiectasias29 (fig. 1) e apresenta semelhanças com a panbronquiolite difusa aguda. Boa parte dos pacientes com FC desenvolve infecções crônicas por P. aeruginosa, com pioria do processo inflamatório e declínio progressivo da função pulmonar.30 Os possíveis mecanismos de ação dos macrolídeos na fibrose cística incluem ações na redução da virulência da P. aeruginosa, diminuição da aderência bacteriana ao epitélio respiratório, redução da motilidade bacteriana e interferência na produção de biofilme.31,32 Entre as ações imunomoduladoras dos macrolídeos no hospedeiro com FC, podemos citar a interferência com a produção de elastase pelos neutrófilos (principais efetores da resposta inflamatória na FC), inibição da produção de citocinas inflamatórias pelos macrófagos alveolares e a diminuição da hipersecreção de muco.31,32
O macrolídeo mais usado em pacientes com FC foi a azitromicina e o primeiro ensaio clínico encorajador foi publicado em 2002. Avaliou 41 pacientes com FC em um ensaio cruzado, duplo‐cego, randomizado e controlado por placebo por 15 meses.33 O desfecho primário foi a mudança no VEF1 e a dose do fármaco administrada em duas faixas de peso corporal (250mg/dia, se ≤ 40kg ou 500mg/dia, se > 40kg). Os autores observaram melhoria da função pulmonar significativa (5,4%, IC95%=0,8‐10,5%) no grupo que recebeu azitromicina em comparação com ao grupo placebo e nenhuma diferença significativa foi observada quanto à concentração de bactérias no escarro, tolerância ao exercício e qualidade de vida. O tratamento foi ainda bem tolerado, sem eventos adversos significativos.33
Posteriormente um novo estudo, multicêntrico, duplo‐cego, randomizado e controlado por placebo foi feito nos EUA com uma casuística de 185 pacientes cronicamente infectados por P. aeruginosa e com idade superior a seis anos.34 A dosagem de azitromicina foi igual à do estudo anterior, porém o uso foi de apenas três vezes na semana. O desfecho principal também foi o VEF1 e os autores mostraram uma diferença significativa entre os grupos tratado e placebo (6,2%, IC95%=2,6‐9,8%). Outros resultados encorajadores foram uma redução no risco de exacerbação pulmonar aguda de 35% e um ganho ponderal significativo entre os pacientes que receberam a azitromicina.34 Esse mesmo grupo avaliou o efeito da azitromicina em pacientes com FC não infectados por P. aeruginosa;35 dessa vez o uso da azitromicina por 24 semanas não resultou em melhoria significativa do VEF1 quando comparado ao uso de placebo, mas houve redução significativa na ocorrência de exacerbações pulmonares agudas no grupo tratado com azitromicina.35
Uma metanálise que recentemente avaliou o uso da macrolídeos em pacientes com FC incluiu seis ensaios randomizados e controlados por placebo (654 pacientes).36 Tratamento com azitromicina resultou em melhoria significativa de VEF1 e CVF, principalmente em pacientes cronicamente infectados por P. aeruginosa. A incidência de efeitos colaterais não foi significativamente diferente entre grupo placebo e tratado com azitromicina.36
Em uma revisão sistemática de uso de macrolídeos em FC, foram incluídos 10 estudos (959 pacientes).37 Quatro ensaios clínicos (549 pacientes) demonstraram melhoria significativa da função pulmonar comparando azitromicina ao placebo (diferença média em seis meses foi 3,97%, IC95%= 1,74‐6,19%). Pacientes em uso de azitromicina tiveram redução na ocorrência de exacerbações pulmonares agudas, precisaram de antibióticos orais com menos frequência e tiveram um maior ganho de peso e menor identificação de S. aureus nas culturas de secreção respiratória. Efeitos adversos foram incomuns, embora um aumento da resistência aos macrolídeos tenha sido observado. Os autores concluíram que a azitromicina tem um pequeno efeito benéfico no tratamento de pacientes com FC, no esquema de administração de três vezes/semana, por prazos de seis meses, portanto seu uso é recomendado para pacientes com infecção crônica por P. aeruginosa (tabela 2). Porém, considerando os poucos dados em longo‐prazo e a preocupação de desenvolvimento de resistência bacteriana aos macrolídeos, as atuais evidências não são fortes o suficiente para indicar a azitromicina para todos os pacientes com FC.37
Outros macrolídeos foram avaliados de forma menos sistemática em pacientes com FC (estudos com pequena casuística, publicados como resumos de Congressos), ou mostraram‐se inefetivos nesse grupo de pacientes. A claritromicina foi avaliada num estudo duplo‐cego cruzado em 63 pacientes com FC por 12 meses e não se observou efeito benéfico na função pulmonar (desfecho primário) ou na frequência de exacerbações pulmonares agudas, qualidade de vida e perfil de citocinas inflamatórias no escarro.38
Bronquiolite obliteranteBronquiolite obliterante é uma doença rara, que se manifesta como um quadro pulmonar obstrutivo crônico, pode acometer indivíduos sãos ou pacientes submetidos a transplantes de medula óssea (TMO) ou órgãos sólidos.39 No caso dos transplantados de pulmão, a probabilidade de desenvolver bronquiolite obliterante ao longo dos anos é tão alta que chega a 70% dos sobreviventes após 10 anos do transplante.40 O processo envolve obstrução de pequenas vias aéreas e foram descritos originalmente dois tipos de padrão histopatológico: um padrão de proliferação de tecido linfoide, constituindo pólipos intraluminais (conhecido inicialmente como BOOP – bronquiolite obliterante com pneumonia em organização) e um padrão de fibrose concêntrica das vias aéreas, conhecido como bronquiolite constritiva.41 Esse padrão constritivo foi o mais encontrado em biópsias de crianças com bronquiolite obliterante pós‐infecciosa do Estado de São Paulo, Brasil.42
O mecanismo fisiopatológico da bronquiolite obliterante não é totalmente conhecido, mas há evidências de que lesões graves do epitélio das vias aéreas distais desencadeiam um processo intenso de fibroproliferação descontrolada.39 Entre os insultos desencadeantes de bronquiolite obliterante podemos citar a inalação de gases tóxicos,43 infecções respiratórias virais graves, especialmente por adenovírus,44 doenças autoimunes45 e reações enxerto versus hospedeiro.46 Clinicamente, indivíduos com bronquiolite obliterante exibem dificuldade respiratória progressiva, tosse inicialmente seca (pode evoluir para supurativa) e padrões obstrutivos de graus variados à espirometria, habitualmente com significativo aprisionamento aéreo e ausência de resposta à terapêutica com broncodilatadores.39 Radiologicamente, observa‐se padrão de hiperinsuflação regional entremeada por áreas normais, caracterizando um padrão de mosaico à tomografia de tórax. Esse padrão é frequente em várias doenças obstrutivas e não é específico de bronquiolite obliterante, especialmente em lactentes. Em bronquiolite obliterante pós‐infecciosa, o achado tomográfico de maior sensibilidade para o diagnóstico é o encontro de bronquiectasias.47
O tratamento da bronquiolite obliterante nos pacientes submetidos a transplantes (TMO ou pulmão) envolve habitualmente ajustes em medicamentos imunossupressores, incluindo corticosteroides, ciclosporina e inibidores de calcineurina,39 mas existem evidências de que a azitromicina pode ser de grande auxílio para boa parte dos pacientes, provavelmente por seu efeito na inflamação neutrofílica de vias aéreas e IL‐8.48 Estudos iniciais em pacientes com bronquiolite obliterante pós‐TMO foram encorajadores, mostraram melhoria de função pulmonar e estabilização da doença,49 mas, em estudo duplo‐cego randomizado mais recente, Lam et al.50 não identificaram qualquer efeito em pacientes com bronquiolite obliterante pós‐TMO, ainda que apresentassem quadros relativamente avançados da doença.50 Por outro lado, a experiência em pacientes submetidos a transplante de pulmão tem sido bem mais encorajadora e alguns estudos demonstram melhoria da função pulmonar e parâmetros inflamatórios no lavado broncoalveolar,51,52 com impacto até na sobrevida desses pacientes.53 Em uma metanálise recente, compilando dados de 10 estudos e 140 pacientes, Kingah et al.54 descreveram efeitos positivos na função pulmonar (cerca de 8% no VEF1) do uso de macrolídeos em pacientes com bronquiolite obliterante pós‐transplante, além de tendência a redução da mortalidade por esse motivo.54 Desse modo, o uso de macrolídeos é recomendado para pacientes submetidos a transplante de medula óssea ou órgãos sólidos, que manifestam sintomas ou alterações funcionais sugestivas de bronquiolite obliterante (tabela 2).
Já nos casos de bronquiolite obliterante pós‐infecciosa, a abordagem envolve o uso de corticoterapia sistêmica e inalatória, geralmente associada ao uso de broncodilatadores ou anticolinérgicos.55,56 Vale ressaltar que não existem estudos controlados de intervenção com essas drogas ou mesmo com azitromicina, mas em estudo recente de revisão de 42 casos na China, Li et al. relatam sucesso no tratamento em 84% dos casos com o uso de uma combinação de corticosteroides com azitromicina.57 Não há evidências para recomendar o uso sistemático de macrolídeos em pacientes com bronquiolite obliterante pós‐infecciosa (tabela 2).
Bronquiectasias não relacionadas à fibrose císticaBronquiectasias são dilatações patológicas dos brônquios, geralmente associadas a espessamento da mucosa e comprometimento do clareamento das secreções, e resultam em acúmulo de secreção, tosse crônica supurativa e perda de função pulmonar.58 Consideradas um fenômeno praticamente universal em pacientes com fibrose cística, podem ser observadas em diversas outras situações clínicas, como imunodeficiências, discinesia ciliar e como sequela de infecções pulmonares graves.58 Estão geralmente associadas a um processo crônico de infecção e inflamação predominantemente neutrofílica e nesse contexto o uso de macrolídeos poderia ser indicado para atenuar os sintomas, reduzir a frequência de exacerbações e trazer alguma melhoria funcional ao longo do tempo.59 Embora as causas possam ser múltiplas e a prevalência varie significativamente em diferentes populações, há evidências de que grupos específicos, como os indígenas em países desenvolvidos e crianças de famílias de baixo nível socioeconômico, sejam mais suscetíveis a desenvolver bronquiectasias não relacionadas à FC.9,60,61
Existem alguns estudos randomizados recentes sobre o emprego de macrolídeos em pacientes adultos com bronquiectasias não relacionadas à FC, com o emprego de azitromicina e eritromicina. Todos demonstram redução da frequência de exacerbações, sem impacto na função pulmonar dos pacientes.62 Apenas um estudo randomizado que avaliou o uso de macrolídeos em crianças ou adolescentes com bronquiectasias não associadas à FC foi publicado, em uma população específica de origem indígena na Nova Zelândia e Austrália9 Foram avaliadas 44 crianças no grupo placebo e 45 no grupo estudo, que recebeu azitromicina 30mg/kg em uma administração semanal. Uma redução significativa da frequência das exacerbações agudas foi evidenciada no grupo que recebeu a droga, mas se observou um aumento expressivo do isolamento de cepas bacterianas resistentes à azitromicina em amostras de swab nasal do grupo estudo ao término do estudo.9 Em metanálise recente, a compilação dos dados de 10 estudos (601 pacientes) demonstrou que o uso de macrolídeos resultou em redução nas exacerbações agudas, atenuação da queda do VEF1, redução de volume de escarro e melhoria de escores clínicos, mas aumento do risco de diarreia e da resistência bacteriana.63,64 Apesar de a maior parte das evidências dessa abordagem terapêutica vir de estudos em pacientes adultos, os efeitos em crianças e adolescentes parecem ser semelhantes (tabela 2).63,64 Os critérios para indicação dessa terapêutica, entretanto, devem incluir falta de controle clínico com tratamento habitual, como pelo menos três exacerbações pulmonares agudas ou duas internações hospitalares nos últimos 12 meses.65 E o período de tratamento deve ser limitado (12 a 24 meses) para avaliar se há de fato resposta.65
ConclusõesEmbora o efeito in vitro e os estudos em populações específicas tenham demonstrado a ação anti‐inflamatória de macrolídeos em doenças respiratórias pediátricas, a magnitude do impacto em respostas clínicas é ainda discutível. São necessários mais estudos para definir populações com claro benefício. Talvez o grande apelo para o uso dos macrolídeos seja mesmo a falta de opções novas e de custo acessível para doenças de grande impacto, como asma, bronquiolite viral e fibrose cística.
Uma grande preocupação com o uso excessivo dos macrolídeos, de forma genérica, é com a resistência bacteriana que pode induzir. Uma série de estudos tem demonstrado que o seu uso excessivo induz à resistência, principalmente em cepas de pneumococo.66,67 Nesse sentido, novos estudos para determinar sua real importância no tratamento das patologias citadas neste artigo, bem como avaliações de dosagem e frequência de uso, são extremamente importantes para que a prática médica não resulte em mais problemas do que benefícios para a população.
Conflitos de interesseOs autores declaram não haver conflitos de interesse.
Como citar este artigo: da Silva Filho LV, Pinto LA, Stein RT. Use of macrolides in lung diseases: recent literature controversies. J Pediatr (Rio J). 2015;91:S52–60.