Urinary tract infection (UTI) is the most common bacterial infection in childhood. UTI may be the sentinel event for underlying renal abnormality. There are still many controversies regarding proper management of UTI. In this review article, the authors discuss recent recommendations for the diagnosis, treatment, prophylaxis, and imaging of UTI in childhood based on evidence, and when this is lacking, based on expert consensus.
SourcesData were obtained after a review of the literature and a search of Pubmed, Embase, Scopus, and Scielo.
Summary of the findingsIn the first year of life, UTIs are more common in boys (3.7%) than in girls (2%). Signs and symptoms of UTI are very nonspecific, especially in neonates and during childhood; in many cases, fever is the only symptom.
ConclusionsClinical history and physical examination may suggest UTI, but confirmation should be made by urine culture, which must be performed before any antimicrobial agent is given. During childhood, the proper collection of urine is essential to avoid false‐positive results. Prompt diagnosis and initiation of treatment is important to prevent long‐term renal scarring. Febrile infants with UTIs should undergo renal and bladder ultrasonography. Intravenous antibacterial agents are recommended for neonates and young infants. The authors also advise exclusion of obstructive uropathies as soon as possible and later vesicoureteral reflux, if indicated. Prophylaxis should be considered for cases of high susceptibility to UTI and high risk of renal damage.
A infecção do trato urinário (ITU) é a infecção bacteriana mais comum na infância. A ITU pode ser o evento sentinela para alteração renal subjacente. Ainda há muitas controvérsias com relação ao tratamento adequado da ITU. Neste artigo de revisão, discutimos as últimas recomendações para diagnóstico, tratamento, profilaxia e imagiologia da ITU na infância, com base em comprovação e, na sua ausência, no consenso de especialistas.
Fonte de dadosOs dados foram coletados após uma revisão da literatura e pesquisa no Pubmed, Embase, Scopus e Scielo.
Resumo dos dadosNo primeiro ano de vida, as ITUs são mais comuns em meninos (3,7%) do que em meninas (2%). Os sinais e sintomas da ITU são muito inespecíficos, principalmente em neonatos e durante a infância. A febre é o único sintoma em muitos casos.
ConclusõesO histórico clínico e exame físico podem sugerir ITU, porém a confirmação deve ser feita por urocultura. Antes da administração de qualquer agente antimicrobiano, deve ser feita coleta de urina. Durante a infância, a coleta de urina adequada é essencial para evitar resultados falso‐positivos. O diagnóstico e o início do tratamento imediatos são importantes na prevenção de cicatriz renal de longo prazo. Neonatos febris com ITUs devem ser submetidos a ultrassonografia renal e da bexiga, Agentes antibacterianos intravenosos são recomendados para neonatos e neonatos jovens. Recomendamos também a exclusão de uropatias obstrutivas o mais rapidamente possível e posterior refluxo vesico‐ureteral, caso indicado. A profilaxia deve ser considerada em casos de elevada susceptibilidade a ITU e risco elevado de danos renais.
A infecção do trato urinário (ITU) é a infecção bacteriana mais comum na infância1‐4 e até 30% dos neonatos e crianças sofrem de infecções recidivas durante os primeiros seis a 12 meses após a primeira manifestação da ITU.5,6 A ITU pode ser o evento sentinela para alteração renal subjacente, apesar de anatomia normal ser o mais comum.7 O diagnóstico e o início do tratamento imediatos são importantes na prevenção de cicatriz renal de longo prazo. Contudo, o aumento da resistência antibiótica pode atrasar o início da terapia adequada.
Em neonatos jovens, os sintomas da ITU diferem de várias formas daqueles em crianças mais velhas.8,9 A prevalência da ITU é maior em neonatos do que em crianças mais velhas, com predominância em homens.7,10,11 A maioria das infecções é causada pela bactéria Escherichia coli, apesar de, no primeiro ano de vida, as bactérias Klebsiella pneumoniae, Enterobacter spp, Enterococcus spp e Pseudomonas serem mais frequentes do que mais tarde na vida adulta e existe um grande risco de urossepse, em comparação com a idade adulta.7,8,10‐12
Em 30% das crianças com anomalias congênitas do rim e trato urinário (CAKUT), a ITU pode ser o primeiro signal.13 Caso os pediatras não consigam identificar os pacientes em risco, poderá ocorrer dano ao trato urinário superior. Até 85% dos neonatos e crianças com ITU febril podem apresentar alterações visíveis na verificação do ácido dimercaptosuccínico (DMSA) marcado com tecnécio‐99 e 10‐40% dessas crianças têm cicatriz renal permanente14–16 que poderá levar a baixo crescimento renal, pielonefrite recidiva, função glomerular prejudicada, hipertensão precoce e, eventualmente, doença renal em estágio terminal.14,15,17‐20
Portanto, a identificação de crianças em risco de dano ao parênquima renal e o acompanhamento por imagem após a ITU é uma tarefa muito difícil. Adicionalmente, o uso de antibioticoprofilaxia também continua uma questão controversa. Neste artigo de revisão, discutimos as últimas recomendações para diagnóstico, tratamento, profilaxia e imagiologia da ITU na infância, com base em comprovação e, na sua ausência, no consenso de especialistas.
Infecção do trato urinário na pediatria: considerações geraisA incidência das ITUs depende da idade e do sexo. No primeiro ano de vida, as ITUS são mais comuns em meninos (3,7%) do que em meninas (2%). Isso fica ainda mais marcante em neonatos febris nos primeiros dois meses de vida, com incidência de 5% nas meninas e 20,3% em meninos não circuncisados, conforme demonstrado em um estudo prospectivo de>1.000 pacientes com o uso de amostras de urina coletadas por cateterismo.10 Posteriormente, a incidência muda e cerca de 3% das meninas na fase pré‐púbere e 1% dos meninos na fase pré‐púbere são diagnosticados com ITU.10,11,13
O primeiro passo para o diagnóstico da ITU é o histórico de saúde. De fato, o histórico do paciente normalmente possibilita a identificação do local, episódio, sintomas e fatores complicadores.7,9,11,12 Isso inclui perguntas sobre a infecção primária ou recorrente, ITUs febris ou não febris; histórico de malformações do trato urinário (por exemplo, rastreamento por ultrassom pré ou pós‐natal), cirurgias anteriores, consumo de bebidas e hábitos de micção; histórico familiar; se apresenta constipação ou presença de sintomas no trato urinário inferior; e histórico sexual em adolescentes.
Os sinais e sintomas da ITU são muito inespecíficos, principalmente em neonatos e durante a infância. A febre pode ser o único sintoma da ITU, principalmente em crianças jovens.1,21‐23 Recém‐nascidos com pielonefrite ou urossepse podem apresentar sinais e sintomas não específicos, algumas vezes sem febre.24,25 Choque séptico não é comum, até mesmo com febre alta,26 a menos que na presença de obstrução ou o paciente esteja de outra forma doente. Em crianças mais velhas, os sintomas do trato urinário inferior incluem disúria, frequência, urgência, urina fétida, incontinência, hematúria e dor suprapúbica e, para o trato urinário superior, febre e dor no flanco. Exame físico pediátrico completo é sempre necessário para excluir qualquer outra fonte de febre. Por outro lado, caso a febre não tenha causa aparente, ITU sempre deve descartada.3,4,11 O exame físico deve buscar sinais de constipação, rim palpável e doloroso, bexiga palpável (estigmas de espinha bífida ou agenesia sacral na coluna vertebral e pés), doenças genitais (fimose, aderência labial, estenose do meato uretral, confluência urogenital anormal, malformações da cloaca, vulvite e epididimoorquites) e verificação da temperatura.
A ITU pode ser classificada de acordo com o local de alteração predominante em cistite e pielonefrite. A cistite é uma inflamação da mucosa da bexiga urinária com sintomas de infecção do trato urinário inferior.7,8,12 Contudo, em recém‐nascidos e neonatos, esses sintomas raramente são diagnosticados de forma precisa.7 Na pielonefrite, as bactérias subiram para os rins por meio do trato urinário superior e causaram uma inflamação que pode levar a dano renal ou deterioração de cicatrizes preexistentes. Em crianças com refluxo vesico‐ureteral (RVU) mais intenso, há uma forte correlação entre a recorrência de ITU febril e cicatriz renal.27 Além do risco de desenvolver dano renal, todas as causas sintomáticas de ITU causam desconforto e angústia e, por si só, são suficientes para justificar o esforço para reduzir as recidivas.28 Também deve ser mencionado que a introdução de rastreio pré‐natal para malformações com ultrassonografia possibilitou a detecção de anormalidades no trato urinário antes da ocorrência de quaisquer infecções.29‐31 Foi constatado, em 90% das meninas e 80% dos meninos no primeiro episódio de ITU, que Escherichia coli é o patógeno predominante na ITU na infância.2,3,8,12,32 Um importante fator para a predominância da Eschericha coli é a capacidade de esse patógeno atacar o endotélio do trato urinário. A área prepucial é colonizada por bactérias gram‐negativas não Eschericha coli em meninos não circuncisados, por isso o diferente espectro de bactérias na ITU em homens. Durante as infecções recidivas, a proporção de bactérias que não Eschericha coli, como, por exemplo, Klebsiella, enterococci, Enterobacteriaceae e Proteus, é maior. Caso a cultura de urina apresente bactérias incomuns, as investigações de acompanhamento normalmente mostrarão CAKUT.8,31,32 Espécies atípicas também são mais comumente vistas em infecções secundárias a procedimentos invasivos ou cateterização. ITU após tratamento com antibióticos para outras infecções também é causada com mais frequência por espécies de bactéria não Eschericha coli, pois o tratamento repetido com antibiótico tem o potencial de selecionar patógenos atípicos.8,31‐33
Infecção do trato urinário na infância: aspectos específicosComo já mencionado, o quadro clínico da ITU é heterogêneo, varia de acordo com a faixa etária e a localização da infecção.34 Outros fatores também podem influenciar as manifestações clínicas da ITU, como situação nutricional, presença de anormalidades do trato urinário, número de infecções anteriores e intervalo de tempo do último episódio. O quadro clínico pode variar de febre isolada ou alterações nos hábitos de micção a pielonefrite aguda, que pode levar a urossepse, principalmente em neonatos.35
Em recém‐nascidos, a ITU pode se manifestar como sepse, predominantemente com sinais e sintomas não específicos, incluindo ganho de peso insuficiente, anorexia, vômitos, baixa sucção, irritabilidade, letargia, convulsões e hipotermia. Ela também poderá apresentar sintomas menos agudos, como recusa alimentar, vômitos ocasionais, palidez e icterícia.36 A Academia Americana de Pediatria recomenda que os neonatos com níveis elevados de bilirrubina direta sejam examinados para ITUs. Contudo, aqueles com níveis elevados de bilirrubina não conjugada não devem ser excluídos, principalmente caso estejam presentes outros aspectos clínicos relacionados.37 Como na maioria das infecções, nesse faixa etária há alta probabilidade de bacteremia, sugestiva de propagação bacteriana hematogênica. Há elevada taxa de mortalidade (cerca de 10%) e muitos desses óbitos devem‐se à disseminação da infecção para outros locais, que leva à meningite, por exemplo.38
Em neonatos, a febre é o principal sintoma, normalmente o único sintoma da infecção. Raramente há sinais ou sintomas relacionados ao trato urinário, como frequência urinária, disúria, urina com mau cheiro e dor nas costas. Contudo, alta temperatura está associada a manifestações não específicas, como perda de apetite, vômitos, dor abdominal, desidratação e baixo ganho de peso, comumente encontradas em neonatos com ITU.34‐36 O exame físico deve ser completo, abranger aspectos nutricionais, crescimento e desenvolvimento psicomotor. A palpação cuidadosa dos flancos abdominais poderá mostrar aumento do volume renal (hidronefrose grave ou rins císticos, por exemplo). A persistência de bexiga palpável após micção sugere processo obstrutivo ou menor disfunção do trato urinário. Em neonatos, a percussão lombar raramente poderá mostrar forte reação de dor (Giordano positivo).34‐36 Principalmente nessa faixa etária, a observação do fluxo de urina, durante o exame físico, é útil. Um fluxo fraco ou de gotejamento levanta a possibilidade de obstrução baixa do trato urinário, como válvula de uretra posterior em meninos.39
Um exame completo da genitália externa é obrigatório em neonatos e crianças pequenas. É essencial avaliar a conformação anatômica, especificamente a aparência e localização do meato uretral e o estreitamento do prepúcio que impede a exposição do meato uretral em meninos. É importante descartar a presença de vulvovaginite ou balanopostite que pode levar a um diagnóstico laboratorial falso positivo de ITU. Perda de urina constante e/ou incontrolável, principalmente quando observada durante o exame físico, sugere ureter ectópico. Um exame cuidado da coluna vertebral também é indispensável, em busca de anormalidades na curvatura/simetria da coluna vertebral e evidência de espinha bífida oculta ou sinus pilonidal escondido por dobras ou ondulações.11
O diagnóstico da ITU em neonatos tem como base achados clínicos e laboratoriais, incluindo histórico clínico detalhado e exame físico. Na anamnese, além dos sintomas específicos de ITU, é importante perguntar sobre os hábitos intestinais (constipação e escapes fecais), as características do fluxo de urina e os sintomas gerais associados (febre, vômitos, diarreia, baixo ganho de peso). O histórico da doença na gravidez também deve ser investigado, incluindo achados ultrassonográficos no pré‐natal, como hidronefrose fetal e outras pistas de CAKUT, distúrbios do tubo neural e volume de líquido amniótico. O histórico familiar deve incluir perguntas sobre CAKUT em parentes, como RVU, obstruções do trato urinário e doenças renais cistíticas.
Infecção do trato urinário na infância: abordagem práticaDiagnósticoO diagnóstico e o tratamento da ITU é um das áreas mais controversas – se não a mais controversa – da pediatria. Um fator que contribui para a situação atual é a dificuldade inesperada no diagnóstico da ITU em crianças pequenas. O subdiagnóstico ou superdiagnóstico substancial pode resultar das dificuldades práticas em no mínimo três áreas, incluindo problemas com coleta de amostras de urina, problemas na interpretação correta dos números de bactérias e diagnósticos errados entre bacteriúria assintomática infantil e real ITU febril sintomática.40
O histórico clínico e o exame físico podem sugerir o diagnóstico de ITU, porém a confirmação deve ser feita por cultura de urina, que mostrará a proliferação dos microrganismos no trato urinário.41 Portanto, antes da administração de qualquer agente antimicrobiano, deve ser feita coleta de urina.11 Durante a infância, coleta de urina adequada é essencial para evitar resultados falso‐positivos e deve ser feita após limpeza da área genital com sabão e água, sem antissépticos.40 Em recém‐nascidos, neonatos e crianças que ainda não foram desfraldadas, existem quatro principais métodos para coletar urina com variação nas taxas de contaminação e invasividade.11 Um saco plástico posicionado na genitália limpa é a técnica mais comumente usada na prática diária.42 Apesar de a amostra de urina coletada em um saco com cultura negativa ser confiável, essa técnica tem elevada taxa de culturas falso‐positivas devido à contaminação pela flora periuretral.43 McGillivray et al.44 compararam a validade da urinálise em sacos assépticos em comparação com amostras de urina coletadas por cateter com o uso da cultura por cateter como o padrão‐ouro em um estudo transversal com 303 crianças não desfraldadas com menos de três anos em risco de ITU, na emergência de um hospital da criança. A vareta de medição do saco mostrou‐se mais sensível à vareta de medição do cateter em toda a amostra do estudo: 0,85 em comparação com 0,71, respectivamente. Por outro lado, a especificidade foi sistematicamente menor para as amostras coletadas por saco do que as amostras coletadas por cateter: 0,62 em comparação a 0,97, respectivamente.
Para coleta de urina asséptica, o neonato deve ser posicionado no colo de um dos pais ou da enfermeira que segura embaixo da genitália do neonato. Há uma boa correlação entre os resultados de cultura de urina obtida por esse método e por aspiração suprapúbica.45 Contudo, um estudo com 120 neonatos e crianças mostrou uma taxa de contaminação de 25% com amostras de urina asséptica em comparação com amostras coletadas por aspiração suprapúbica.46
A aspiração suprapúbica (SPA) é o método mais sensível de obtenção de amostra de urina não contaminada. Quando a urina é coletada por aspiração suprapúbica, um método que evita a uretra, qualquer contagem de colônias é considerada para representar bacteriúria significativa. Todos os outros métodos de coleta de urina (coleta asséptica desprezando o primeiro jato, cateterismo e coletas por sacos) exigem passagem da urina pela uretra. A SPA foi considerada o método padrão para obtenção de urina não contaminada pela flora perineal. Foram relatadas taxas de sucesso variáveis para obtenção de urina (23%‐90%).37 Ao usar orientação por ultrassonografia, as taxas de sucesso aumentam.47 A técnica apresenta riscos limitados, porém é necessário conhecimento técnico e experiência e muitos pais e médicos consideram o procedimento inaceitavelmente invasivo. Contudo, pode não haver opção aceitável para a SPA para meninos com fimose grave, meninas com aderências labiais muito fechadas, presença de infecção genital externa ou presença de anormalidades genitais complexas.
Cateterismo vesical pode ser uma opção para a SPA, apesar de as taxas de contaminação serem maiores. A urina obtida por meio de cateterismo para cultura tem sensibilidade de 95% e especificidade de 99%, em comparação com a obtida por meio de SPA.48
Para escolher um método específico, é importante considerar o quadro clínico do paciente, a experiência da equipe médica e os recursos das instalações pediátricas ou do centro de urgência.
O diagnóstico definitivo de ITU em neonatos é um desafio contínuo para os médicos e é obrigatória uma interpretação criteriosa dos resultados dos testes. No exame de urina, as varetas de medição testadas para nitrito, leucócitos esterase e sangue são muito úteis.49 Um teste com varetas de medicação positivo para leucócitos esterase e nitrito é altamente sensíveis para diagnosticar ITU. Um teste negativo para leucócitos esterase e nitrito é altamente específico para descartar ITU.49 Na cultura de urina, a clássica definição de>105UFC/mL no primeiro jato de urina ainda é usada para definir ITU significativa. Diferentes níveis de corte estão bem estabelecidos para ser usados para culturas em sacos, SPAs e culturas de amostras por cateter (ver tabela 1, adaptada de Stein et al.).11 As últimas orientações sobre ITU da Academia Americana de Pediatria (AAP) sugerem que o diagnóstico deve ter como base a presença de piúria e pelo menos 50.000UFC/mL em uma mostra coletada por SPA. Culturas misturadas indicam contaminação.37
Critérios para diagnosticar infecção do trato urinário (ITU) em crianças
| Método de coleta de urina | Diagnóstico de ITU |
|---|---|
| Aspiração suprapúbica | Qualquer número de UFC por mililitro (no mínimo 10 colônias idênticas) |
| Cateterismo vesical | 1000–50 000UFC/mL |
| Saco plástico | > 104UFC/mL com sintomas> 105UFC/mL sem sintomas |
UFC, unidades formadoras de colônias.
Adaptado de: Stein et al., European Urology 2015.11
Em neonatos, as contagens de proteína C reativa e de glóbulos devem ser obtidas por meio de monitoramento de pacientes doentes com ITU febril. Além disso, em uma criança gravemente doente, a função renal deve ser avaliada e as hemoculturas devem ser coletadas. Para esses neonatos com ITU febril, uma ultrassonografia do trato urinário pode ser muito útil durante a fase aguda, por exemplo, para identificar imediatamente uma uropatia obstrutiva. Exame de ultrassom precoce também é indicado em crianças com suspeita de urossepse, massas abdominais palpáveis, hematúria e aqueles pacientes sem resposta ao tratamento adequado.11,37
TratamentoEm crianças febris com sinais de ITU (sinais clínicos, vareta de medição positiva e/ou microscopia positiva), o tratamento com antibiótico deve ser iniciado o mais rapidamente possível para erradicar a infecção, impedir bacteremia, melhorar o quadro clínico, diminuir a probabilidade de envolvimento renal durante a fase aguda da infecção e reduzir o risco de cicatriz renal. Conforme anteriormente indicado, antes de iniciar qualquer terapia antibiótica, deve‐se coletar uma amostra da urina para urinálise e cultura de urina.50
O tratamento adequado inclui alívio dos sintomas, erradicação do agente infeccioso e reconhecimento de pacientes com alto risco de desenvolver lesões no parênquima renal. Para alívio dos sintomas, medicamentos analgésicos e antipiréticos são usados em doses normais. Em neonatos e crianças pequenas, devemos ficar atentos à detecção precoce de sinais ou sintomas de urossepse, choque séptico ou estado hipovolêmico. Para pacientes com baixa ingestão oral ou com desidratação, reidratação deve ser feita imediatamente, caso necessário, por via parenteral.11,43
A terapia empírica para neonatos e crianças pequenas com ITU e sepse é semelhante devido à etiologia comum. Portanto, como resultado da alta incidência de urossepse e pielonefrite severa em recém‐nascidos e neonatos<3 meses, recomenda‐se sempre a terapia com antibióticos por via parenteral. Do contrário, ao escolher entre terapia oral e parenteral, alguns fatores devem ser considerados: idade do paciente, gravidade da doença, recurso de ingestão oral, vômitos, não adesão à medicação oral e possível ITU febril complicada (por exemplo, dilatação grave do trato urinário).7,11,37,51 Um estudo multicêntrico randomizado controlado por Montini et al.52 mostrou que a terapia oral foi tão efetiva quanto a terapia intravenosa seguida de terapia oral no tratamento do primeiro episódio de ITU.
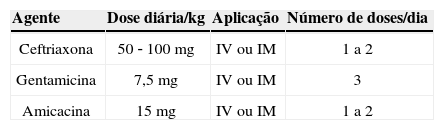
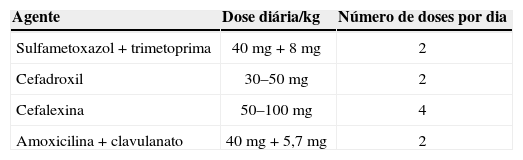
Tradicionalmente, os antibióticos intravenosos são iniciados assim que coletadas as culturas adequadas. Um tratamento combinado com ampicilina e aminoglicosídeo ou uma terceira geração de cefalosporina normalmente atinge excelentes resultados terapêuticos.53 A escolha do agente também tem como base os padrões de sensibilidade antimicrobiana do local e pode ser ajustada posteriormente, de acordo com o teste de sensibilidade do patógeno isolado. As tabelas 2 e 3 mostram, respectivamente, um esquema de agentes parenterais e orais usados com mais frequência no tratamento de ITU em neonatos. A maioria das infecções é causada pela bactéria Escherichia coli, apesar de, no primeiro ano de vida, as bactérias Klebsiella pneumoniae, Enterobacter spp, Enterococcus spp e Pseudomonas serem mais frequentes do que mais tarde na vida adulta. Em neonatos com anomalias do trato urinário, também há uma maior prevalência de bactérias “atípicas”.36
A melhoria do quadro clínico geral e a redução da febre em 48 a 72 horas são indícios de boa resposta ao tratamento com antibióticos. Por outro lado, em pacientes com febre prolongada e falha na recuperação, uropatógenos resistentes ao tratamento ou presença de uropatia congênita ou obstrução urinária aguda devem ser considerados e um exame de ultrassonografia é altamente recomendado. Derivação urinária temporária pode ser necessária em neonatos com uropatia obstrutiva ou com trato urinário gravemente dilatado, em caso de ausência de resposta à terapia antibiótica e/ou pioria do quadro clínico.11
Poucos estudos avaliaram a duração do tratamento e a transição da terapia parenteral para oral em neonatos. Em neonatos prematuros, a biodisponibilidade da maioria dos antibióticos não é conhecida; portanto, a terapia intravenosa normalmente é preferencial. Recomenda‐se a documentação de hemoculturas e culturas de líquido cefalorraquidiano em neonatos prematuros e jovens.7 Em neonatos mais velhos, Benador et al.54 constataram que o risco de cicatriz renal não foi diferente entre neonatos que receberam terapia parenteral por três dias acompanhada de terapia oral por sete dias em comparação com terapia oral por 10 dias. Assim, em neonatos mais velhos e mais desenvolvidos, pode ser usada terapia parenteral por três a quatro dias acompanhada de transição para medição oral para completar um curso de tratamento de sete a 14 dias. Caso sejam escolhidos tratamento ambulatorial e terapia oral, monitoramento e supervisão médica estritos são essenciais na fase inicial da terapia e, caso necessário, ajuste do tratamento.
Prevenção de recidiva da ITU: profilaxiaAproximadamente 20% das crianças que tiveram ITU sofrem de recidiva sintomática.55 A prevenção de recidiva da ITU evitaria episódios posteriores da doença, desconforto e estresse familiar.26 Há muitos estudos sobre a profilaxia com resultados contraditórios e conclusões divergentes, porém apenas poucos deles são adequadamente randomizados e controlados. Falta comprovação da eficácia da terapia profilática para evitar recidivas após o primeiro episódio de ITU com relação à população infantil.56,57
Um acompanhamento de longo prazo de 71 neonatos com ITU mostrou taxa de recidiva de 28%. A maioria dos episódios de recidiva (65%) ocorre nos primeiros seis meses após a ITU inicial e 75% ocorrem em pacientes sem anormalidades renais.25 Um estudo recente comparou neonatos com RVU e ITU recidiva (idade média de 3,2 meses) e sem ITU recidiva (idade média de 4,8 meses). Os autores mostraram que, durante o primeiro ano de vida, quanto antes o surgimento da primeira ITU, mais alta seria a chance de recidiva. Graus mais elevados de refluxo, RVU bilateral e primeira infecção não causada por E. coli aumentam significativamente o risco de UTIs recidivas.58
Apesar de alguns estudos prospectivos randomizados terem questionado a eficácia da profilaxia antibacteriana, estudos recentes bem projetados mostraram que algum subgrupo de pacientes é claramente beneficiado pela profilaxia.27 Por exemplo, o estudo sueco sobre refluxo demonstrou claramente que a quimioprofilaxia é eficaz na prevenção de novas cicatrizes renais em meninas com refluxo moderado/severo.59,60 Craig et al. mostraram, em um grande estudo controlado por placebo feito na Austrália, que sulfametoxazol+trimetoprima de baixa dose em longo prazo foi associado à redução no número de episódios de ITU em crianças com predisposição.55 Durante o estudo, 36 dos 288 pacientes (13%) no grupo que recebeu sulfametoxazol+trimetoprima (grupo de antibiótico) e 55 dos 288 pacientes (19%) no grupo placebo (razão de risco no grupo de antibiótico, 0,61; intervalo de confiança de 95%, 0,40 a 0,93) desenvolveram ITU. De fato, o efeito do tratamento foi aparentemente consistente em todos os subgrupos, inclusive para crianças mais novas. O estudo recentemente publicado sobre Intervenção Randomizada em Crianças com Refluxo Vesico‐Ureteral (RIVUR) com 607 crianças (280 com refluxo tipo grau 1 ou 2 e 322 com refluxo tipo 3 ou 4) mostrou que a profilaxia antimicrobiana com trimetoprima/sulfametoxazol reduziu o risco de recidiva em 50%.61
A comprovação de boa qualidade da profilaxia em crianças muito novas é limitada devido ao fato de não haver ensaios clínicos controlados e randomizados específicos para essa faixa etária. Contudo, há um benefício claro da profilaxia para alguns subgrupos e a administração de antibacterianos de baixa dose e longo prazo deve ser considerada nesses casos de alta susceptibilidade à ITU e risco elevado de dano renal adquirido. Nesse contexto, a profilaxia deve ser considerada nos seguintes quadros clínicos: (1) presença de achados ultrassonográficos no pré‐natal sugestivos de uropatias; (2) até a investigação ultrassonográfica do trato urinário ser concluída; (3) na presença de trato urinário gravemente dilatado; (4) na presença de uropatia obstrutiva até a correção cirúrgica; e (4) na presença de RVU de graus 3 e 4. O objetivo da profilaxia nessas situações é prevenir ITU recidiva e/ou dano renal.
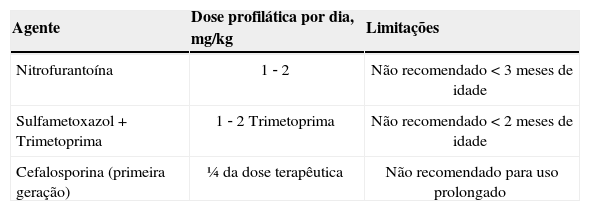
A profilaxia contínua com antibióticos de baixa dosagem administrados por um período variável foi o pilar dessa abordagem.27 As escolhas usuais da profilaxia incluem trimetoprima‐sulfametoxazol e nitrofurantoína (tabela 4). O uso de cefalosporinas na quimioprofilaxia deve ser considerado durante os dois primeiros meses de idade devido aos possíveis efeitos colaterais da trimetoprima‐sulfametoxazol e da nitrofurantoína em neonatos e crianças pequenas com menos de três meses. Apesar da controvérsia atual com relação à eficácia da profilaxia, essa abordagem é aconselhável para alguns subgrupos de pacientes. Nesses casos, a profilaxia pode proteger de ITU recidiva e de possíveis sequelas de longo prazo.
Opções de profilaxia antibacteriana em recidivas de infecção do trato urinário
| Agente | Dose profilática por dia, mg/kg | Limitações |
|---|---|---|
| Nitrofurantoína | 1 ‐ 2 | Não recomendado<3 meses de idade |
| Sulfametoxazol+Trimetoprima | 1 ‐ 2 Trimetoprima | Não recomendado<2 meses de idade |
| Cefalosporina (primeira geração) | ¼ da dose terapêutica | Não recomendado para uso prolongado |
O amplo uso de ultrassonografia pré‐natal claramente reduziu a prevalência da ausência de suspeita anterior de CAKUT em neonatos.37,62 Contudo, o impacto dos exames pré‐natais sobre a prevalência das anormalidades renais em neonatos com ITUs ainda não foi muito bem estudado. É importante destacar que a qualidade das ultrassonografias pré‐natal é extremamente heterogênea e um relato de ultrassonografia fetal “normal” não pode descartar a possibilidade de anormalidades estruturais.37,62
Duas orientações recentes sobre infecções do trato urinário em crianças pela Academia Americana de Pediatria (AAP) e pela Associação Europeia de Urologia (EAU) afirmaram consensualmente que neonatos febris com UTIs devem ser submetidos a ultrassonografia renal e da bexiga (RBUS).27 O objetivo da RBUS é detectar anormalidades anatômicas que exigem melhor avaliação, como exames por imagem adicionais ou um procedimento urológico. A RBUS também fornece uma avaliação do parênquima renal e uma avaliação do tamanho dos rins.63 Essas características ajudam a estabelecer uma abordagem personalizada para monitorar esses pacientes. Contudo, certa precaução deve ser tomada na interpretação dos achados ultrassonográficos. O método tem limitações intrínsecas e dependem muito do radiologista. Por exemplo, a RBUS tem baixa sensibilidade na detecção de RVU e não pode excluir a presença de níveis mais ainda elevados dessa uropatia, apesar de conseguir mostrar sinais indiretos de sua presença.64‐66 Por outro lado, o ultrassom renal é um teste de rastreio muito útil para uropatias obstrutivas e outras anormalidades estruturais, é relativamente barato, não invasivo e normalmente está prontamente disponível. Conforme mencionado, o momento da RBUS depende do quadro clínico e do curso do tratamento. A RBUS é recomendada logo do início da suspeita de ITU febril complicada (por exemplo, como abcessos renais, pionefrose e anormalidades estruturais) ou em pacientes sem melhoria do quadro clínico. Deve‐se destacar, contudo, que uma infecção aguda do parênquima renal pode causar alterações transitórias, como dilatação do trato urinário e alterações na ecogenicidade do parênquima renal.37
A AAP recomenda que não se deve fazer cistouretrografia miccional (VCUG) rotineiramente após a primeira ITU febril. A VCUG é indicada caso a RBUS revele hidronefrose, cicatriz ou outros achados sugestivos de RVU de grau elevado ou uropatia obstrutiva.37 Por outro lado, a orientação da EAU recomenda que, para neonatos abaixo de um ano, RVU deve ser excluído por meio do exame VCUG e/ou verificação do DMSA. Além disso, essa orientação sugere uma abordagem semelhante para meninas acima de um ano, porém não para meninos acima dessa idade. Para meninos de mais de um ano, essa orientação recomenda apenas RBUS. VCUG deve ser feita após a ITU ter sido tratada.11 De fato, duas possíveis estratégias de exame por imagem foram recomendadas para diagnosticar VUR: o método ascendente (VCUG e, se positiva, verificação do DMSA) ou o método descendente (verificação do DMSA e, se positivo, VCUG).67,68
Portanto, atualmente não há um consenso com relação à melhor abordagem de verificação por imagem após um primeiro episódio de ITU febril. Nesse contexto, Williams et al. sugeriram uma abordagem mais simples e direta: (1) ultrassonografia do trato renal em todas as crianças e (2) cistografia miccional e/ou DMSA para crianças com ultrassonografia do trato renal anormal.50
Observações finaisO tratamento adequado da ITU é uma das áreas mais controversas na pediatria. Atualmente, a classificação de uma ITU é feita de acordo com o local, episódio, sintomas e fatores de complicação. Para o tratamento agudo, o local e a gravidade são os fatores mais importantes. O tratamento de pacientes com ITUs febris deve ser iniciado após exame e cultura de urina para confirmar o diagnóstico. A SPA e o cateterismo apresentam a menor taxa de contaminação para coleta de urina, apesar de o método de saco plástico ainda ser mais comumente usado na prática diária. A ITU pode ser excluída caso a vareta de medicação seja negativa para leucócitos esterase e nitrito ou a análise microscópica seja negativa para piúria e bacteriúria. Em neonatos e crianças pequenas, antibióticos intravenosos normalmente são recomendados para o tratamento de ITU febril. A melhoria do quadro clínico geral e a redução da febre são indícios de boa resposta ao tratamento com antibióticos. A profilaxia mostra ser benéfica quando os achados ultrassonográficos no pré‐natal são sugestivos de uropatias, até que a investigação por imagem tenha sido concluída, na presença de trato urinário gravemente dilatado, uropatia obstrutiva até correção cirúrgica e refluxo vesico‐ureteral de graus 3 e 4. Nessas situações, a profilaxia é prevenir ITU recidiva e/ou dano renal. Ainda não há um consenso com relação à melhor abordagem de verificação por imagem após um primeiro episódio de ITU febril. É necessária ultrassonografia precoce dos rins e bexiga em pacientes jovens com ITU febril para excluir uropatia subjacente. Estudos prospectivos longitudinais ainda são necessários para estabelecer protocolos personalizados para a abordagem da ITU na infância.
FinanciamentoEste estudo foi parcialmente financiado pelo Conselho Nacional de Desenvolvimento Científico e Tecnológico (CNPq) e pela Fundação de Amparo à Pesquisa do Estado de Minas Gerais (Fapemig). O Dr. AC Simões e Silva e o Dr EA Oliveira têm bolsa de pesquisa do CNPq.
Conflitos de interesseOs autores declaram não haver conflitos de interesse.
Como citar este artigo: Simões e Silva AC, Oliveira EA. Update on the approach of urinary tract infection in childhood. J Pediatr (Rio J). 2015;91:S2–10.