To determine if the efficacy of passive hypothermia and adverse events during transport are related to the severity of neonatal hypoxic‐ischemic encephalopathy.
MethodsThis was a retrospective study of 67 infants with hypoxic‐ischemic encephalopathy, born between April 2009 and December 2013, who were transferred for therapeutic hypothermia and cooled during transport.
ResultsFifty‐six newborns (84%) were transferred without external sources of heat and 11 (16%) needed an external heat source. The mean temperature at departure was 34.4±1.4°C and mean transfer time was 3.3±2.0h. Mean age at arrival was 5.6±2.5h. Temperature at arrival was between 33 and 35°C in 41 (61%) infants, between 35°C and 36.5°C in 15 (22%) and <33°C in 11 (16%). Infants with severe hypoxic‐ischemic encephalopathy had greater risk of having an admission temperature<33°C (OR: 4.5; 95% CI: 1.1–19.3). The severity of hypoxic‐ischemic encephalopathy and the umbilical artery pH were independent risk factors for a low temperature on admission (p<0.05). Adverse events during transfer, mainly hypotension and bleeding from the endotracheal tube, occurred in 14 infants (21%), with no differences between infants with moderate or severe hypoxic‐ischemic encephalopathy.
ConclusionThe risk of overcooling during transport is greater in newborns with severe hypoxic‐ischemic encephalopathy and those with more severe acidosis at birth. The most common adverse events during transport are related to physiological deterioration and bleeding from the endotracheal tube. This observation provides useful information to identify those asphyxiated infants who require closer clinical surveillance during transport.
Determinar se a eficácia da hipotermia passiva e eventos adversos durante o transporte estão relacionados à gravidade da encefalopatia hipóxico‐isquêmica neonatal.
MétodosEstudo retrospectivo de 67 neonatos com encefalopatia hipóxico‐isquêmica (nascidos entre abril de 2009 e dezembro de 2013) transferidos para hipotermia terapêutica e resfriados durante o transporte.
ResultadosForam transportados 56 recém‐nascidos (84%) sem fontes externas de calor e 11 (16%) precisaram de uma fonte externa de calor. A temperatura média na saída foi de 34,4±1,4°C e o tempo médio de transporte foi de 3,3±2,0 horas. A idade média na chegada foi de 5,6±2,5 horas. A temperatura na chegada ficou entre 33‐35°C em 41 (61%) neonatos, entre 35°‐36,5°C em 15 (22%) e<33°C em 11 (16%). Neonatos com encefalopatia hipóxico‐isquêmica grave apresentaram maior risco de temperatura < 33°C na internação (RC 4,5; IC de 95% 1,1‐19,3). A gravidade da encefalopatia hipóxico‐isquêmica e o pH da artéria umbilical foram fatores de risco independentes para uma baixa temperatura na internação (p<0,05). Eventos adversos durante o transporte, principalmente hipotensão e sangramento do tubo endotraqueal, ocorreram em 14 neonatos (21%), sem diferenças entre neonatos com encefalopatia hipóxico‐isquêmica moderada ou grave.
ConclusãoO risco de super‐resfriamento durante o transporte é maior em recém‐nascidos com encefalopatia hipóxico‐isquêmica grave e naqueles com acidose mais grave no nascimento. Os eventos adversos mais comuns durante o transporte estão relacionados a deterioração fisiológica e sangramento do tubo endotraqueal. Essa observação fornece informações úteis para identificar neonatos asfixiados que exigem maior vigilância clínica durante o transporte.
A encefalopatia hipóxico‐isquêmica (EHI) já foi uma doença que precisava de uma terapia efetiva.1 Ela tem se tornado uma emergência dependente do tempo, como resultado de ensaios clínicos que demonstram a eficácia do resfriamento iniciado em até seis horas após o nascimento para reduzir o risco de morte ou deficiência e aumentar a taxa de sobrevida livre de deficiência aos 18‐24 meses de idade.1–3 Modelos animais e estudos com neonatos têm indicado que quanto antes o resfriamento é iniciado após a lesão, maior a probabilidade de sucesso.4–6 Adicionalmente, evidências experimentais têm mostrado ausência de eficácia neuroprotetora da hipotermia com resfriamento tardio.4,7
A maioria dos neonatos asfixiados nasce em unidades neonatais não terciárias e deve ser transferida urgentemente para um centro que disponha de um programa de hipotermia para iniciar essa terapia o mais rapidamente possível. Para não atrasar a neuroproteção proporcionada pelo resfriamento, recomenda‐se iniciar essa intervenção terapêutica no hospital de referência antes do transporte, desligar as fontes externas de calor e manter o bebê resfriado durante o transporte.8–10A maioria dos recém‐nascidos asfixiados transferidos é resfriada passivamente. Diversos relatórios têm estudado a eficácia e segurança durante o transporte de recém‐nascidos asfixiados com o resfriamento passivo.9–16 As temperaturas‐alvo normalmente não são atingidas e o super‐resfriamento varia de 11‐34%.9–13 Entretanto, esses estudos não descrevem as complicações médicas durante o transporte nem se a eficácia de manter as temperaturas‐alvo e as complicações está relacionada à gravidade da EHI nas primeiras seis horas de vida. O objetivo de nosso estudo foi avaliar a relação entre a eficácia da hipotermia passiva e eventos adversos durante o transporte e a gravidade da EHI.
MétodosDurante o período de cinco anos do estudo (janeiro de 2009 a dezembro de 2013), a Unidade de Terapia Intensiva Neonatal (UTIN) do Hospital Sant Joan de Déu‐Hospital Clínic‐Maternitat foi um dos dois centros regionais que ofereciam tratamento de hipotermia terapêutica para crianças com EHI nascidas na Catalunha (território de 32.000 km2, aproximadamente 71.000 nascimentos por ano). Um programa coordenado que incluiu centros de resfriamento de encaminhamento regionais e serviço de transporte pediátrico (Sistema de Emergência Médica Pediátrica) foi criado na Catalunha em novembro de 2009 para neonatos asfixiados. A equipe de transporte inclui um pediatra, um enfermeiro pediátrico e um motorista/técnico. A diretriz de hipotermia terapêutica no transporte estabelece uma temperatura retal alvo de 33°‐35°C e instruções para usar a menor dose possível de sedativos (fentanil), caso necessário. Os centros de referência são instruídos a remover fontes externas de calor em casos de neonatos asfixiados. Eles são transportados em incubadoras fechadas e a temperatura retal é monitorada a cada 15 minutos. Neonatos com confirmação ou suspeita de doença congênita grave são excluídos do protocolo de hipotermia e não são encaminhados. Os médicos que encaminham ou transportam o neonato dispõem de contato direto por telefone com a UTIN de encaminhamento.
Os dados de todos os recém‐nascidos com idade gestacional ≥ 34 semanas com EHI nascidos ou transferidos para nossa UTIN (nível IIIC) durante o período do estudo foram coletados e inseridos em uma base de dados prospectiva. A base de dados contém todos os registros obtidos durante o transporte dos pacientes nascidos em outro local, inclusive as temperaturas após estabilização no nascimento, na saída do centro de referência, durante o transporte (pelo menos a cada hora) e na internação em nossa unidade. Para este estudo, as temperaturas retais na internação de 33,0‐35,0°C foram consideradas faixa‐alvo, as < 33,0°C, super‐resfriamento e de 35,0‐36,9°C, normotérmicas. Os registros do transporte foram analisados para verificar os eventos relevantes que ocorreram durante o transporte após deixar o hospital de referência. Os eventos adversos foram considerados: a) incidentes indesejáveis relacionados ao cuidado intensivo (por exemplo, extubação acidental, oclusão do tubo endotraqueal, exaustão do fornecimento de oxigênio) ou b) deterioração fisiológica relacionada a doença grave (por exemplo, pioria da hipotensão e aumento do apoio inotrópico ou hipoxemia, hipoglicemia, arritmia cardíaca, grande sangramento e necessidade de reanimação cardiopulmonar).
Na chegada a nossa unidade, os neonatos foram considerados portadores de EHI caso atendessem aos seguintes critérios: 1) Índice de Apgar ≤ 5 aos 10min ou necessidade de reanimação, inclusive intubação endotraqueal ou máscara de ventilação por mais de 10min após o nascimento ou acidose (pH ≤ 7,0 e/ou déficit de base ≥ 16 mmol/L no sangue do cordão umbilical ou no sangue arterial, venoso ou capilar) até 60min após o nascimento; 2) Encefalopatia neonatal definida como uma síndrome de disfunção neurológica manifestada por um nível subnormal de consciência com ou sem convulsões (EHI moderada ou grave) ou hiperexcitabilidade na palma da mão, tremor, reflexos miotáticos hiperativos, hipersensibilidade a estímulos ou respostas de sobressalto.17 Imediatamente após a internação, iniciava‐se o registro contínuo do eletroencefalograma de amplitude integrada (aEEG) por 72 horas.
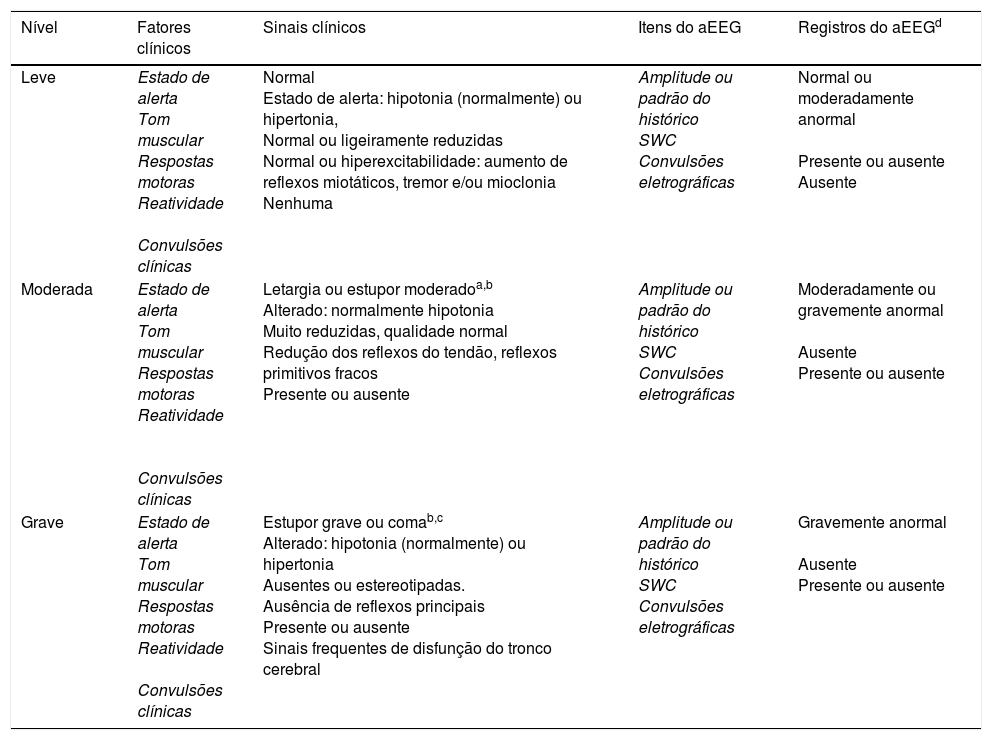
A gravidade da EHI foi avaliada imediatamente após a internação e sempre antes de iniciar a hipotermia terapêutica na UTIN. A encefalopatia foi classificada como leve, moderada e grave de acordo com nossa classificação semiquantitativa, que incluiu os achados do aEEG (tabela 1).18,19 Os neonatos sedados durante o transporte foram mantidos em resfriamento passivo por pelo menos três horas para diminuir o possível efeito do sedativo no estado neurológico. Após essas três horas, um exame clínico adicional e a classificação da EHI foram feitos. Os recém‐nascidos com EHI moderada ou grave tiveram todo o corpo resfriado (Technotherm® TSmed 200N, SP, Brasil ou Criticool, MTRE Ltd, Israel.) e foram mantidos a uma temperatura retal de 33,5°C por 72 horas, depois disso, foram reaquecidos lentamente (≤ 0,5°C por hora). Um protocolo de pesquisa sistemático foi seguido em todos os pacientes com EHI transferidos ou nascidos em nosso hospital.
Sistema de classificação da EHI
| Nível | Fatores clínicos | Sinais clínicos | Itens do aEEG | Registros do aEEGd |
|---|---|---|---|---|
| Leve | Estado de alerta Tom muscular Respostas motoras Reatividade Convulsões clínicas | Normal Estado de alerta: hipotonia (normalmente) ou hipertonia, Normal ou ligeiramente reduzidas Normal ou hiperexcitabilidade: aumento de reflexos miotáticos, tremor e/ou mioclonia Nenhuma | Amplitude ou padrão do histórico SWC Convulsões eletrográficas | Normal ou moderadamente anormal Presente ou ausente Ausente |
| Moderada | Estado de alerta Tom muscular Respostas motoras Reatividade Convulsões clínicas | Letargia ou estupor moderadoa,b Alterado: normalmente hipotonia Muito reduzidas, qualidade normal Redução dos reflexos do tendão, reflexos primitivos fracos Presente ou ausente | Amplitude ou padrão do histórico SWC Convulsões eletrográficas | Moderadamente ou gravemente anormal Ausente Presente ou ausente |
| Grave | Estado de alerta Tom muscular Respostas motoras Reatividade Convulsões clínicas | Estupor grave ou comab,c Alterado: hipotonia (normalmente) ou hipertonia Ausentes ou estereotipadas. Ausência de reflexos principais Presente ou ausente Sinais frequentes de disfunção do tronco cerebral | Amplitude ou padrão do histórico SWC Convulsões eletrográficas | Gravemente anormal Ausente Presente ou ausente |
SWC, ciclo vigília‐sono.
Letargia; dificuldade de acordar com estímulos nocivos e quando reage mantém o estado de alerta por alguns segundos (≤ 6”).
O pior segmento do aEEG de 30 minutos a uma hora de duração antes da avaliação clínica. Classificação: Sinal normal: padrão de tensão contínuo normal (margem superior > 10μV e margem inferior > 5μV); Sinal moderadamente anormal: padrão descontínuo (margem superior > 10μV e margem inferior ≤ 5μV). Sinal gravemente anormal: padrão de supressão de explosão (margem superior < 10μV e margem inferior < 5μV; normalmente acompanhado de explosões de atividade de alta voltagem), baixa voltagem contínua (margem superior < 10μV e margem inferior < 5μV) ou padrão isoelétrico (margem superior e margem inferior < 5μV sem explosão de atividade).
As variáveis contínuas foram comparadas com o teste t de Student, o teste U de Mann‐Whitney ou o teste não paramétrico de Kruskall‐Wallis, conforme adequado. As variáveis categóricas foram comparadas com o teste exato de Fisher ou χ2. A relação linear entre diferentes variáveis e as temperaturas na saída, no transporte e na internação foram avaliadas com o coeficiente de correlação de Pearson (r) ou Spearman (rs). Para estudar as curvas de temperatura de acordo com o grupo de EHI grave, usamos o Modelo Linear Generalizado Misto. A análise de regressão linear foi feita para ajustar o efeito de fatores de confusão, com modelos de regressão binomial. Os riscos relativos (RR) ajustados foram estimados com regressão de Poisson com variância de erro substancial. Foi considerado que um valor de p < 0,05 indica relevância. Todas as análises estatísticas foram feitas com o software SPSS (Stata Statistical Software: Release 17. College Station, TX, EUA).
ÉticaO comitê de ética do hospital aprovou este estudo e, em todos os casos, o consentimento dos pais para inclusão de seu filho no estudo foi obtido.
ResultadosDe janeiro de 2009 a dezembro de 2013, 99 pacientes com EHI foram atendidos em nossa unidade, dos quais 68 foram transferidos para possível tratamento com hipotermia terapêutica; 67 foram transportados pelo Sistema de Emergência Médica Pediátrica da Catalunha. Todos foram transportados por ambulância rodoviária, exceto um, que nasceu nas Ilhas Baleares e foi transportado por helicóptero. Um paciente nascido em casa e transportado por uma equipe não pediátrica foi excluído do estudo.
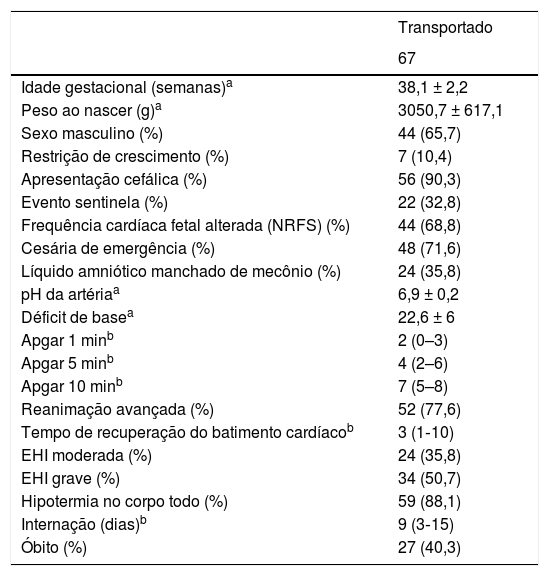
Os dados perinatais dos 67 neonatos transportados são apresentados na tabela 2. Todos os pacientes foram resfriados passivamente em seus centros até que a equipe de transporte chegasse. O tempo médio a partir da decisão de transferir até a internação em nossa UTIN, a idade na internação, a distância percorrida e as temperaturas após estabilização no nascimento, na saída do centro de referência, durante o transporte e na chegada em nossa Unidade são apresentados na tabela 3. A distância média percorrida foi de 49 ± 54km e a mais longa foi de 172km, exceto o paciente transportado das Ilhas Baleares (283km) de helicóptero. Não houve diferenças significativas entre a temperatura na saída dos centros de referência e a temperatura na chegada em nossa unidade (34,5 ± 1,5, em comparação com 34,1 ± 1,3°C; p = 0,7).
Dados perinatais de recém‐nascidos com EHI transferidos para nossa UTIN
| Transportado | |
|---|---|
| 67 | |
| Idade gestacional (semanas)a | 38,1 ± 2,2 |
| Peso ao nascer (g)a | 3050,7 ± 617,1 |
| Sexo masculino (%) | 44 (65,7) |
| Restrição de crescimento (%) | 7 (10,4) |
| Apresentação cefálica (%) | 56 (90,3) |
| Evento sentinela (%) | 22 (32,8) |
| Frequência cardíaca fetal alterada (NRFS) (%) | 44 (68,8) |
| Cesária de emergência (%) | 48 (71,6) |
| Líquido amniótico manchado de mecônio (%) | 24 (35,8) |
| pH da artériaa | 6,9 ± 0,2 |
| Déficit de basea | 22,6 ± 6 |
| Apgar 1 minb | 2 (0–3) |
| Apgar 5 minb | 4 (2–6) |
| Apgar 10 minb | 7 (5–8) |
| Reanimação avançada (%) | 52 (77,6) |
| Tempo de recuperação do batimento cardíacob | 3 (1‐10) |
| EHI moderada (%) | 24 (35,8) |
| EHI grave (%) | 34 (50,7) |
| Hipotermia no corpo todo (%) | 59 (88,1) |
| Internação (dias)b | 9 (3‐15) |
| Óbito (%) | 27 (40,3) |
Os valores são apresentados como valor total (percentual).
Dados de transporte gerais e temperatura (°C) na saída, durante o transporte e na internação
| População total | EHI leve | EHI moderada | EHI grave | p | |
|---|---|---|---|---|---|
| n = 67 | n = 9 | n = 24 | n =34 | ||
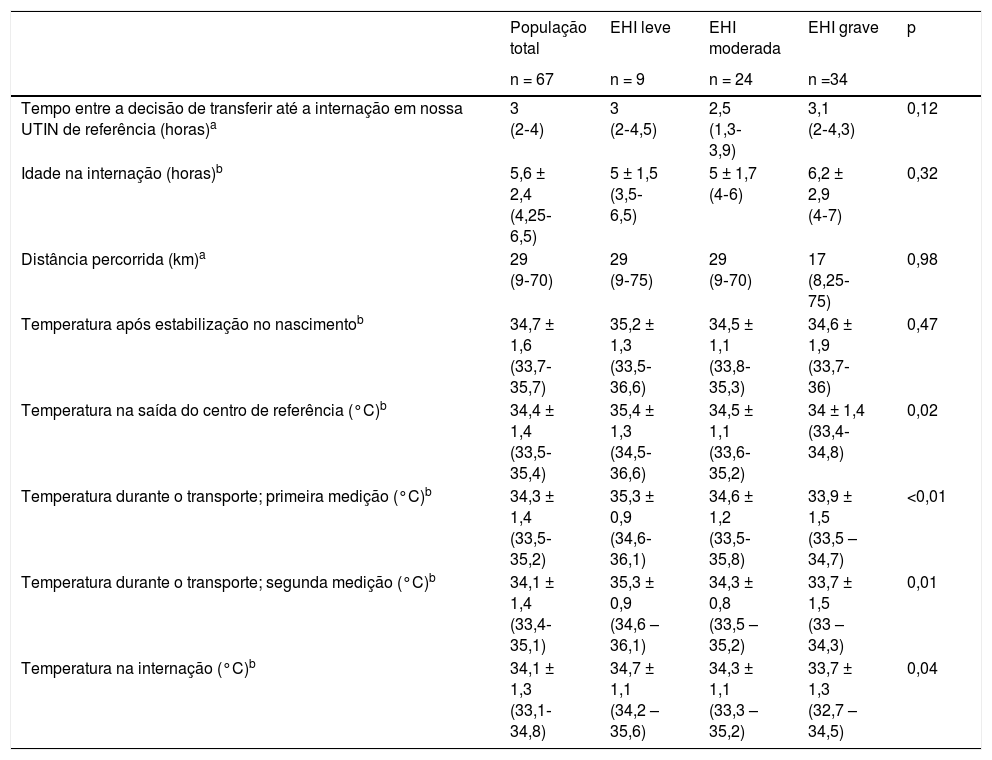
| Tempo entre a decisão de transferir até a internação em nossa UTIN de referência (horas)a | 3 (2‐4) | 3 (2‐4,5) | 2,5 (1,3‐3,9) | 3,1 (2‐4,3) | 0,12 |
| Idade na internação (horas)b | 5,6 ± 2,4 (4,25‐6,5) | 5 ± 1,5 (3,5‐6,5) | 5 ± 1,7 (4‐6) | 6,2 ± 2,9 (4‐7) | 0,32 |
| Distância percorrida (km)a | 29 (9‐70) | 29 (9‐75) | 29 (9‐70) | 17 (8,25‐75) | 0,98 |
| Temperatura após estabilização no nascimentob | 34,7 ± 1,6 (33,7‐35,7) | 35,2 ± 1,3 (33,5‐36,6) | 34,5 ± 1,1 (33,8‐35,3) | 34,6 ± 1,9 (33,7‐36) | 0,47 |
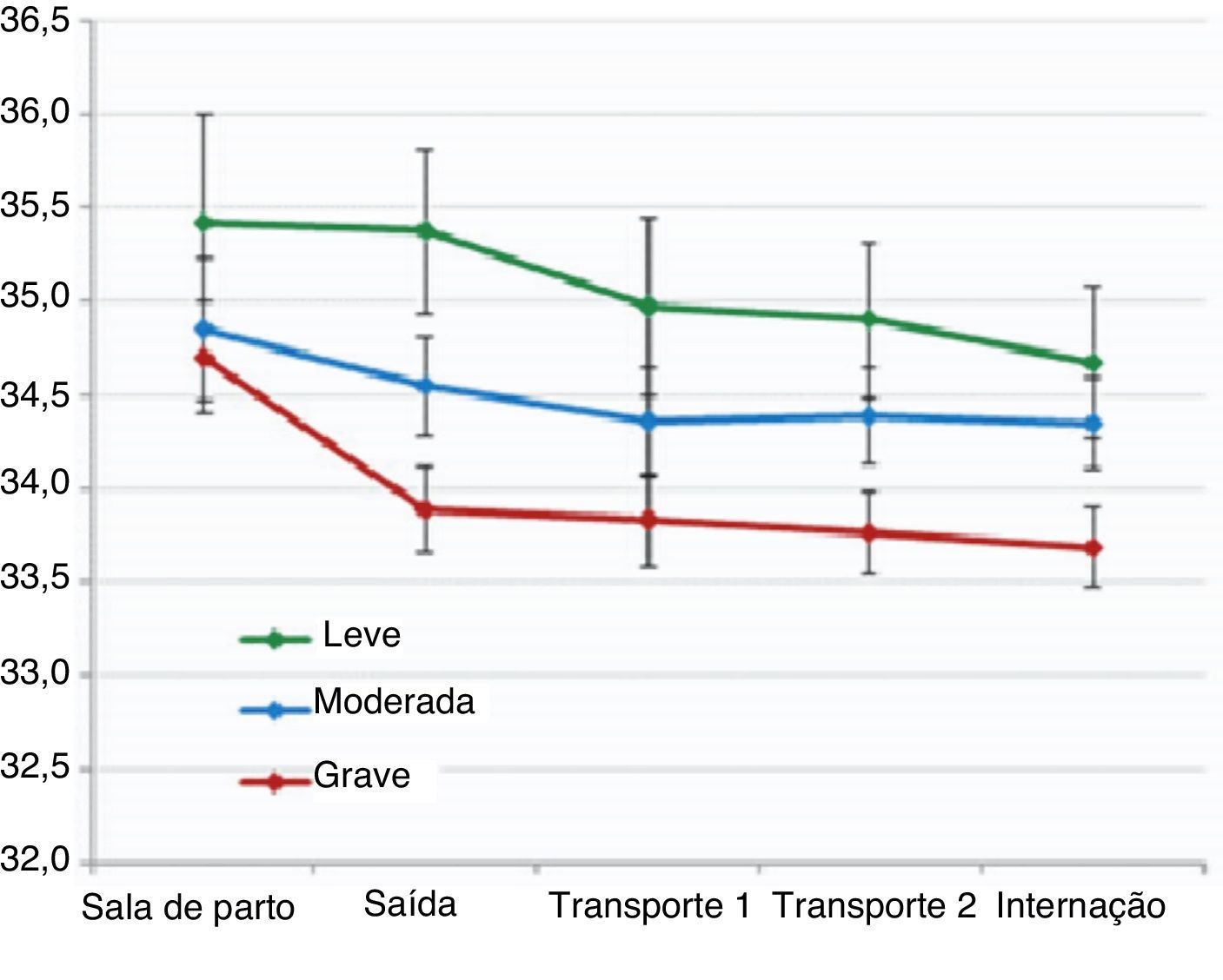
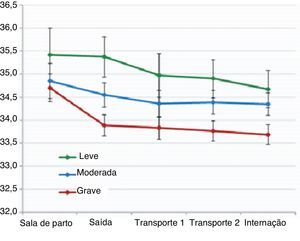
| Temperatura na saída do centro de referência (°C)b | 34,4 ± 1,4 (33,5‐35,4) | 35,4 ± 1,3 (34,5‐36,6) | 34,5 ± 1,1 (33,6‐35,2) | 34 ± 1,4 (33,4‐34,8) | 0,02 |
| Temperatura durante o transporte; primeira medição (°C)b | 34,3 ± 1,4 (33,5‐35,2) | 35,3 ± 0,9 (34,6‐36,1) | 34,6 ± 1,2 (33,5‐35,8) | 33,9 ± 1,5 (33,5 – 34,7) | <0,01 |
| Temperatura durante o transporte; segunda medição (°C)b | 34,1 ± 1,4 (33,4‐35,1) | 35,3 ± 0,9 (34,6 – 36,1) | 34,3 ± 0,8 (33,5 – 35,2) | 33,7 ± 1,5 (33 – 34,3) | 0,01 |
| Temperatura na internação (°C)b | 34,1 ± 1,3 (33,1‐34,8) | 34,7 ± 1,1 (34,2 – 35,6) | 34,3 ± 1,1 (33,3 – 35,2) | 33,7 ± 1,3 (32,7 – 34,5) | 0,04 |
Dos 67 neonatos transferidos, 56 (84%) foram manejados sem qualquer fonte externa de calor durante todo o transporte, 11 (16%) precisaram de uma fonte externa de calor para prevenir o resfriamento excessivo e apenas uma criança que teve febre precisou ser resfriada com bolsas de água fria. A temperatura na saída, durante o transporte ou na chegada em nossa Unidade não estava relacionada às seguintes variáveis perinatais: evento sentinela intraparto (ou seja, ruptura do útero, ruptura da placenta, prolapso do cordão ou embolia de líquido amniótico), líquido amniótico manchado de mecônio, índices de Apgar e reanimação avançada. Contudo, fatores como cesárea de emergência, pH da artéria umbilical e EHI grave estavam correlacionados à temperatura na saída e na chegada em nossa UTIN.
Não houve diferenças significativas na temperatura após estabilização no nascimento, no tempo entre a decisão de transferir e a internação nem na idade na internação de acordo com a gravidade da EHI. Encontramos uma correlação entre a temperatura na saída e na internação em nosso hospital em neonatos com EHI moderada (rs 0,65; p < 0,01) e grave (rs 0,745; p < 0,001), porém não em neonatos com EHI leve (rs 0,58; p = 0,1). Houve diferenças na temperatura retal na saída, durante o transporte e na chegada a nossa UTIN de acordo com a gravidade da EHI (tabela 3, fig. 1). Em uma análise de regressão por etapas, a associação entre temperatura na saída do centro de referência e na chegada em nossa UTIN permaneceu significativa a respeito do pH da artéria umbilical (B 1,62; p < 0,05 e 1,65; p < 0,05, respectivamente) e da EHI grave (B ‐0,96; p < 0,05 e ‐0,72; p < 0,05, respectivamente), após ajustar peso ao nascer, reanimação avançada e índices de Apgar. Ao ajustar todas as variáveis perinatais e o tempo de transporte, o subgrupo de pacientes com encefalopatia grave apresentou temperatura na saída 0,9°C mais baixa e temperatura na chegada 0,7°C mais baixa em comparação com os outros grupos. Neonatos com EHI grave apresentaram maior risco de temperatura < 33°C na internação (RC 4,5; IC de 95% 1,1‐19,3).
Quase metade (46%) dos pacientes transportados foi sedada durante o transporte. Não encontramos associação significativa entre a sedação e a gravidade da EHI ou a temperatura na internação. Neonatos com EHI grave receberam apoio inotrópico (21/27, 77,7%; p < 0,001) e ventilação mecânica (28/45, 62%; p < 0,01) com mais frequência. Eventos relevantes durante o transporte foram relatados em 14 (21%) neonatos. Observamos uma tendência a mais complicações ou comorbidades durante o transporte em neonatos com EHI grave (29%, em comparação com 12%; p = 0,082). O principal evento adverso foi a deterioração fisiológica durante o transporte (13/14); principalmente hipotensão e necessidade de maior apoio inotrópico com ou sem expansão do fluido (7/14), hipoglicemia e necessidade de bólus de glicose (4/14) e sangramento do tubo endotraqueal com dessaturação (3/14), porém apenas um neonato precisou trocar o tubo por oclusão. Um paciente sofreu parada cardiorrespiratória que exigiu reanimação avançada.
Dos 67 neonatos transferidos, a hipotermia foi aplicada em 59 (88%). Quatro neonatos com EHI leve não foram resfriados e quatro com EHI grave não receberam hipotermia terapêutica, três devido ao estado moribundo na internação e um devido à chegada com mais de oito horas de vida.
DiscussãoNeste estudo, constatamos uma forte associação negativa entre as temperaturas na saída dos centros de referência, durante o transporte e na chegada de neonatos asfixiados em nossa UTIN e a gravidade da encefalopatia neonatal e o pH da artéria umbilical.
Uma proporção significativa de neonatos asfixiados que necessitam de hipotermia terapêutica para EHI moderada ou grave nasce fora de centros equipados para fazê‐la. A Sociedade Espanhola de Neonatologia recomenda a transferência desses neonatos para hospitais que forneçam cuidado terciário, inclusive hipotermia terapêutica.20 O tempo de resposta e o tempo de transporte não são baixos o suficiente, já que o tratamento da EHI é dependente do tempo, considerando a urgência de iniciar a hipotermia terapêutica em até seis horas após o nascimento. Apesar da ideia de que o escopo temporal para transferência à UTIN poderia ser maior em neonatos com EHI leve ou moderada, nossos dados não fornecem evidência de variação substancial no escopo temporal para transferência à UTIN dependendo da gravidade da EHI. No momento, não há diretrizes com base em evidências para o resfriamento durante o transporte de neonatos com suspeita de EHI. Como há evidências limitadas para justificar o resfriamento controlado durante o transporte,10,11,16 atualmente a maioria dos neonatos com EHI é transferida com resfriamento passivo.9,10 Em nosso estudo, um terço dos neonatos resfriados passivamente antes e durante o transporte estava fora da faixa de temperatura‐alvo (33‐35°C) na chegada ao centro de encaminhamento. Uma taxa semelhante foi relatada em alguns estudos,13,15 porém ela é claramente menor do que em outros estudos que relatam mais de 70% de neonatos com temperaturas fora da faixa‐alvo.14,16
A incidência de super‐resfriamento com hipotermia passiva varia de 11 a 34%12–14,16,21 e é mais alta do que quando o resfriamento servo‐controlado é usado no transporte neonatal, caso em que fica abaixo de 11%.12,16 Nossos dados são compatíveis com estudos anteriores que mostram a segurança do resfriamento passivo, com baixa taxa de resfriamento (16%) e complicações (21%) durante o transporte.13,15 A maioria dos neonatos com EHI foi transportada por terra e, embora as distâncias fossem relativamente curtas, nossa taxa de super‐resfriamento foi mais baixa do que as relatadas em outros estudos com pacientes que percorreram distâncias menores.12,14,16 Nesses estudos, mais de um terço dos neonatos resfriados passivamente estava super‐resfriado na internação. Nossa taxa de super‐resfriamento mais baixa durante o transporte pode estar relacionada às diretrizes regionais para os centros de referência e a equipe de transporte pediátrico, que recomendam controle vigilante da temperatura antes do encaminhamento e durante o transporte. Não sabemos se a taxa de neonatos com EHI grave transferidos foi maior nos estudos acima mencionados.
Graças à faixa de gravidade de EHI dos pacientes transferidos para nossa UTIN, conseguimos analisar quais fatores estão relacionados à temperatura durante o transporte, obtivemos conhecimentos únicos e importantes sobre isso. O pH da artéria umbilical e a gravidade da EHI foram os fatores independentes relacionados à temperatura na saída, durante o transporte e na internação, após ajustar peso ao nascer, reanimação avançada, índices de Apgar e tempo de transporte. O subgrupo de pacientes com encefalopatia grave apresentou temperatura na saída 0,9°C mais baixa e temperatura na chegada 0,7°C mais baixa em comparação com os outros grupos. Em toda a coorte de neonatos resfriados passivamente durante o transporte, o super‐resfriamento foi observado na maior parte do tempo em neonatos com EHI grave. Deve ser enfatizado que, em nosso estudo, a gravidade da EHI foi estabelecida de acordo com uma escala comum supervisionada em cada caso por neonatologistas com especialização em neurologia neonatal e o exame clínico foi embasado em todos os casos por achados do aEEG, correlacionados com o resultado do desenvolvimento neurológico.22,23
Há mais de 50 anos sabemos que neonatos asfixiados perdem temperatura a uma taxa mais alta do que neonatos não asfixiados, devido ao consumo de oxigênio reduzido e à menor produção de energia.24,25 Neonatos asfixiados com hipoxemia não podem produzir uma quantidade adequada de calor para aumentar sua temperatura e há uma queda ativa no mecanismo de termoregulação.26,27 Em 1958, Burnard & Cross relataram que neonatos com asfixia (definida como falha em estabelecer a respiração até três minutos após o nascimento) apresentaram temperaturas retais mais baixas, levaram 18 horas para atingir temperaturas semelhantes às de neonatos saudáveis.25 Dados semelhantes foram relatados por Robertson et al. Eles perceberam que neonatos asfixiados não expostos a hipotermia levavam 15,6 ± 14,6 horas para atingir a normotermia. A falha da resposta adaptativa térmica, o “resfriamento natural”, é usada para obter um resfriamento passivo antes e durante o período de transporte do neonato.28 A produção de calor prejudicada deve ficar mais consistente após lesão hipóxico‐isquêmica grave; podemos afirmar isso indiretamente com base em nosso achado de uma relação entre o pH da artéria umbilical e a gravidade da EHI e a temperatura na saída, durante o transporte e na internação.
A taxa de eventos adversos durante o transporte de neonatos com EHI em hipotermia passiva em nosso estudo é difícil de ser comparada. Não é possível elucidar se eventos adversos relatados também apareceriam em neonatos transportados com resfriamento passivo ou com resfriamento ativo. O’Reilly et al. não encontraram diferenças em eventos adversos entre recém‐nascidos com e sem hipotermia passiva durante o transporte.15 Akula et al. relataram apenas uma hemorragia pulmonar e dois eventos relacionados a dispositivos e não forneceram uma lista completa de eventos adversos e diferenças entre ambos os grupos, neonatos resfriados passivamente e ativamente.11 Além disso, fatores de limitação de eventos adversos durante o transporte, como verificações regulares do paciente e do equipamento durante o transporte, preparação meticulosa do paciente, sedação adaptada, uso de protocolos e nível de escolaridade e experiência das equipes podem diferir em cada área geográfica. Contudo, nosso estudo mostra que a deterioração fisiológica, principalmente hipotensão e hipoglicemia, bem como sangramento do tubo endotraqueal com dessaturação, deve ser prevista em pacientes com EHI transferidos em hipotermia passiva.
Uma limitação de nosso estudo é seu caráter retrospectivo; alguns dados adicionais não especificados poderão ter sido ignorados e a confiabilidade dos dados registrados durante o transporte poderia ter sido limitada pela precisão de registros de transporte do paciente e notas narrativas. Adicionalmente, um efeito no tamanho (erro tipo II) poderá ter limitado uma conclusão sobre se as crianças com EHI grave apresentam mais complicações durante o transporte. Por outro lado, a gravidade antes do transporte dos pacientes não foi estabelecida, como geralmente é feito no transporte pediátrico (classificação de Risco de Mortalidade Pediátrica),29 e a gravidade da EHI foi estabelecida após a chegada dos neonatos asfixiados em nossa UTIN, não foi possível descartar algum grau de pioria do estado neurológico durante o transporte. Além disso, não podemos predizer se a eficácia teria sido diferente em nossa amostra se dispositivos de controle de hipotermia tivessem sido usados durante o transporte. Outros estudos revelaram um número maior de neonatos que atingiram a temperatura‐alvo quando a hipotermia controlada foi usada durante o transporte.11,16
Este estudo mostra que o risco de super‐resfriamento durante o transporte com hipotermia passiva é maior em recém‐nascidos com EHI grave e naqueles que apresentaram acidose mais grave no nascimento. Essa observação fornece informações úteis para identificar neonatos asfixiados que exigem maior vigilância clínica para garantir temperaturas na faixa‐alvo durante o transporte. Os eventos adversos mais comuns que surgem durante o transporte de neonatos com EHI com hipotermia passiva estão relacionados principalmente à deterioração fisiológica e ao sangramento do tubo endotraqueal com dessaturação.
Conflitos de interesseOs autores declaram não haver conflitos de interesse.
À Sra. Elia Pérez por sua análise estatística dos dados e à equipe do Sistema de Emergência Médica Pediátrica na Catalunha.
Como citar este artigo: Carreras N, Alsina M, Alarcon A, Arca‐Díaz G, Agut T, García‐Alix A. Efficacy of passive hypothermia and adverse events during transport of asphyxiated newborns according to the severity of hypoxic‐ischemic encephalopathy. J Pediatr (Rio J). 2018;94:251–7.