This study aims to identify the scientific evidence on the risks and effects of exposure to environmental contaminants in children during sensitive developmental periods.
Data sourceThe search was performed in the Bireme database, using the terms: children's health, environmental exposure, health vulnerability, toxicity pathways and developmental disabilities in the LILACS, MEDLINE and SciELO systems.
Data synthesisChildren differ from adults in their unique physiological and behavioral characteristics and the potential exposure to risks caused by several threats in the environment. Exposure to toxic agents is analyzed through toxicokinetic processes in the several systems and organs during the sensitive phases of child development. The caused effects are reflected in the increased prevalence of congenital malformations, diarrhea, asthma, cancer, endocrine and neurological disorders, among others, with negative impacts throughout adult life.
ConclusionTo identify the causes and understand the mechanisms involved in the genesis of these diseases is a challenge for science, as there is still a lack of knowledge on children's susceptibility to many environmental contaminants. Prevention policies and more research on child environmental health, improving the recording and surveillance of environmental risks to children's health, should be an ongoing priority in the public health field.
O presente estudo busca identificar as evidências científicas sobre os riscos e efeitos da exposição de contaminantes ambientais no organismo infantil durante os períodos sensíveis de seu desenvolvimento.
Fonte de dadosAs pesquisas foram feitas pelo banco de dados da Bireme, com os termos children's health, environmental exposure, health vulnerability, toxicity pathways e developmental disabilities nos sistemas Lilacs, Medline e SciELO.
Síntese de dadosA criança difere do adulto por suas características singulares de ordem fisiológica, comportamental e do potencial de exposição a riscos frente às ameaças do ambiente. A exposição a agentes tóxicos é analisada por meio dos processos toxicocinéticos nos sistemas e órgãos durante as janelas sensíveis do desenvolvimento infantil. Os efeitos causados transparecem no aumento da prevalência de malformações congênitas, diarreia, asma, cânceres, distúrbios endócrinos e neurológicos, entre outros, com impactos negativos ao longo da vida adulta.
ConclusãoIdentificar as causas e compreender os mecanismos envolvidos na gênese desses agravos é um desafio que se impõe à ciência, visto que ainda há uma lacuna de conhecimento sobre a suscetibilidade infantil para muitos contaminantes ambientais. Políticas de prevenção e mais pesquisas em saúde ambiental infantil, que impulsionem o registro e a vigilância epidemiológica dos riscos ambientais à saúde da criança, devem ser uma prioridade contínua no campo da saúde pública.
Em 1946, a Organização Mundial da Saúde declarou em carta aberta aos seus membros que todas as crianças têm direito a um desenvolvimento saudável no qual possam viver harmoniosamente num ambiente variável1 e, assim, num futuro próximo,atingir seu pleno potencial como cidadãos do mundo.2 Numa visão mais ampla, podemos sugerir que esse conceito de ambiente inclua não só o mundo natural, mas também o contexto físico dentro do qual a criança interage com o seu mundo: o ambiente externo (ar, água, terra e seres vivos); a comunidade (o ambiente social, a escola e o bairro em que vive); e o ambiente domiciliar.3
O interesse e o grau de conhecimento sobre distintos modos em que o ambiente pode influenciar a saúde infantil nos locais onde permanecem no seu dia a dia aumentaram de forma considerável nas últimas duas décadas.2 Eles incluem não apenas a criança como ser biológico com um potencial genético, mas também a interação de uma multiplicidade de influências (físicas, químicas e biológicas) e de fatores (psicossociais, culturais e econômicos) que refletem de modo complexo na vida infantil.4–7
As crianças constituem 26% da população mundial e estão entre os grupos mais vulneráveis a se expor a riscos ambientais, que se estimam em mais de 30% (31‐40%) da carga global de doenças, principalmente nos menores de cinco anos.8,9 A frente desse retrato perverso, do total estado de desequilíbrio entre a criança e seu ambiente, está uma população de 223 milhões de pequenos cidadãos que nas últimas duas décadas, morreram antes de completar cinco anos.10
Ambientes insalubres, situações desfavoráveis ao acesso à água potável, destinação de dejetos (saneamento), renda familiar restrita, baixo nível de escolaridade dos pais e interrupção precoce do aleitamento materno podem contribuir para o adoecimento e a mortalidade infantis.11,12 Ao redor do mundo, 10% de todas as doenças registradas na população infantil poderiam ser evitadas se os governos investissem mais em acesso à água, medidas de higiene das mãos e saneamento básico.13
Não podemos esquecer os mais de um milhão de menores que morrem anualmente em decorrência de doenças respiratórias agudas, 60% relacionadas a poluentes ambientais.10 Ecossistemas degradados, fumaça ambiental, poluição do ar e mudanças climáticas são os prováveis fatores que causam as alterações no estado de saúde dessa população.14,15 Os caminhos pelos quais esses agentes podem agir e atuar mutuamente nem sempre são claros, e muitas vezes são indiretos, mas suas consequências são consideradas um risco para a integridade das vias aéreas, por alterar o equilíbrio do aparelho respiratório, influenciar as interações entre o hospedeiro, patógeno e ambiente e aumentar a probabilidade de infecção nessa população.16,17
A depender de idade, sexo, região geográfica e status socioeconômico, crianças têm hábitos peculiares de comportamento. São dependentes das etapas de desenvolvimento marcadas por transformações físicas, psicossociais e cognitivas, do potencial de exposição a riscos e das percepções parentais quanto às aquisições de habilidades e competências frente às diversas ameaças físicas no ambiente domiciliar.18,19 O mais problemático é que, enquanto baixos níveis de exposição infantil a muitos produtos químicos são inevitáveis, pouco se sabe sobre os riscos de tais exposições na morbidade, mortalidade e alterações sutis nessa população.4,20 Ressalta‐se que esses produtos expostos no ambiente podem atuar sinergicamente, o que significa que o seu efeito combinado pode ser mais lesivo ao público infantil.
Baseados na premissa de que a população infantil reage ao ambiente de modo muito singular, avanços científicos têm fornecido hipóteses e até fortes argumentações sobre como hábitos de vida e o ambiente social em que uma criança está inserida podem alterar o funcionamento de seus genes. Medicamentos, pesticidas, poluentes do ar, produtos químicos, metais pesados, hormônios e produtos de nutrição, entre outros, são exemplos de elementos que podem implicar modificações de expressões gênicas que serão herdadas nas próximas gerações.21,22
Essa susceptibilidade está sempre centrada em agentes ou compostos específicos em cenários de exposição específicos, incluindo exposições intraútero,23 que podem interferir durante períodos cruciais e sensíveis do crescimento e desenvolvimento infantil e ter um impacto negativo ao longo da vida e causar déficit estrutural e funcional, invalidez transitória ou permanente e até mesmo o óbito.24 Ela ocorre porque crianças não têm controle sobre os ambientes nos períodos pré‐natal e pós‐natal, inclusive a qualidade do ar que respiram, a água que bebem, a comida que comem25 e a exposição a vetores transmissores de doenças.26
Com relação à infecção por vetores, há o reconhecimento científico de que o Estado brasileiro, com epicentro na Região Nordeste, tem apresentado desde outubro de 2015 um claro excesso no número de casos de recém‐nascidos que apresentam microcefalia e anomalias cerebrais graves,27,28 cujo responsável comprovadamente é o zika vírus transmitido pelo mosquito Aedes aegypti, resultante de exposição materna durante os primeiros meses de gestação.29–32 Por também transmitir a dengue e a chicungunha, a eliminação desse mosquito é considerada, desde fevereiro de 2016, pela Organização Mundial da Saúde, uma emergência internacional em saúde pública.32
Ainda durante a gestação, a exposição materna a agentes químicos resultantes de atividades industriais, agrícolas e de exploração mineral pode refletir no possível aumento da prevalência de prematuridade,33 cânceres hematopoiéticos,34,35 malformações congênitas, asma, distúrbios endócrinos, neurológicos e comportamentais de seus filhos.36–39 Já os efeitos biológicos decorrentes da exposição materna a agentes físicos, como à radiação ionizante (dose acima de 250 mGy), podem levar a óbito intrauterino, malformações congênitas, distúrbios do crescimento fetal e efeitos carcinogênicos.40
Diante desses fatos, o objetivo desse artigo é explorar as evidências científicas sobre os impactos da exposição de contaminantes ambientais no organismo infantil durante os períodos sensíveis de seu desenvolvimento, com base em suas especiais características.
Características particulares das criançasPorque cresce e se desenvolve, a população infantil é um grupo demográfico peculiar com relação à biologia, aos processos fisiológicos, metabólicos e de comportamento, processos esses complexos e multifacetados.8,41 Desde a fase embrionária até o fim da adolescência, as crianças são frequentemente submetidas a fatores de risco intrínsecos (genéticos, metabólicos e hereditários, muitas vezes correlacionados) e extrínsecos ou ambientais (alimentação, condições socioeconômicas, geofísicas e de urbanização e a relação mãe‐filho) que podem interferir negativamente nos processos dinâmicos de crescimento e desenvolvimento.42,43 O que determina a natureza e a gravidade dos efeitos desses fatores na saúde infantil é a ocorrência de exposições ambientais adversas nos diferentes estágios denominados de “janelas críticas de exposição” ou “janelas de vulnerabilidade”44 ou “janelas de desenvolvimento”,45 nos quais as funções de maturação, diferenciação e crescimento das células se encontram em ritmo diferenciado.
Desde a concepção, existe uma estreita relação entre o crescimento fetal e o ambiente, a ponto de, a partir de certo momento, esse crescimento ser limitado pelo espaço da cavidade uterina.41 Após nove meses de crescimento intrauterino, os órgãos e sistemas do corpo infantil se tornam relativamente maduros, o suficiente para que a adaptação à vida seja moderadamente segura.46 O crescimento físico e a maturação funcional do corpo vão continuar, podem variar de sistema para sistema, de órgão para órgão e de tecido para tecido, pois cada criança difere em estrutura e função de si mesma em qualquer idade.45,47
A título de exemplo desse ritmo diferenciado de crescimento infantil, estudos sugerem que no segundo mês de vida intraútero a cabeça fetal deva corresponder à metade do corpo, ao nascer passa a ser de 25% e na idade adulta corresponda a 10% da estrutura física total.42,48 Aos seis meses o cérebro deve atingir 50% do seu peso de adulto e aos três anos já atingiu aproximadamente 90% desse peso.39,45 Em torno de 50% da estatura de um adulto são atingidos aos dois anos.42,48 Em contraste, 50% do peso do fígado, coração e dos rins de um adulto não é atingido até que a criança tenha cerca de nove anos. Os mesmos pontos no crescimento do músculo esquelético e do peso corporal total não são atingidos até próximo ao 11° ano de vida.46 Esses períodos do desenvolvimento infantil são especialmente sensíveis à exposição de determinados agentes biológicos, químicos e fatores físicos encontrados no meio ambiente.46
Nos menores de cinco anos, a influência de fatores ambientais é muito mais importante do que a de fatores genéticos. Quanto mais jovem a criança, mais dependente e vulnerável é em relação ao ambiente que a cerca. E se esse ambiente não for adequado, surge a possibilidade de um fracasso em algum aspecto do desenvolvimento infantil.42,49 Nesse contexto, o desenvolvimento embrionário que ocorre no interior do útero materno (ambiente) não estaria protegido de efeitos embriotóxicos de agentes nocivos ambientais.50 Como exemplo, a tragédia do uso da talidomida durante a gestação, a partir dos anos 1950, levou à especial atenção de pesquisadores sobre a ocorrência de efeitos teratogênicos do medicamento na higidez de fetos que lhes causou focomelia, com danos irreversíveis.5 Em 2010, cientistas japoneses identificaram como a talidomida interfere na formação fetal. O medicamento se liga à proteína denominada cereblon (CRBN) e a inativa, o que provoca a malformação dos membros.51
A precocidade e a persistência de situações adversas em sistemas ou órgãos da criança antes de sua maturação completa podem provocar sequelas transitórias ou permanentes na maturação física normal e, consequentemente, em sua saúde atual e futura.52
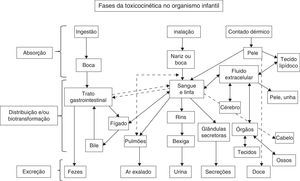
Vias de exposição à toxicantes ambientais nos sistemas e órgãos alvo durante estágios de desenvolvimento infantilA contaminação ocorre por meio de uma via de exposição, conforme a figura 1, entre o agente no ambiente físico (in utero, leite materno, oral, parenteral) e o período do desenvolvimento na qual a criança foi exposta (fetal, neonatal, infância, puberal).53 É de suma importância conhecer a magnitude da substância adversa, a duração e a frequência dessa exposição e a suscetibilidade individual da criança, além de levar em conta as vias de introdução do agente agressor.54,55
Adaptada de Ruppenthal104.
Aleitamento materno: forma ideal de nutrição infantil, tem sido a garantia da sobrevivência da espécie humana, fornece vantagens nutricionais, imunológicas, cognitivas, psicoafetivas, econômicas e sociais56,57 e diminui significativamente o risco de a criança desenvolver uma série de doenças. Influenciadas por fatores da nutriz, do lactente e/ou do toxicante, a lactação pode colocar em circulação no bebê uma série de substâncias tóxicas, como dioxinas, bifenilos policlorados (PCBs), mercúrio e pesticidas clorados,58 nicotina,59 chumbo60 e medicamentos,61 entre outras. Enquanto na toxicocinética materna a razão leite materno/plasma para PCB é alta, varia de 4 a 10, para o mercúrio orgânico e inorgânico é de 0,9.60 A nicotina pode estar presente no leite materno com a mesma concentração plasmática maternal e sua meia‐vida também é similar, com 60 a 90 minutos de eliminação em ambos.59 Já o chumbo excretado pelo leite materno tem a concentração do metal nesse meio entre 10 a 30% da plumbemia materna, pois o chumbo não se concentra no leite por não ser lipofílico.60 A recomendação de suspender o aleitamento pela presença de químicos no leite materno não encontra respaldo na literatura, desde que o encontro dessas substâncias não ofereça toxicidade para o lactente.53
Sistema respiratório – Ao nascer, um bebê a termo tem cerca de 10 milhões de alvéolos, enquanto que aos oito anos a criança terá 300 milhões.62 O impacto do fumo passivo desde a fase intraútero pode levar o recém‐nascido a redução de peso, de comprimento e de perímetro cefálico,63 além do aumento na resistência de suas vias aéreas com uma redução de fluxo expiratório forçado em média de 20%.64 A continuidade do fumo parental pós‐natal pode gerar efeitos adversos no sistema imunológico contra patógenos e no crescimento e desenvolvimento pulmonar infantil e provocar um risco quatro vezes maior de sibilância durante o primeiro ano de vida.64–66
A criança respira maior quantidade de ar do que o adulto em repouso, mesmo tendo o adulto maior capacidade pulmonar total, que corresponde a mais ou menos 6,5 litros, enquanto que numa criança essa capacidade é de cerca de dois litros.62 Com base no peso corporal, o volume de ar que passa através das vias respiratórias da criança em repouso é o dobro daquele nos adultos em condições semelhantes.6 Um lactente tem três vezes a ventilação por minuto (volume de ar movimentado pelos pulmões a cada minuto) do que um adulto e a criança aos seis anos tem o dobro desse volume.45
Como as crianças respiram mais ar e tendem a ser mais ativas fisicamente do que os adultos, a inalação de gases tóxicos pode comprometer sua função pulmonar67 ou exacerbar condições pré‐existentes, elevar a incidência de infecções respiratórias agudas nessa população, expressa no aumento de internações hospitalares68 e absenteísmo escolar.69 Essas substâncias incluem: materiais particulados em suspensão (pó, poeira, fumaça e aerossóis);70 poluentes de grande preocupação para a saúde pública, como O3,71 NO2,72 CO e SO2;73 chumbo, mercúrio e compostos orgânicos voláteis;14 além de resíduos de queima de biomassa45 e da fumaça de cigarros.74–76
Sistema endócrino‐reprodutor – Desde a vida embrionária, eventos relacionados à formação, ao crescimento e ao desenvolvimento da criança necessitam de interações hormonais em tempos definidos.77,78 Esses hormônios desempenham um papel fundamental na coordenação das múltiplas atividades celulares, por meio da regulação de funções biológicas, como as do eixo hipotalâmico‐hipofisário, da tireoide e de órgãos sexuais, mantêm em homeostase o metabolismo, o equilíbrio hidroeletrolítico, o sono e o humor.77,79 No entanto, essas atividades podem sofrer impactos negativos quando susceptíveis a agentes de origem exógena ao organismo. Dentre esses agentes encontram‐se substâncias conhecidas como desruptores ou interferentes endócrinos, também conhecidas como eco‐hormônios, substâncias com atividade hormonal ou xerormônios.77,78,80
Os desruptores endócrinos podem chegar ao ambiente, principalmente por meio de dejetos industriais e urbanos, escoamento agrícola e liberação de resíduos, a exposição infantil a esses toxicantes pode ocorrer por meio da ingestão de alimentos, pó e água, inalação de gases e partículas no ar e em contato com a pele.81 Alguns são substâncias naturais, como estrogênios e fitoestrogênios, enquanto variedades sintéticas podem ser encontradas em pesticidas, alquilfenóis policlorados de bifenilas (PCB), bisfenol A, aditivos adicionados a alimentos, produtos de higiene pessoal e cosméticos.82
Durante o período pré‐natal, os desruptores endócrinos podem gerar consequências no desenvolvimento fetal com um risco maior de sensibilizar sua competência reprodutiva futura.77,78 Essas substâncias agem por mimetismo à ação estrogênica ou antagonizam a ação androgênica, o que pode resultar em uma puberdade precoce,83 além de gerar efeitos adversos sobre a diferenciação sexual, o desenvolvimento gonadal, a fecundidade e a fertilidade e sobre o comportamento sexual.78,79,84 Segundo Alves et al.,53 a literatura sugere que a prematuridade sexual também pode estar relacionada com exposição acidental a cosméticos que contêm estrogênio ou extratos placentários, como xampu, condicionadores e cremes corporais, entre outros, o que produz aumento de mamas e impotência transitórias, com regressão do quadro após a suspensão do uso desses produtos.
Sistema nervoso – Desde o período da embriogênese o sistema nervoso continua a modelar sua estrutura não apenas no início, mas ao longo de todo o período de desenvolvimento infantil até o fim da adolescência, em resposta a eventos geneticamente programados e a influências ambientais, numa série de processos complexos que ocorrem em períodos específicos no tempo e no espaço.25,39
Ao nascer, o cérebro de uma criança alcança 24% do seu peso de adulto. O peso do cérebro no dia do nascimento tem entre 300 e 330 g. Com um ano, a massa encefálica será triplicada, cresce em ritmo bem mais lento até os 1.500 g da fase adulta.39,85 A população de células nervosas se completa por volta dos dois anos, mas a mielinização total de tecido neuronal não estará concluída até os 18 anos.39 Como o cérebro é o principal órgão de estresse e adaptação, é ao mesmo tempo vulnerável e adaptável. Ele interpreta e regula reações comportamentais, neuroendócrinas, autonômicas e imunológicas.85
Períodos vulneráveis durante o desenvolvimento do sistema nervoso são sensíveis a insultos ambientais, pois são dependentes do surgimento temporal e regional de processos críticos do desenvolvimento, como proliferação, migração, diferenciação, sinaptogênese, mielinização e apoptose.39 Nesse sentido, um amplo leque de categorias de produtos químicos (benzeno, etanol, nicotina, metil‐mercúrio, bifenil policloradas (PCBs), arsênico, chumbo, manganês, diclorodifeniltricloroetano, tetracloroetileno e inseticidas da classe dos organofosforados)36 pode interferir em um ou mais desses processos e levar à neurotoxicidade desenvolvimental,39 seja por meio da ingestão de alimentos e líquidos contaminados, inalação de gases e em contato com a pele.81 O resultado dessas interferências na ontogenia normal dos processos de desenvolvimento no sistema nervoso são crianças que poderão apresentar distúrbios clínicos, como déficit cognitivo, ADHD, retardo mental, autismo e paralisia cerebral, entre outros, que permanecerão por toda a vida.36 O desenvolvimento e a maturação do sistema nervoso, a dose e a duração da exposição, além do estado nutricional da criança, influenciam essa toxicidade.86
Além da exposição a substâncias químicas tóxicas, agentes biológicos também podem ter um efeito negativo no desenvolvimento do cérebro infantil. Como já foi dito, há uma associação entre a infecção pré‐natal pelo vírus zika e casos de microcefalia e outras alterações do sistema nervoso em fetos e recém‐nascidos, denominada Congenital Zika Syndrome.29 Os fetos analisados em necropsias apresentaram alterações no cérebro, como hidropsia,87,88 hidrocefalia e calcificações distróficas multifocais no córtex,87 calcificações intracranianas no parênquima periventricular e regiões do tálamo,89 degeneração celular e necrose.90 Também foi confirmada a detecção de RNA viral e antígenos nos tecidos cerebrais pesquisados.87,90 Ademais, estudo oftalmológico feito em lactentes com microcefalia causada pelo vírus demonstrou o risco ameaçador de deficiência na visão infantil, pela presença de lesão macular bilateral e perimaculares e anormalidades do nervo óptico.91
Em certos casos, a vulnerabilidade da criança a neurotoxinas pode estar relacionada não só às fases de desenvolvimento neurológico, mas também à imaturidade ou falha de outras barreiras protetoras, como a hematoencefálica92,93 e a placentária.54,55,94
Barreira hematocefálica – Tem como função precípua manter um ambiente químico protegido e constante para o bom funcionamento do cérebro, além de protegê‐lo de xenobióticos, bactérias, fungos, parasitas, vírus e reações autoimunes.46 Essa proteção deve‐se a sua menor permeabilidade, tem mecanismos de exclusão que impedem a difusão de substâncias adversas polares de baixo peso molecular, como drogas, aditivos alimentares, pesticidas e metais, como níquel, cromo e mercúrio.54,93 Essa barreira não está totalmente desenvolvida por ocasião do nascimento e essa seria uma das razões para a maior toxicidade de substâncias químicas em recém‐nascidos.93 Um exemplo é a vulnerabilidade do cérebro neonatal a exposição da bilirrubina, que pode resultar numa encefalopatia (kernicterus) nas primeiras semanas de vida com dano neurológico irreversível. Enquanto concentrações de bilirrubina em 40mg/dl não são toleradas em neonatos, parecem não causar quaisquer efeitos adversos em adultos.46
Barreira placentária – Além de proteger o feto contra a passagem de substâncias nocivas provenientes do organismo materno, faz a troca de nutrientes vitais para o desenvolvimento fetal.46 Na verdade, a placenta não representa uma barreira protetora efetiva contra a entrada de substâncias estranhas na circulação, num período de extrema vulnerabilidade fetal. Embora existam alguns mecanismos de biotransformação (ou metabolização) que podem prevenir a passagem placentária dessas substâncias por meio de mecanismo de desativação, o que transforma o produto resultante menos tóxico do que o precursor,54,55,94 mais de 200 produtos químicos estranhos ao organismo foram detectados no sangue do cordão umbilical.36
Estudos recentes divulgaram que a placenta não está imune ao zika vírus. Um grupo de pesquisadores da Fiocruz26 identificou vestígios do DNA do vírus no tecido placentário de uma gestante que teve a gravidez interrompida. O estudo revelou a imunopositividade em células de Hofbauer, presentes na placenta, que em grávidas deveriam funcionar como protetoras do feto. Os pesquisadores suspeitam que o vírus pode usar a capacidade migratória dessas células para alcançar os vasos fetais. Martines et al.90 também revelaram em seu estudo a detecção de RNA viral do zika em tecido placentário de abortos precoces.
Exposição pré‐natal a substâncias como nicotina, chumbo, gases anestésicos, monóxido de carbono, agentes antineoplásicos e solventes, entre outros, pode gerar efeitos negativos no desenvolvimento fetal54,94 e produzir danos que não podem ser preditos até a observação de suas consequências na fase adulta.95 O metil mercúrio, ao atravessar a placenta, pode atingir facilmente níveis elevados no sangue do cordão umbilical e produzir uma variedade de anomalias congênitas, inclusive microcefalia, retardo mental e déficit motor.96 Já o chumbo, além de passar a barreira encefálica e a placentária e ser secretado no leite materno, se distribui fácil e rapidamente por todos os tecidos. A toxicidade desse agente quando ingerido por lactentes e crianças pequenas pode ter uma taxa de absorção de 50%, com ações no sistema nervoso central e periférico.97
Como visto, efeitos de agentes tóxicos ambientais no complexo processo de desenvolvimento do sistema nervoso podem levar a um desenvolvimento neuropsicomotor anormal com déficits transitórios ou persistentes, com possíveis consequências mais insidiosas na vida adulta.39,46 O desenvolvimento, a maturação do sistema nervoso e dos mecanismos de desintoxicação, a dose, a duração da exposição e o estado nutricional da criança influenciam a toxicidade.86
Metabolismo e digestão – O trato gastrointestinal (GI), como a pele e o sistema respiratório, está em constante interação com o ambiente. A depender da idade da criança, a função do trato GI como uma barreira de proteção é tão importante quanto as suas funções de digestão e absorção.96 Crianças pequenas têm sua taxa metabólica mais acelerada e digerem sua refeição mais rapidamente do que os adultos. Ingerem mais água e alimentos por unidade de peso corporal.98 Um recém‐nascido consome uma quantidade muito maior de água (equivalente a 10% a 15% de peso de corpo) em comparação com um adulto (2% a 4% de peso corporal).99 Bebês que se alimentam com fórmulas lácteas podem ter um consumo médio diário de 140 a 180ml/kg/dia de água, o que equivaleria à ingestão, em média, de 35 latas (360ml) de bebidas não alcoólicas para um adulto masculino médio.99 O pré‐escolar (um a cinco anos) ingere três a quatro vezes mais comida por quilo de peso corporal do que o adulto médio.98
Os pequenos, por terem uma dieta pouco variada, com mais frutas e vegetais, têm maior chance de exposição a alimentos e líquidos contaminados.96 Toxinas ambientais ingeridas por via oral podem ser modificadas no trato GI pelo pH gástrico, pelas enzimas digestivas ou mesmo por bactérias que vivem no intestino. Quando absorvidas através da pele ou por inalação (pela drenagem dos seios para a faringe e o esôfago), podem ser secretadas para o lúmen intestinal pelo sistema biliar e conduzir à toxicidade gastrointestinal.96 Como o sistema digestório não é capaz de eliminar todas as toxinas facilmente, as crianças podem continuar expostas a esses agentes por um período mais prolongado.82,100 Transtornos comuns na infância, tais como constipação intestinal, também pode aumentar significativamente a absorção de toxinas pelo retardo do tempo do trânsito intestinal.96
Nesse contexto, podemos citar que o transporte de cálcio no organismo de recém‐nascidos e lactentes é cerca de cinco vezes o da taxa em adultos.101 Se a dieta da criança for deficiente em ferro ou cálcio e ocorrer exposição ao chumbo, o intestino delgado ainda em desenvolvimento avidamente absorverá esse agente nocivo, que poderá competir com o cálcio para o transporte celular num ritmo elevado. Assim, a absorção do chumbo ingerido por crianças também poderá ser cinco vezes maior do que quando ingerido pelos adultos.96,101 Essas concentrações de chumbo no sangue de crianças, principalmente na primeira infância, podem também estar correlacionadas à ingestão de poeira com metal, devido às atividades de exploração oral nessa fase do desenvolvimento, a partir de fontes no interior da residência, bem como no solo contaminado.44,102
Exposições agudas a substância toxicas de absorção no trato GI às vezes são de difícil diagnóstico. Quadros de náuseas, vômitos, diarreia e hemorragia GI podem sugerir contaminação de etiologia infecciosa, por água não potável e alimentos contaminados por falta de higiene das mãos no preparo das refeições.13 No entanto, se as crianças apresentarem, além desses sintomas, sinais que envolvam outros órgãos, como sonolência, deve‐se levantar suspeitas de exposição a toxinas ambientais, especialmente os metais pesados, como níquel, cádmio, chumbo e mercúrio.96 Na intoxicação por etanol, os limitados estoques de glicogênio no lactente e pré‐escolar podem aumentar os riscos de hipoglicemia.103
Sistema excretor – Diferenças entre crianças e adultos, no que se refere à susceptibilidade a intoxicações, podem resultar da combinação da toxicocinética, da toxicodinâmica e de fatores de exposição.104 Os fatores cinéticos são especialmente importantes no período pós‐natal, em grande parte como resultado da imaturidade do sistema excretor, seja pelas reduzidas metabolização enzimática e/ou excreção renal.105 Durante a vida fetal, os rins têm pouca função excretora graças à placenta, que também exerce essa função.106 O amadurecimento e a indução nefrogênica geralmente ocorrem a partir da 36ª semana de gestação.107 Nesse sentido, os bebês prematuros parecem estar particularmente em risco para doença renal muito tempo depois do nascimento, pois cada vez mais esses bebês sobrevivem e entre eles muitos nascidos bem antes de a nefrogênese estar completa. Dados indicam que no processo de tratamento de pré‐termos em UTIs neonatais os menores recebem medicamentos muitas vezes nefrotóxicos, que produzem, como consequência, glomérulos maiores, mas em menor número.108
A taxa de filtração glomerular de uma criança representa um terço da taxa encontrada no adulto, o que permite que substâncias químicas nocivas permaneçam por mais tempo no organismo infantil, dentre elas o chumbo e o mercúrio.41 Segundo Capitani,97 as crianças têm uma taxa de retenção no processo de excreção do chumbo por volta de 30%, enquanto que nos adultos ela gira em torno de 1% a 4%. Esses metais pesados podem provocar uma inabilidade de os rins filtrarem resíduos, sais e líquidos do sangue, o que pode resultar numa perda da homeostase hidroeletrolítica e levar a um quadro de insuficiência renal aguda.109
Exposição dérmica – A pele é o órgão derivado do mesoderma e ectoderma embrionário mais extenso do corpo humano.110 O desenvolvimento e o crescimento da pele fetal são caracterizados por uma série de etapas sequenciais, estritamente controladas e que dependem de uma variedade de interações celulares que compõem o órgão. Sua presença é vital para as funções de proteção mecânica, termorregulação, imunovigilância e manutenção de uma barreira que impede a perda insensível de fluidos corporais.111
Enquanto a permeabilidade da barreira epidérmica encontra‐se ainda em desenvolvimento em bebês pré‐termo, o que resulta em uma maior absorção percutânea das substâncias químicas,9 um recém‐nascido a termo tem uma pele madura, com propriedades de barreira semelhantes às de crianças mais velhas e de adultos.112 Os bebês têm uma área de superfície em relação ao volume três vezes maior do que dos adultos e nas crianças essa proporção é duas vezes maior por unidade de peso corporal quando comparada também com os adultos.45,99 Como são muito ativas, tendem a ter a pele com mais cortes, escoriações e erupções cutâneas, o que aumenta o seu potencial de absorção cutânea a toxicantes, como xenobióticos e a poeira contaminada com metais pesados.45,111,112 O amoníaco concentrado pode produzir, em contato com a pele da criança, necrose dos tecidos e profundas queimaduras. Essas queimaduras, a depender do tamanho da área atingida, podem provocar secundariamente uma insuficiência renal aguda.109
Desenvolvimento comportamental – O desenvolvimento comportamental infantil pode incluir mudanças de sua maturação, a depender da relação que a criança tem com o ambiente. Esse desenvolvimento pode apresentar quatro aspectos inter‐relacionados, como atividades motoras (grossa e fina); capacidade cognitiva; desenvolvimento emocional; e desenvolvimento social. Qualquer alteração em um desses domínios pode afetar o desenvolvimento de cada um dos outros três.46
As crianças pequenas são impotentes e indefesas. Com seus hábitos peculiares de comportamento vivem num mundo lúdico, sem temor a seu limiar de exposição a qualquer energia mecânica. Com sua extraordinária curiosidade se aproximam de objetos com fontes de energia térmica e elétrica, colocam na boca ou aspiram agentes que contém energia química,19 que acham em seu caminho, deixados ao seu alcance, o que contribui de modo efetivo para aumentar o número de relatos de casos de agravos consequentes a agentes químicos, físicos e biológicos, na grande maioria não intencionais, com resultados muitas vezes nefastos para toda a família.113
Em síntese, gostaríamos de destacar:
- 1.
Crianças não são pequenos adultos. Diferem entre si com relação a fisiologia, metabolismo, crescimento, desenvolvimento e comportamento. Desde a fase in utero até o fim da adolescência o crescimento físico e a maturação funcional do seu corpo estão em ritmo diferente e continuado. A ocorrência de ameaças ambientais nessas fases sensíveis da vida infantil pode interferir negativamente nesses processos dinâmicos e causar danos irreversíveis.
- 2.
Ao redor do mundo, crianças estão expostas a contaminantes ambientais reconhecidos ou não, que silenciosamente deterioram a sua saúde, prejudicam suas realizações futuras, com consequências físicas, emocionais e sociais, além do ônus à família, à sociedade e ao Estado como um todo.
- 3.
Identificar as causas e compreender os mecanismos envolvidos na gênese do agravo ambiental em um paciente infantil é muito difícil e um desafio que se impõe à ciência. Dados epidemiológicos geralmente têm um olhar para exposições a contaminantes individuais em doses relativamente altas. Mas muitas situações no mundo real, como hábitos de vida, envolvem exposições em baixas doses a agentes únicos ou múltiplos de longo prazo. Com a exceção de alguns produtos químicos, existem relativamente poucos dados sobre os mecanismos envolvidos na gênese desses agravos no desenvolvimento de doenças infantis.
- 4.
A ocorrência desses agravos e seus determinantes na infância têm como fatores‐chave a pobreza e a falta de acesso à informação sobre práticas inerentes de saúde. Os impactos produzidos na saúde infantil pela combinação de riscos clássicos (poluição ambiental domiciliar e água não potável) e riscos modernos (produtos químicos tóxicos, resíduos perigosos, poluição atmosférica e alterações climáticas) variam muito entre e dentro de países em desenvolvimento.
- 5.
Os direitos da criança por um ambiente seguro para crescer, se desenvolver, brincar e aprender são argumentos determinantes para o Estado definir estratégias efetivas para a promoção de ambientes saudáveis, que proteja a criança de eventos deletérios a sua saúde, que monitore essas tendências ao longo do tempo e promova intervenções onde é necessária maior atenção. Ações intra e intersetoriais articuladas, que promovam o registro e a vigilância epidemiológica dos riscos ambientais à saúde da criança, devem ser prioridade contínua no campo da saúde pública.
- 6.
As relações entre a pesquisa e a política raramente são diretas – da política que informa a pesquisa ou vice‐versa. Pesquisa e política mais parecem funcionar como grupos paralelos, às vezes interligados por interesses, ocasionalmente alimentam‐se uns dos outros. Discussões acadêmicas relevantes em diferentes campos do saber e um Estado atuante sobre as principais questões que afetam a vida das crianças são ações estratégicas para a sobrevivência das futuras gerações. Estudos sobre impactos econômicos, sociais e das relações da criança com o seu ambiente físico em diferentes campos do saber são fundamentais para a sobrevivência das futuras gerações.
- 7.
A saúde ambiental infantil precisa se tornar uma ciência adulta na academia e na sociedade.
Os autores declaram não haver conflitos de interesse.
Como citar este artigo: Perlroth NH, Branco CW. Current knowledge of environmental exposure in children during the sensitive developmental periods. J Pediatr (Rio J). 2017;93:17–27.