To assess the accuracy of stridor in comparison to endoscopic examination for diagnosis of pediatric post‐intubation subglottic stenosis.
MethodChildren who required endotracheal intubation for >24h were included in this prospective cohort study. Children were monitored daily and underwent flexible fiberoptic laryngoscopy after extubation. Those with moderate‐to‐severe abnormalities underwent another examination 7–10 days later. If lesions persisted or symptoms developed, laryngoscopy under general anesthesia was performed. Patients were assessed daily for stridor after extubation.
ResultsA total of 187 children were included. The incidence of post‐extubation stridor was 44.38%. Stridor had a sensitivity of 77.78% (95% confidence interval [95% CI]: 51.9–92.6) and specificity of 59.18% (95% CI: 51.3–66.6) in detecting subglottic stenosis. The positive predictive value was 16.87% (95% CI: 9.8–27.1), and the negative predictive value was 96.15% (95% CI: 89.9–98.8). Stridor persisting longer than 72h or starting more than 72h post‐extubation had a sensitivity of 66.67% (95% CI: 41.2–85.6), specificity of 89.1% (95% CI: 83.1–93.2), positive predictive value of 40.0% (95% CI: 23.2–59.3), and negative predictive value of 96.07% (95% CI: 91.3–98.4). The area under the receiver operating characteristic (ROC) curve was 0.78 (95% CI: 0.65–0.91).
ConclusionsAbsence of stridor was appropriate to rule out post‐intubation subglottic stenosis. The specificity of this criterion improved when stridor persisted longer than 72h or started more than 72h post‐extubation. Thus, endoscopy under general anesthesia can be used to confirm subglottic stenosis only in patients who develop or persist with stridor for more than 72h following extubation.
Analisar a precisão do estridor em comparação com o exame endoscópico no diagnóstico de estenose subglótica pós‐intubação em crianças.
MétodoForam incluídas neste estudo de coorte prospectivo crianças que necessitaram de intubação endotraqueal por mais de 24 horas. Elas foram monitoradas diariamente e submetidas à nasofibrolaringoscopia flexível após a extubação. As crianças com anomalias moderadas foram submetidas a outro exame sete a 10 dias depois. Caso as lesões persistissem ou os sintomas evoluíssem, a laringoscopia era realizada com anestesia geral. Os pacientes foram avaliados diariamente quanto ao estridor após a extubação.
ResultadosParticiparam 187 crianças. A incidência de estridor após a intubação foi de 44,38%. O estridor apresentou uma sensibilidade de 77,78% (intervalo de confiança de 95% [IC]: 51,9‐92,6) e especificidade de 59,18% (IC: 51,3‐66,6) na detecção de SGS. O valor preditivo positivo foi de 16,87% (IC: 9,8‐27,1) e o valor preditivo negativo (VPN) foi de 96,15% (IC: 89,9‐98,8). O estridor que persistiu por mais de 72 horas ou que começou 72 horas após a extubação teve uma sensibilidade de 66,67% (IC: 41,2‐85,6), especificidade de 89,1% (IC: 83,1‐93,2), valor preditivo positivo de 40,0% (IC: 23,2‐59,3) e valor preditivo negativo de 96,07% (IC: 91,3‐98,4). A área sob a curva de característica de operação do receptor (ROC) foi de 0,78 (IC: 0,65‐0,91).
ConclusõesA ausência de estridor foi adequada para descartar a estenose subglótica pós‐intubação. A especificidade desse critério melhorou quando o estridor perdurou por mais de 72 horas ou começou mais de 72 horas após a extubação. Assim, a endoscopia com anestesia geral pode ser utilizada para confirmar a estenose subglótica somente em pacientes que desenvolveram ou continuaram com estridor por mais de 72 horas após a extubação.
A estenose subglótica pós‐intubação (SGS) em crianças é uma das doenças mais desafiadoras para os otorrinos. A maior parte dos autores considera a endoscopia das vias aéreas a modalidade ideal para o diagnóstico e a avaliação. Entretanto, não existe consenso sobre qual é a melhor técnica ou quais características do paciente indicam a necessidade dessa abordagem diagnóstica após a extubação. Além disso, o procedimento é arriscado e nem todos os centros médicos têm os equipamentos necessários ou profissionais treinados adequadamente ou experientes.1–7
A avaliação do estridor como um indicador de lesões na laringe após a intubação é amplamente aceita na prática clínica, principalmente por ser de fácil execução e não apresentar restrições.8 Entretanto, a validade e a confiabilidade do estridor para esse fim têm sido questionadas. Dado a falta de estudos em pacientes pediátricos que comparem essa abordagem clínica a outros métodos de diagnóstico de SGS pós‐intubação, principalmente a técnica de endoscopia padrão, essas questões são justificadas.9–14
Este estudo teve como objetivo determinar a precisão do estridor, em comparação com a endoscopia das vias aéreas, dem prever a SGS pós‐intubação em pacientes pediátricos.
MétodosForam selecionados para o estudo os pacientes que necessitaram de intubação endotraqueal na Unidade de Terapia Intensiva Pediátrica de nosso Hospital. Os critérios de inclusão foram idade entre 28 dias e quatro anos e duração de intubação>24 horas. Os critérios de exclusão foram históricos de estridor ou disfonia, intubação anterior, presença ou histórico de traqueostomia, malformações craniofaciais e doença terminal, conforme identificadas pela equipe médica da UTIP.
Quando os pacientes que atenderam aos critérios de inclusão completaram 24 horas de intubação endotraqueal, os pesquisadores do estudo foram notificados pela equipe da UTIP. Após a obtenção do consentimento dos pais ou dos responsáveis legais, foi feita uma entrevista a fim de coletar dados sobre a gravidez, comorbidades e internações anteriores. As informações sobre o diagnóstico e o procedimento de intubação, como o número de tentativas e as características do tubo endotraqueal (tamanho, com manguito ou sem), foram obtidas da equipe da UTIP.
Durante a estada na UTIP, as crianças foram monitoradas diariamente pelos pesquisadores. Em algum momento durante as primeiras oito horas após a extubação, os pacientes passaram por uma nasofibrolaringoscopia flexível (FFL). Os exames foram feitos no leito da UTIP, sem sedação, por um dos quatro pesquisadores (LVE, CSN, DM, CS). Todos os exames de FFL foram registrados digitalmente. Os vídeos foram então avaliados por um pesquisador (GK) que desconhecia os dados clínicos e os casos foram classificados em dois grupos, de acordo com os dados publicados anteriormente.7 Os pacientes com evidência de lesões moderadas na FFL passaram por um segundo exame sete a 10 dias após a extubação e foram acompanhados pela equipe de otorrinos. No caso de lesões persistentes, os pacientes foram examinados com anestesia geral e os com SGS foram classificados de acordo com os critérios propostos por Myer e Cotton.15 Os pacientes que desenvolveram sintomas na laringe também foram examinados com anestesia geral, independentemente de sua classificação inicial.
Todas as crianças extubadas foram acompanhadas diariamente por pesquisadores até a alta hospitalar. O desenvolvimento de estridor foi verificado por análises diárias de anotações escritas pela equipe da UTIP, bem como pelo questionamento direto dos membros da equipe. A equipe da UTIP é composta totalmente por intensivistas pediátricos especializados.
Para os fins deste estudo, o estridor foi definido como um som de respiração agudo. O estridor foi classificado como presente ou ausente.
Trinta dias após a alta, todos os pacientes foram reexaminados no ambulatório de Laringologia Pediátrica. Seguiu‐se o acompanhamento por telefone uma vez ao mês pelos seis meses posteriores.
As análises estatísticas foram feitas no software SPSS (Estatística para Windows, versão 18.0. Chicago, EUA). As variáveis quantitativas foram descritas como média±desvio padrão ou mediana (intervalo interquartil), com valores mínimos e máximos, conforme adequado. Com relação a variáveis dicotômicas, o teste qui‐quadrado exato ou o teste exato de Fisher foram usados para comparações, conforme indicado. Para comparações de variáveis contínuas, foi usado o teste t de Student (para as variáveis distribuídas simetricamente) ou os testes de Wilcoxon ou de Mann‐Whitney não paramétrico (para os dados distribuídos assimetricamente). Foi feita uma análise multivariada por meio da regressão de Poisson com variância robusta.
O desempenho da avaliação com base no estridor para o diagnóstico de SGS foi avaliado pela comparação com a laringoscopia direta, que é considerada o padrão de base. Foram feitas duas análises. Primeiro, a presença ou ausência de estridor foi comparada com os achados da laringoscopia direta. Depois, os pacientes foram divididos entre pacientes sem estridor ou com estridor apenas nas primeiras 72 horas após a extubação (teste negativo) e pacientes com estridor por mais de 72 horas após a extubação ou com desenvolvimento de estridor após esse período (teste positivo). Classificamos esses grupos como “negativo” ou “positivo” com relação ao “estridor em 72 horas”. A partir desses dados, obtivemos a curva de característica de operação do receptor (ROC), a sensibilidade, a especificidade, o valor preditivo positivo (VPP) e o valor preditivo negativo (VPN), com seus respectivos intervalos de confiança de 95% (IC de 95%).
O estudo foi aprovado pelo Comitê de Ética em Pesquisa do hospital sob o protocolo número 05‐266.
ResultadosForam eleitos 234 pacientes para a pesquisa no período de novembro de 2005 a agosto de 2012, o consentimento foi obtido com relação a 226 pacientes. Desses, três passaram por traqueostomia para ventilação mecânica prolongada, 25 faleceram antes da extubação e 11 faleceram após a FFL inicial. Todos foram considerados perdas (19,5%). Assim, a amostra final incluiu 187 pacientes que completaram o estudo. Entre esses pacientes, 111 (59,4%) eram do sexo masculino. A idade média foi de 2,7 meses (intervalo de 0,9 a 59,5 meses).
O diagnóstico inicial que levou à intubação foi de bronquiolite aguda em 118 pacientes (63,1%), outros problemas respiratórios (asma, pneumonia e insuficiência respiratória) em 36 (19,3%), meningite em 11 (5,9%) e outras causas em 22 pacientes (11,8%).
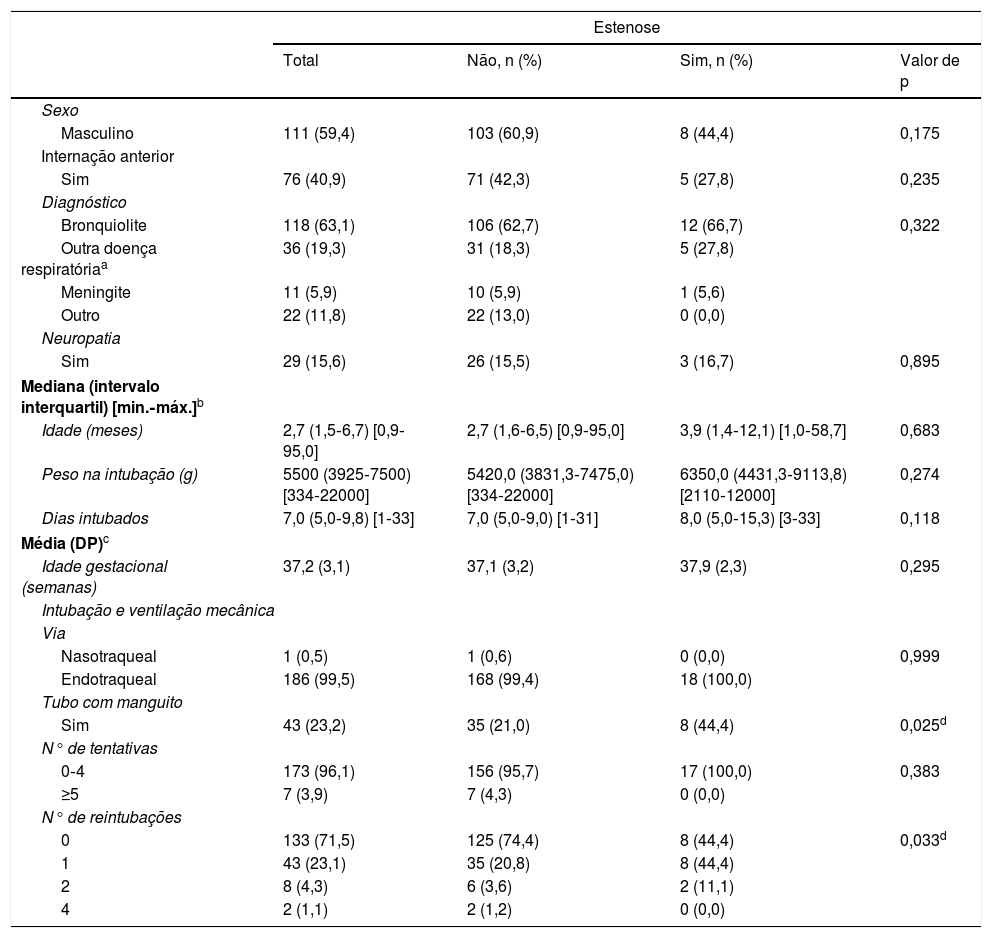
A incidência de SGS foi de 9,62% (IC de 95%: 5,9‐15,1), diagnosticada pela laringoscopia direta. Dos 18 pacientes com SGS, 3 (16,66%) apresentaram grau 4 de SGS e foram submetidos a uma traqueotomia seguida por uma cirurgia reconstrutiva de vias aéreas; sete (38,9%) tiveram grau 3 de SGS, dos quais três (42,8%) foram submetidos a uma cirurgia aberta; três (42,8%) passaram por dilatação com balão e um (14,3%) foi submetido a uma traqueotomia e faleceu posteriormente de sepse; cinco (27,7%) tiveram grau 2 de SGS, dos quais dois (40%) passaram por dilatação com balão, dois (40%) foram submetidos a uma cirurgia reconstrutiva de vias aéreas e um (20%) passou por ressecção endoscópica a laser do segmento estenótico; e três (16,66%) tiveram grau 1 de SGS, dos quais um (33%) passou por dilatação com balão, um (33%) foi submetido à dilatação por tubo e um (33%) não precisou de tratamento. Todos os pacientes estavam sintomáticos no momento de seus respectivos procedimentos. Os dados clínicos dos grupos (classificados após a revisão da FFL como SGS ou não SGS) são apresentados na tabela 1.
Características dos pacientes após a endoscopia final
| Estenose | ||||
|---|---|---|---|---|
| Total | Não, n (%) | Sim, n (%) | Valor de p | |
| Sexo | ||||
| Masculino | 111 (59,4) | 103 (60,9) | 8 (44,4) | 0,175 |
| Internação anterior | ||||
| Sim | 76 (40,9) | 71 (42,3) | 5 (27,8) | 0,235 |
| Diagnóstico | ||||
| Bronquiolite | 118 (63,1) | 106 (62,7) | 12 (66,7) | 0,322 |
| Outra doença respiratóriaa | 36 (19,3) | 31 (18,3) | 5 (27,8) | |
| Meningite | 11 (5,9) | 10 (5,9) | 1 (5,6) | |
| Outro | 22 (11,8) | 22 (13,0) | 0 (0,0) | |
| Neuropatia | ||||
| Sim | 29 (15,6) | 26 (15,5) | 3 (16,7) | 0,895 |
| Mediana (intervalo interquartil) [min.‐máx.]b | ||||
| Idade (meses) | 2,7 (1,5‐6,7) [0,9‐95,0] | 2,7 (1,6‐6,5) [0,9‐95,0] | 3,9 (1,4‐12,1) [1,0‐58,7] | 0,683 |
| Peso na intubação (g) | 5500 (3925‐7500) [334‐22000] | 5420,0 (3831,3‐7475,0) [334‐22000] | 6350,0 (4431,3‐9113,8) [2110‐12000] | 0,274 |
| Dias intubados | 7,0 (5,0‐9,8) [1‐33] | 7,0 (5,0‐9,0) [1‐31] | 8,0 (5,0‐15,3) [3‐33] | 0,118 |
| Média (DP)c | ||||
| Idade gestacional (semanas) | 37,2 (3,1) | 37,1 (3,2) | 37,9 (2,3) | 0,295 |
| Intubação e ventilação mecânica | ||||
| Via | ||||
| Nasotraqueal | 1 (0,5) | 1 (0,6) | 0 (0,0) | 0,999 |
| Endotraqueal | 186 (99,5) | 168 (99,4) | 18 (100,0) | |
| Tubo com manguito | ||||
| Sim | 43 (23,2) | 35 (21,0) | 8 (44,4) | 0,025d |
| N° de tentativas | ||||
| 0‐4 | 173 (96,1) | 156 (95,7) | 17 (100,0) | 0,383 |
| ≥5 | 7 (3,9) | 7 (4,3) | 0 (0,0) | |
| N° de reintubações | ||||
| 0 | 133 (71,5) | 125 (74,4) | 8 (44,4) | 0,033d |
| 1 | 43 (23,1) | 35 (20,8) | 8 (44,4) | |
| 2 | 8 (4,3) | 6 (3,6) | 2 (11,1) | |
| 4 | 2 (1,1) | 2 (1,2) | 0 (0,0) | |
DP, desvio padrão.
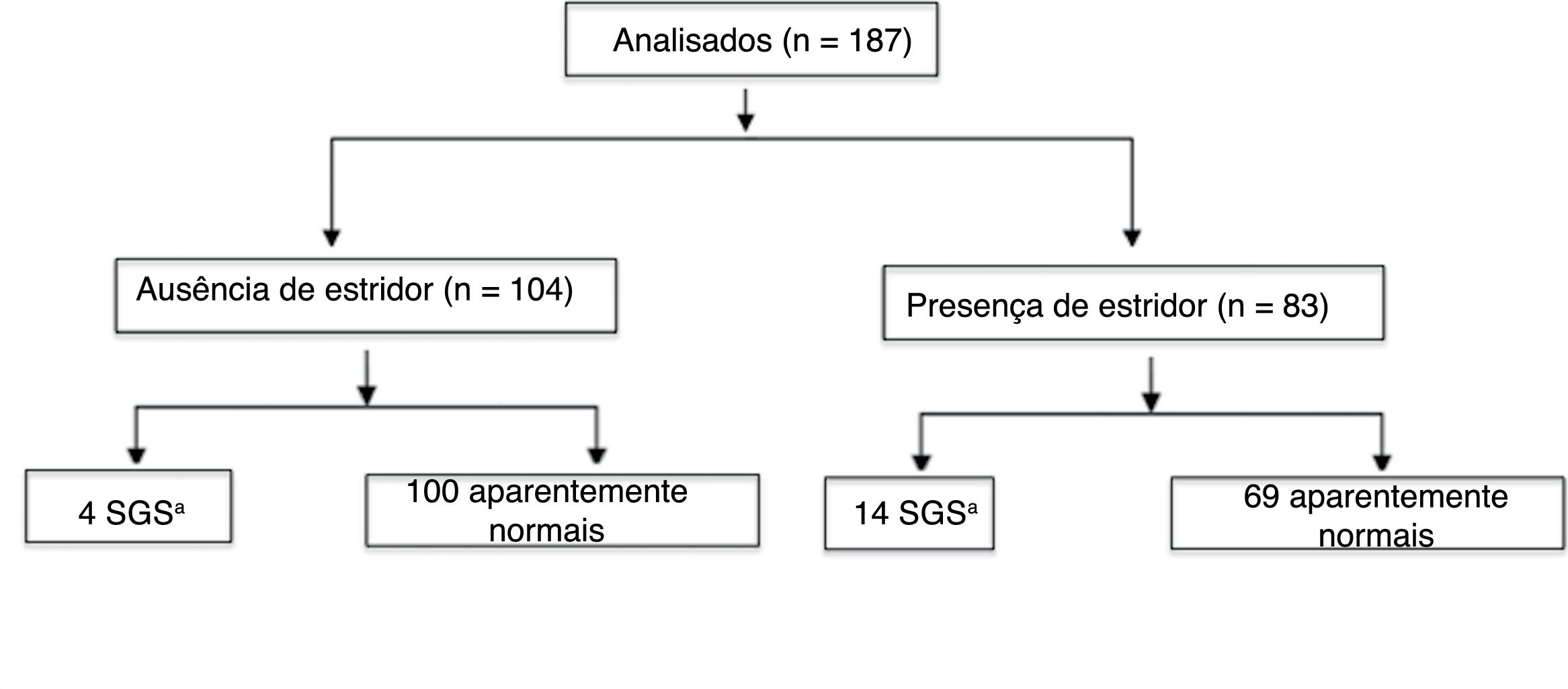
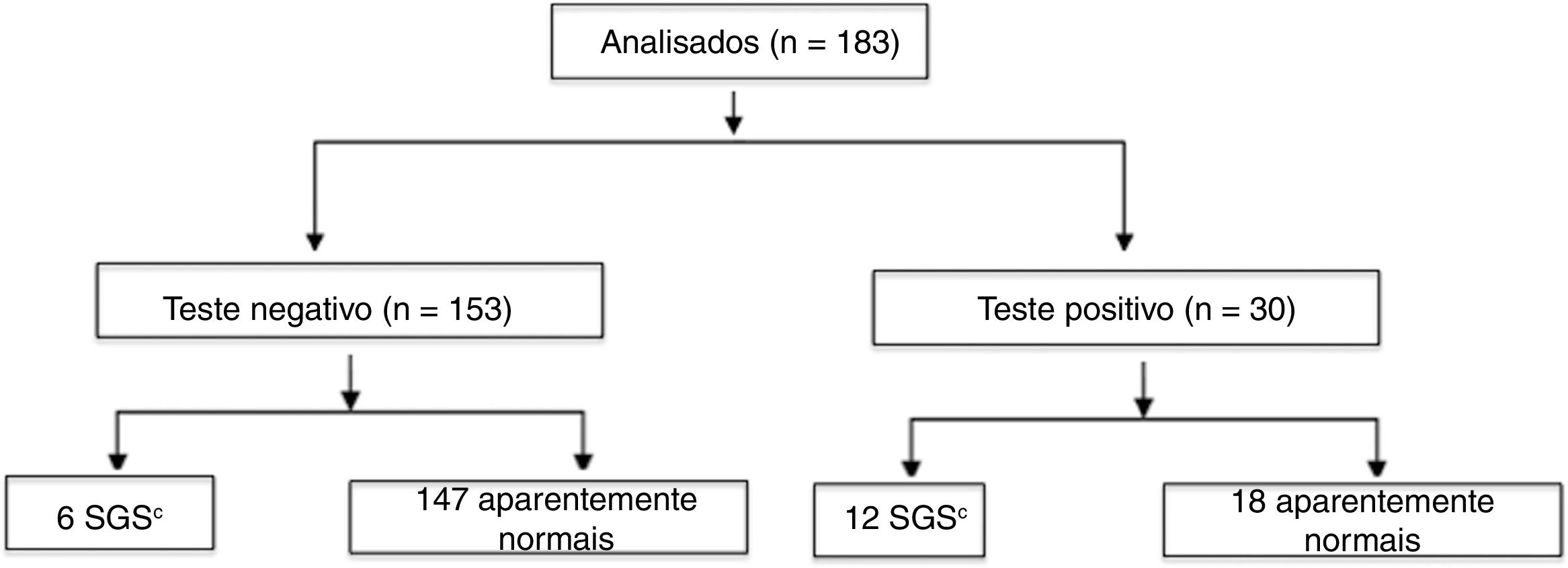
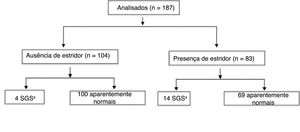
Dos 187 pacientes incluídos no estudo, 83 desenvolveram estridor durante o acompanhamento; portanto, a incidência geral de estridor em nossa amostra foi de 44,38% (IC de 95%: 37,1‐51,8). Desses, 49 (26,2% da amostra total) tiveram estridor apenas nas primeiras 72 horas após a extubação; 26 crianças (13,9% da amostra total) tiveram estridor com início nas primeiras 72 horas após a extubação e continuaram com estridor após esse período e quatro (2,1% da amostra total) desenvolveram estridor ≥ 72 horas após a extubação (teste positivo para estridor nas 72 horas). O acompanhamento de longo prazo não pôde ser feito em quatro pacientes (2,1%); contudo, nenhum desses pacientes apresentou estridor por mais de três dias e nenhum foi diagnosticado com SGS. Quando analisamos os pacientes que apresentaram estridor apenas nas primeiras 72 horas após a extubação, a incidência de estridor após a extubação foi de 26,2% (IC de 95%: 20,00‐32,63).
Dos 18 pacientes que desenvolveram SGS, 4 (2,1% de 187) não tiveram estridor e apenas um não teve sinal ou sintoma de obstrução das vias aéreas superiores durante o acompanhamento. Dos 169 pacientes sem estenose, 104 (55,6% de 187) não desenvolveram estridor. Assim, o estridor apresentou uma sensibilidade de 77,78% (IC de 95%: 51,9‐92,6) e uma especificidade de 59,18% (IC de 95%: 51,3‐66,6) com relação à detecção de SGS nessa amostra. A probabilidade do diagnóstico de SGS em pacientes com estridor (valor preditivo positivo, VPP) foi de 16,86% (IC de 95%: 9,8‐27,1) e a probabilidade de ausência de SGS na ausência de estridor (valor preditivo negativo, VPN) foi de 96.15% (IC de 95%: 89,9‐98,7). A área sob a curva ROC foi de 0,69 (IC de 95% 0,57‐0,81).
Foi feita uma análise semelhante, levou em consideração a duração e o momento do estridor (definido como um teste positivo quando o estridor esteve presente por>72 horas ou foi desenvolvido>72 horas após a extubação). Essa análise gerou uma sensibilidade de 66,67% (IC de 95%: 41,1‐85,6), uma especificidade de 89,1% (IC de 95%: 83,1‐93,2), um VPP de 40,0% (IC de 95%: 23,2‐59,3) e um VPN de 96,1% (IC de 95%: 91,3‐98,4) com relação ao estridor como uma ferramenta de diagnóstico para a SGS. A área sob a curva ROC foi de 0,78 (IC de 95%: 0,65‐0,91).
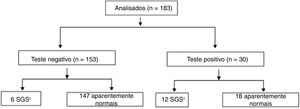
A distribuição dos pacientes de acordo com o desenvolvimento e o momento do estridor (teste positivo ou negativo em 72 horas) é apresentada nas figuras 1 e 2, respectivamente.
Fluxograma da análise, estratificada pela presença ou ausência de estridor em 72 horas. Quatro pacientes foram perdidos no acompanhamento.
SGS, estenose subglótica.
a Sem estridor, ou com estridor apenas nas primeiras 72 horas após a extubação.
b Estridor com duração>72 horas após a extubação ou que foi desenvolvido após esse período.
c Os diagnósticos foram confirmados por meio de laringoscopia com anestesia geral.
A FFL no leito, feita sem sedação no período após a extubação na UTIP, é útil, segura e precisa para a avaliação das lesões na laringe causadas por intubação (inclusive as lesões na região subglótica).6,7,16 De acordo com Manica et al., essa modalidade tem sensibilidade de 93,7% e um VPN de 98,8% quando usada como um método de triagem para a SGS nesse cenário.7
Neste estudo, a FFL foi feita em todos os pacientes, independentemente dos sintomas, ao passo que a laringoscopia direta com anestesia geral foi reservada para os pacientes cujas lesões se mantiveram no exame de acompanhamento ou para os que desenvolveram sintomas na laringe durante o acompanhamento. Todos os diagnósticos de SGS foram confirmados e classificados por meio da laringoscopia direta. Essa situação provavelmente explica a incidência relativamente alta de SGS pós‐intubação em nossa amostra (9,3%) em comparação com outros estudos.10,17–20
A incidência de estridor após a extubação nessa população foi de 43,81%, que é bem alta em comparação com outros estudos. Entretanto, as taxas de incidência relatadas na literatura variaram amplamente, de 1% a 37%, o que é explicado pela heterogeneidade significativa entre os estudos em diversos aspectos, inclusive modelo, população, avaliação, período de acompanhamento e, principalmente, as definições empregadas.21–25
Outros fatores também podem explicar a maior incidência de estridor em nossa população. Primeiramente, os pacientes foram avaliados com relação ao estridor até a alta hospitalar, não apenas imediatamente após a extubação. Para o cálculo da incidência, a presença do estridor foi considerada independentemente da gravidade ou da necessidade de tratamento. A pouco idade da população estudada também foi um fator de risco com relação ao estridor após a extubação e pode explicar ao menos parcialmente sua alta incidência.21,22,26–28 Se considerarmos apenas os pacientes que desenvolveram estridor nas primeiras 72 horas após a extubação, a incidência diminui para 26,1%. Além disso, o IC de 95% de nossa incidência se sobrepõe à maioria dos estudos publicados anteriormente. Por fim, os estudos que compararam o estridor a diagnósticos endoscópicos de lesões na laringe causados por intubação são raros e apresentaram resultados conflitantes.9–13
Dois estudos prospectivos anteriores feitos no período neonatal usaram a broncoscopia flexível para avaliar a ocorrência de lesões nas vias aéreas devido à intubação e avaliar sua relação com o estridor. Ambos apresentaram resultados divergentes. Fan et al. demonstraram que o estridor tinha alta especificidade, baixa sensibilidade e um VPN de 67% para a detecção de lesões agudas moderadas ou graves na laringe.9 Sherman et al. constataram alta sensibilidade e especificidade do estridor na detecção de SGS moderada ou grave e concluíram que as lesões associadas à obstrução significativa das vias aéreas raramente continuavam não diagnosticadas se somente os neonatos com estridor fossem avaliados.10 Vale observar que ambos os estudos avaliaram os pacientes com estridor em apenas um período, ou seja, imediatamente após a extubação, e restringiram‐se a amostras de neonatos.
Cordeiro et al., em um estudo prospectivo com 215 pacientes em uma unidade de terapia intensiva pediátrica mista (pediátrica e neonatal), avaliaram o desempenho de uma pontuação de insuficiência respiratória (que incluiu o estridor entre suas variáveis) para detectar lesões nas vias aéreas diagnosticadas por meio de endoscopia imediatamente após a extubação. As maiores pontuações tinham sensibilidade de 73,3% e especificidade de 58,6% na detecção de lesões moderadas ou graves. Em pacientes com pontuações menores, a probabilidade de ausência dessas lesões foi de 80,4%. Assim, a pontuação teve um desempenho satisfatório na previsão da ausência de lesões moderadas ou graves em pacientes com insuficiência leve.12
Em nosso estudo, a análise da presença de estridor foi considerada útil para estabelecer a probabilidade de SGS entre pacientes que não desenvolveram estridor durante o período de acompanhamento, conforme evidenciado pelo VPN de 96,15%. A especificidade de apenas 54% pode ser justificada pelo fato de que diferentes tipos de lesões na laringe podem causar estridor. Ademais, lesões passageiras nas pregas vocais (p. ex., edema ou tecido de granulação) e alterações agudas da mobilidade das cordas vocais são causas comuns de estridor nesse período.29
Os resultados de nosso estudo são explicados pelo momento da ocorrência de estridor durante o acompanhamento. A maioria dos pacientes que desenvolveram SGS apresentou estridor persistente, ou seja, foram positivos para estridor nas 72 horas. Considerando somente esses pacientes como um teste positivo, a especificidade aumentou significativamente para 89,1%. Além disso, nessa população, duas de cada cinco crianças que tiveram início ou persistência do estridor por mais de 72 horas após a extubação foram, por fim, diagnosticadas com SGS. Como em estudos anteriores, a SGS pode ser basicamente descartada em pacientes que não apresentaram estridor e naqueles em que o estridor acabou dentro de 72 horas de extubação.
Nossos resultados mostram que a SGS causada pela intubação ainda pode ser diagnosticada caso a endoscopia das vias aéreas seja restringida a pacientes que apresentaram estridor durante o período após a extubação. Se considerarmos a alta especificidade do estridor persistente ou posterior (permanecendo ou iniciando>72 horas após a extubação) com relação à SGS, parece relevante que esses pacientes devem ser submetidos à endoscopia das vias aéreas com anestesia geral. Além disso, a área sob a curva ROC na segunda análise demonstra que o estridor pode ser considerado um indicador preciso da SGS pós‐intubação na população pediátrica.
A laringoscopia direta com anestesia geral é considerada o padrão de base para visualizar a região subglótica; contudo, em nosso estudo, seu uso foi restringido a pacientes específicos. A FFL foi usada para propósitos de triagem, uma vez que nosso propósito era avaliar todas as crianças por meio da endoscopia, independentemente de seus sintomas, de uma maneira menos invasiva. Além disso, a FFL fornece uma visualização adequada da região subglótica na vasta maioria dos pacientes. Além disso, o período de acompanhamento de pelo menos seis meses diminuiu a probabilidade de falha nos diagnósticos de SGS nessa amostra.
Uma das limitações deste estudo foi o uso de um marcador clínico (ou seja, o estridor) sujeito a variabilidade interobservador. Entretanto, alguns autores relataram uma concordância satisfatória entre pontuações clínicas, medição do estridor e excelente confiabilidade interobservador, com o kappa de 0,93 em um estudo feito por Klassen e Rowe.30
Por fim, a ausência do estridor provou ser adequada para descartar o diagnóstico de SGS pós‐intubação em pacientes pediátricos. A especificidade aprimorada foi constatada quando o estridor perdurou por mais de 72 horas após a extubação ou quando o início foi>72 horas após a extubação. Considerando esses achados, parece apropriado restringir a endoscopia das vias aéreas com anestesia geral para confirmação de SGS apenas a pacientes que apresentem estridor 72 horas após a extubação.
Conflitos de interesseOs autores declaram não haver conflitos de interesse.
Como citar este artigo: Schweiger C, Eneas LV, Manica D, Netto CS, Carvalho PR, Piva JP, et al. Accuracy of stridor‐based diagnosis of post‐intubation subglottic stenosis in pediatric patients. J Pediatr (Rio J). 2020;96:39–45.
Este estudo foi feito no Hospital de Clínicas de Porto Alegre, Unidade de Terapia Intensiva Pediátrica, Porto Alegre, RS, Brasil.