Validate the accuracy of the Screening Tool for Risk on Nutritional status and Growth (STRONGkids) and estimate the prevalence of malnutrition and nutritional risk in hospitalized children.
MethodsCross‐sectional study of a representative sample of children admitted to ten public pediatric emergency rooms. The sample was randomly estimated in stages, including children older than 30 days and younger than 10 years of age, of both sexes, excluding syndromic children and those in whom it was impossible to directly measure anthropometry. Weight, height, and arm circumference were measured, as well as the Z‐scores of the anthropometric indices weight‐for‐age, height‐for‐age, weight‐for‐height, body mass index for age, and arm circumference for age, classified according to the reference curves of the World Health Organization. After the tool was applied, its accuracy tests were performed in comparison with the anthropometric data, with the evaluation of sensitivity, specificity, and positive and negative predictive values.
ResultsA total of 271 children were evaluated, 56.46% males and 41.70% younger than 2 years of age. The prevalence rates of malnutrition, nutritional risk assessed by anthropometric measurements, and nutritional risk assessed by the tool were 12.18%, 33.95%, and 78.60%, respectively. Accuracy showed sensitivity of 84.8%, specificity of 26.7%, positive predictive value of 49.8%, and negative predictive value of 67.2%, when the patients at nutritional risk were identified by anthropometry.
ConclusionValidation of the accuracy of STRONGkids was performed, showing high sensitivity, allowing the early identification of nutritional risk in similar populations.
Validar a acurácia do instrumento de triagem nutricional Screening Tool for Risk on Nutritional status and Growth (STRONGkids) e estimar as prevalências de desnutrição e risco nutricional em crianças hospitalizadas.
MétodosEstudo transversal, em amostra representativa de crianças admitidas em 10 prontos‐socorros infantis públicos. A amostra foi estimada aleatoriamente, por etapas, foram incluídas crianças com idade superior a 30 dias e inferior a 10 anos, de ambos os sexos, e excluídas as sindrômicas e impossibilitadas de aferição direta da antropometria. Foram aferidos peso, estatura e circunferência do braço, calculados os Z‐scores dos índices antropométricos peso para idade, estatura para idade, peso para estatura, índice de massa corporal para idade e circunferência do braço para idade, classificados de acordo com as curvas de referência da Organização Mundial da Saúde. Após a aplicação do instrumento foram realizados os testes de acurácia do instrumento em comparação a antropometria, foram avaliados sensibilidade, especificidade e valores preditivos positivo e negativo.
ResultadosForam avaliadas 271 crianças, 56,46% meninos e 41,70% menores de dois anos. As prevalências de desnutrição, risco nutricional pela antropometria e pelo instrumento foram de 12,18%, 33,95% e 78,60%, respectivamente. A acurácia mostrou 84,8% de sensibilidade, 26,7% de especificidade, 49,8% de valor preditivo positivo e 67,2%, negativo, quando identificados os pacientes em risco nutricional pela antropometria.
ConclusãoA validação da acurácia do STRONGkids foi feita com verificação de alta sensibilidade, permitiu a identificação precoce de risco nutricional em populações semelhantes.
A desnutrição hospitalar infantil, apesar de grandes variações em sua prevalência, destaca‐se por sua importância clínica e precisa ser identificada o mais precocemente possível.1 A antropometria, apesar de detectar a desnutrição, não diagnostica o risco nutricional, o qual recomenda‐se que seja rastreado nas primeiras 48h após a admissão hospitalar.2 Ao se triar o risco nutricional é possível prever a probabilidade de melhor ou pior desfecho clínico do paciente devido aos fatores nutricionais e, ainda, avaliar a influência da intervenção nutricional nesse desfecho.3
Os principais protocolos para triagem nutricional em pediatria são: Simple Paediatric Nutritional Risk (PNRS),4Subjective Global Nutrition Assessment (SGAN)5; Screening Tool for Risk On Nutritional status and Growth (STRONGkids)6; Paediatric Yorkhill Malnutrition Score (PYMS)7; Screening Tool for the Assessment of Malnutrition in Paediatrics (STAMP)8 e o Pediatric Nutrition Screening Tool (PNST).9 Tanto o STRONGkids6 quanto o SGAN5 encontram‐se traduzidos para a língua portuguesa. Na validação brasileira do SGAN,10 o instrumento caracterizou‐se mais como um processo de avaliação nutricional estruturada do que como um instrumento de triagem propriamente dito.11,12
O instrumento STRONGkids6 caracteriza‐se, comparativamente aos demais, como prático, fácil e reprodutível,13 foi validado em outros países.14–16 No Brasil, Carvalho et al. (2013)17 submeteram o instrumento às etapas de tradução para o português, síntese e retrotradução e Gouveia et al. (2018)18 fizeram sua validação preditiva em estudo prospectivo.
Nesse contexto, os objetivos deste estudo foram validar, em amostra representativa de crianças hospitalizadas, a acurácia do instrumento STRONGkids e estimar as prevalências de desnutrição e risco nutricional nessa população.
MétodosEstudo observacional, transversal e analítico, com amostra representativa das crianças hospitalizadas nos serviços de pronto‐socorro das unidades hospitalares públicas do Distrito Federal (DF) do Brasil. Os dados foram coletados de crianças de ambos os sexos, com idade superior a 30 dias e inferior a 10 anos. Foram excluídos da amostra pacientes sindrômicos ou que necessitassem de curvas específicas para classificação antropométrica diferentes das da World Health Organization (WHO) de 200619 e 200720 e os impossibilitados de aferição direta da antropometria.
Para garantir a representatividade o plano amostral foi aleatório por etapas, a quantidade de leitos dos prontos‐socorros da pediatria no DF foi a medida de ponderação. O cálculo amostral baseou‐se na estimação da proporção de crianças em risco nutricional elevado atendidas (0,1621), fixou‐se em 95% o grau de confiança da estimativa, com margem de erro de 5%. O tamanho amostral mínimo correspondeu a 207 pacientes, distribuídos entre os hospitais de acordo com o respectivo total de leitos. A coleta ocorreu durante três meses consecutivos, em blocos e com sorteio tanto da sequência dos hospitais quanto dos dias de coleta.
Das crianças foram coletados os dados sobre sexo, idade, causa da internação e doenças associadas. Sobre os responsáveis, coletou‐se o grau de parentesco com a criança, idade e escolaridade.
Foram aferidos peso, altura e circunferência do braço das crianças, sempre pelo mesmo pesquisador. Nas crianças com idade inferior a dois anos o peso foi aferido com a criança deitada, despida, em balança digital Multilaser® e o comprimento com régua antropométrica Cardiomed®. Naquelas com idade superior a dois anos, foi usada balança digital Techline®, com a criança posicionada de pé, no centro da balança, com o mínimo de roupa e descalça; a estatura foi avaliada com o antropômetro vertical infantil portátil Cardiomed®. A circunferência do braço foi aferida em todas as crianças, com uso de fita métrica inextensível, foi classificada somente naquelas entre três meses e cinco anos.20
Foram estimados os índices antropométricos peso para idade (P/I), estatura para idade (E/I), peso para estatura (P/E), índice de massa corporal para idade (IMC/I) e circunferência do braço para idade (CB/I). De acordo com as orientações para uso das curvas de referência da WHO,19,20 para crianças menores de cinco anos foram calculados todos os índices e para aqueles entre cinco e 10 anos não foram calculados P/E e CB/I. O ponto de corte para desnutrição considerado de acordo com WHO19,20 foi Z‐score < ‐2. Classifica‐se como aguda para P/I, P/E e/ou IMC/I; crônica para E/I e desnutrição para CB/I. Os dados antropométricos foram inseridos nos softwares WHO Anthro e WHO Anthro Plus, 2009 versão 1.0.3, da WHO,22 para cálculo do índice de massa corporal (IMC) e classificação dos índices antropométricos.
De acordo com o Sistema de Vigilância Alimentar e Nutrição (Sisvan),23 o intervalo entre os Z‐score ‐1 e ‐2 para o índice P/I é considerado faixa importante de vigilância para baixo peso, e não mais classificação de risco nutricional. Porém, nesse trabalho, foi considerado como tal. A faixa de vigilância nutricional para baixo peso, referente ao índice P/I, ‐2 ≤ Z‐score < ‐1, que caracteriza o risco nutricional, foi extensiva a todos os índices antropométricos considerados.
O instrumento STRONGkids6,17 é composto por quatro perguntas pontuadas e que abordam doença de base, avaliação clínica subjetiva, alteração ponderal, ingestão alimentar e perdas. No fim faz‐se o somatório total da pontuação, mínimo de 0 e máximo de 5 pontos e classifica‐se o risco nutricional em “baixo” (0 ponto), “médio” (1 a 3 pontos) ou “alto” (4 ou 5 pontos).
O estudo foi aprovado pelos Comitês de Ética e Pesquisa da Faculdade de Ciências da Saúde da Universidade de Brasília e da Fundação de Ensino e Pesquisa em Ciências da Saúde da Secretaria de Saúde do DF.
Análise estatísticaAs variáveis quantitativas consideradas foram idade da criança, peso, estatura, IMC, CB, Z‐score dos índices P/I, P/E, E/I, IMC/I e CB/I, pontuação do instrumento STRONGkids,6,17 idade do responsável e idade gestacional. Elas foram analisadas por meio das medidas de dispersão com análise de sua assimetria e representadas por meio de média com desvio‐padrão e intervalo de confiança de 95%. Elas também foram categorizadas em faixas etárias, categorias de risco nutricional, categorias de escolaridade e classificação de desnutrição de acordo com cada índice antropométrico considerado.
As variáveis qualitativas do responsável pela criança incluídas foram grau de parentesco e escolaridade. Para a criança considerou‐se sexo, diagnóstico clínico, faixa etária, tipo de parto, prematuridade, estado nutricional de acordo com cada índice antropométrico e categorias de risco nutricional do instrumento STRONGkids.6,17
Os índices antropométricos foram categorizados em “desnutrido” e “adequado”, com pontos de corte Z‐score < ‐2 e Z‐score ≥ ‐2, respectivamente. Depois, uma segunda categorização com inclusão da variável “risco nutricional” com intervalo entre ‐2 ≤ Z‐score < ‐1 e, consequentemente, adequado com Z‐score ≥ ‐1.
De acordo com cada categorização, foram verificadas as frequências das variáveis quantitativas e qualitativas e aplicados testes específicos, qui‐quadrado ou Anova, com nível de significância de 5%. Foram classificados como “desnutrido” os identificados como tal em qualquer um dos índices antropométricos considerados. As categorias do instrumento STRONGkids6,17 foram dicotomizadas em “com risco”, aquelas em alto e médio risco nutricional, e “sem risco”, as de baixo risco.
Foram feitas as associações entre o instrumento e os índices antropométricos, com aplicação do teste de McNemar, com um nível de significância de 5%. Em seguida, foram verificadas as correlações por meio dos testes de correlação de Pearson e kappa.
Para validar a acurácia do instrumento STRONGkids, esse foi comparado com a antropometria. Os procedimentos estatísticos para avaliar o seu desempenho foram as estimativas de sensibilidade, especificidade, valores preditivos positivos (VPP) e negativos (VPN). A avaliação foi feita em duas etapas, quais sejam, com e sem a categoria de risco nutricional identificadas na antropometria. Para comparar o desempenho do instrumento em relação à categorização anterior, os grupos de risco nutricional identificados foram recategorizados como “com risco” (os com alto risco) e “sem risco” (os de médio e baixo risco), com posterior avaliação do desempenho em cada ponto de corte do instrumento. As análises foram feitas com o auxílio do programa SPSS (IBM Corp. Statistics para Windows, Versão 22.0. Armonk, NY).
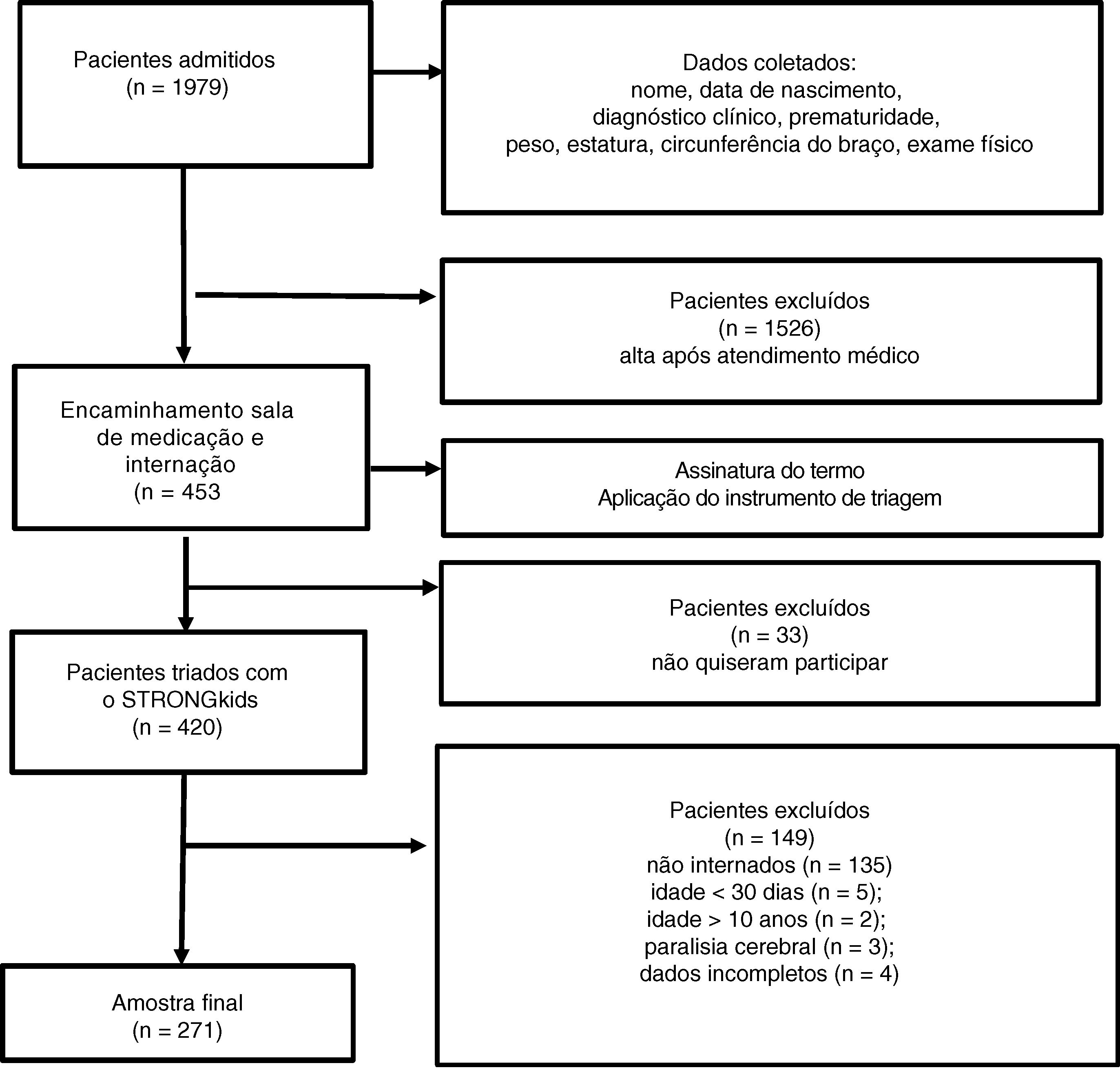
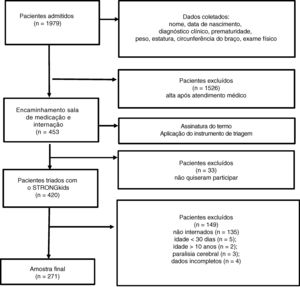
ResultadosA coleta de dados aconteceu nos 10 hospitais públicos do DF que dispõem de serviço de pronto‐socorro pediátrico, totalizou 48 dias de coleta (fig. 1).
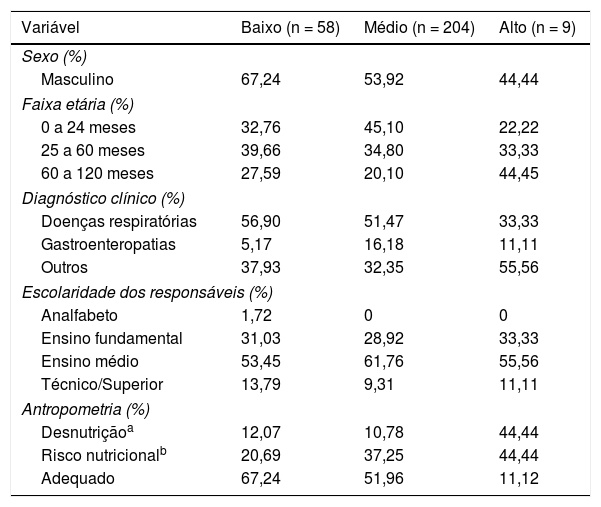
As características sociodemográficas, clínicas, parentais e antropométricas da amostra de acordo com as categorias do instrumento STRONGkids estão descritas na tabela 1.
Perfil sociodemográfico, clínico, parental e antropométrico das crianças admitidas nos serviços de pronto‐socorro infantil de acordo com as categorias de risco nutricional do instrumento STRONGkids. Distrito Federal – DF, 2017
| Variável | Baixo (n = 58) | Médio (n = 204) | Alto (n = 9) |
|---|---|---|---|
| Sexo (%) | |||
| Masculino | 67,24 | 53,92 | 44,44 |
| Faixa etária (%) | |||
| 0 a 24 meses | 32,76 | 45,10 | 22,22 |
| 25 a 60 meses | 39,66 | 34,80 | 33,33 |
| 60 a 120 meses | 27,59 | 20,10 | 44,45 |
| Diagnóstico clínico (%) | |||
| Doenças respiratórias | 56,90 | 51,47 | 33,33 |
| Gastroenteropatias | 5,17 | 16,18 | 11,11 |
| Outros | 37,93 | 32,35 | 55,56 |
| Escolaridade dos responsáveis (%) | |||
| Analfabeto | 1,72 | 0 | 0 |
| Ensino fundamental | 31,03 | 28,92 | 33,33 |
| Ensino médio | 53,45 | 61,76 | 55,56 |
| Técnico/Superior | 13,79 | 9,31 | 11,11 |
| Antropometria (%) | |||
| Desnutriçãoa | 12,07 | 10,78 | 44,44 |
| Risco nutricionalb | 20,69 | 37,25 | 44,44 |
| Adequado | 67,24 | 51,96 | 11,12 |
No Material Suplementar são apresentadas as prevalências de desnutrição, de acordo com a antropometria, e de risco nutricional que, no total, corresponderam, respectivamente, a 12,18% e 33,95%.
Todas as crianças foram avaliadas pelo STRONGkids (n = 271), atingiram um escore médio de 1,51 ± 1,18 ponto (IC95% 1,37‐1,65). O instrumento identificou 78,60% das crianças como em algum grau de risco nutricional: 75,28% em “médio” e 3,32% em “alto”.
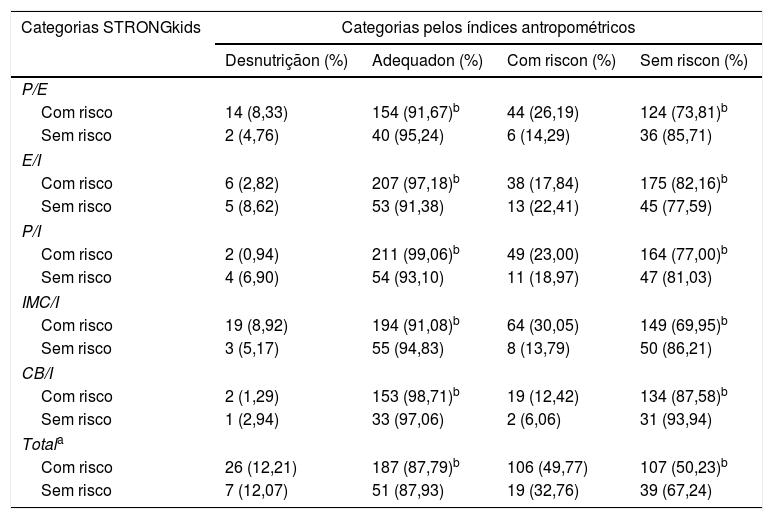
Cada índice antropométrico foi comparado, separadamente, entre cada categoria de classificação do STRONGkids e verificou‐se que as médias de Z‐score foram significantemente diferentes para os índices P/E (p = 0,028) e IMC/I (p = 0,001). A primeira análise considerou a categorização dos índices antropométricos em “desnutrido” ou “adequado” e, posteriormente, em “com” ou “sem” risco nutricional. Comparando‐se às categorias do STRONGkids, com risco (médio e alto risco) e sem risco (baixo risco), houve diferença significativa entre todos os índices antropométricos e as categorias consideradas (tabela 2).
Associação entre a presença ou ausência de risco nutricional obtida com o instrumento STRONGkids e o estado e risco nutricional avaliado por índices antropométricos nas crianças admitidas nos serviços de pronto socorro infantil do Distrito Federal, 2017
| Categorias STRONGkids | Categorias pelos índices antropométricos | |||
|---|---|---|---|---|
| Desnutriçãon (%) | Adequadon (%) | Com riscon (%) | Sem riscon (%) | |
| P/E | ||||
| Com risco | 14 (8,33) | 154 (91,67)b | 44 (26,19) | 124 (73,81)b |
| Sem risco | 2 (4,76) | 40 (95,24) | 6 (14,29) | 36 (85,71) |
| E/I | ||||
| Com risco | 6 (2,82) | 207 (97,18)b | 38 (17,84) | 175 (82,16)b |
| Sem risco | 5 (8,62) | 53 (91,38) | 13 (22,41) | 45 (77,59) |
| P/I | ||||
| Com risco | 2 (0,94) | 211 (99,06)b | 49 (23,00) | 164 (77,00)b |
| Sem risco | 4 (6,90) | 54 (93,10) | 11 (18,97) | 47 (81,03) |
| IMC/I | ||||
| Com risco | 19 (8,92) | 194 (91,08)b | 64 (30,05) | 149 (69,95)b |
| Sem risco | 3 (5,17) | 55 (94,83) | 8 (13,79) | 50 (86,21) |
| CB/I | ||||
| Com risco | 2 (1,29) | 153 (98,71)b | 19 (12,42) | 134 (87,58)b |
| Sem risco | 1 (2,94) | 33 (97,06) | 2 (6,06) | 31 (93,94) |
| Totala | ||||
| Com risco | 26 (12,21) | 187 (87,79)b | 106 (49,77) | 107 (50,23)b |
| Sem risco | 7 (12,07) | 51 (87,93) | 19 (32,76) | 39 (67,24) |
CB/I, circunferência do braço para idade; E/I, estatura para idade; IMC/I, IMC para idade; P/E, peso para estatura; P/I, peso para idade.
Foram baixas as correlações entre a pontuação obtida no STRONGkids, categorizados em “com risco” e “sem risco”, e os índices antropométricos (‐0,19 para P/E; 0,03, E/I; ‐0,16, P/I; ‐0,27, IMC/I; ‐0,20, CB/I e total de 1,00), assim como ao se comparar com as categorias “desnutridos” (0,00) e “com risco nutricional” (0,11). Esse resultado reforça o fato que o instrumento e os índices são diferentes.
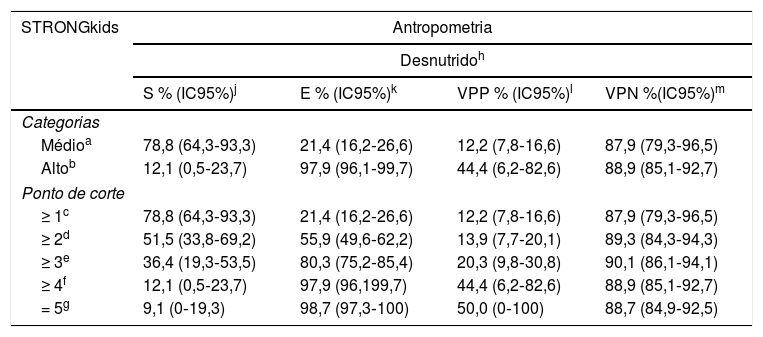
O desempenho do teste para a avaliação da acurácia é apresentado na tabela 3. Observa‐se que ele se mostrou sensível, pouco específico, porém com VPN elevado.
Desempenho dos testes de acurácia do instrumento STRONGkids em relação aos índices antropométricos de crianças desnutridas e em risco nutricional admitidas no pronto‐socorro infantil do Distrito Federal, 2017
| STRONGkids | Antropometria | |||
|---|---|---|---|---|
| Desnutridoh | ||||
| S % (IC95%)j | E % (IC95%)k | VPP % (IC95%)l | VPN %(IC95%)m | |
| Categorias | ||||
| Médioa | 78,8 (64,3‐93,3) | 21,4 (16,2‐26,6) | 12,2 (7,8‐16,6) | 87,9 (79,3‐96,5) |
| Altob | 12,1 (0,5‐23,7) | 97,9 (96,1‐99,7) | 44,4 (6,2‐82,6) | 88,9 (85,1‐92,7) |
| Ponto de corte | ||||
| ≥ 1c | 78,8 (64,3‐93,3) | 21,4 (16,2‐26,6) | 12,2 (7,8‐16,6) | 87,9 (79,3‐96,5) |
| ≥ 2d | 51,5 (33,8‐69,2) | 55,9 (49,6‐62,2) | 13,9 (7,7‐20,1) | 89,3 (84,3‐94,3) |
| ≥ 3e | 36,4 (19,3‐53,5) | 80,3 (75,2‐85,4) | 20,3 (9,8‐30,8) | 90,1 (86,1‐94,1) |
| ≥ 4f | 12,1 (0,5‐23,7) | 97,9 (96,199,7) | 44,4 (6,2‐82,6) | 88,9 (85,1‐92,7) |
| = 5g | 9,1 (0‐19,3) | 98,7 (97,3‐100) | 50,0 (0‐100) | 88,7 (84,9‐92,5) |
| STRONGkids | Risco nutricionali | |||
|---|---|---|---|---|
| S % (IC95%)j | E % (IC95%)k | VPP % (IC95%)l | VPN %(IC95%)m | |
| Categorias | ||||
| Médioa | 84,8 (78,4‐91,2) | 26,7 (19,5‐33,9) | 49,8 (43,0‐56,6) | 67,2 (54,9‐79,5) |
| Altob | 6,4 (2,1‐10,7) | 99,3 (97,9‐100) | 88,9 (64,8‐100) | 55,3 (49,3‐61,3) |
| Ponto de corte | ||||
| ≥ 1c | 84,8 (78,4‐91,2) | 26,7 (19,5‐33,9) | 49,8 (43,0‐56,6) | 67,2 (54,9‐79,5) |
| ≥ 2d | 50,4 (41,5‐59,3) | 59,6 (51,6‐67,9) | 51,6 (42,6‐60,6) | 58,4 (50,4‐66,4) |
| ≥ 3e | 29,6 (21,5‐37,7) | 84,9 (79,0‐90,8) | 62,7 (50,1‐75,3) | 58,5 (51,8‐65,2) |
| ≥ 4f | 6,4 (2,1‐10,7) | 99,3 (97,9‐100) | 88,9 (64,8‐100) | 55,3 (49,3‐61,3) |
| = 5g | 4,0 (0,5‐7,5) | 99,3 (97,9‐100) | 83,3 (44,2‐100) | 54,7 (48,7‐60,7) |
Médio: quando as categorias do STRONGkids foram agrupadas em com risco (médio e alto risco) e sem risco (baixo risco).
Alto: quando as categorias do STRONGkids foram agrupadas em com risco (alto risco) e sem risco (baixo e médio risco).
Sensibilidade: probabilidade de identificar com risco pelo instrumento dentre os desnutridos ou com risco pela antropometria.
Entre os desnutridos, o instrumento foi capaz de captar 78,8% (IC95%: 64,3‐93,3%) com risco nutricional e entre os adequados, o instrumento detectou 87,9% (IC95%: 79,3‐96,5%) como sem risco nutricional. Apesar de não detectar todas as crianças desnutridas com risco, aquelas detectadas sem risco têm alta probabilidade de não ser desnutridas. O VPP, apesar de baixo, mostrou que o número de falsos‐positivos foi elevado, ou seja, crianças identificadas como adequadas pela antropometria poderiam apresentar risco nutricional pelo instrumento.
Ao incluir a categoria de risco nutricional da antropometria, houve ganho na sensibilidade e no VPP, mas perda no VPN, o que aumentou a probabilidade de identificação dos pacientes com risco entre os verdadeiros desnutridos. Entretanto, houve redução na certeza de identificação daqueles que estavam sem risco serem, verdadeiramente, sem risco.
O agrupamento da classificação de “com risco” do instrumento somente naqueles classificados como “alto risco” (3,32%), ou seja, com pontuação de 4 ou 5, determinou perda de sensibilidade (12,1%; IC95%: 0,5‐23,7%) e aumento na especificidade (97,9%; IC95%: 96,1‐99,7%). Houve manutenção do VPN alto, com mais de 85%, o que leva à maior probabilidade de descartar a incerteza do paciente adequado estar sem risco. O mesmo não foi observado com a inclusão da categoria de risco nutricional do índice antropométrico, na qual a sensibilidade foi reduzida, houve manutenção de alta especificidade, perda no VPN e redução da probabilidade de os adequados serem classificados como sem risco pelo instrumento.
Ao analisar‐se o desempenho ponto a ponto (1 a 5 pontos), verificou‐se que, a cada aumento do ponto de corte, o instrumento ficou menos sensível e mais específico, o ponto de corte “1” foi o de maior sensibilidade para ambas categorias analisadas da antropometria. Assim, se a criança não estivesse desnutrida, teria alta probabilidade do resultado da avaliação pelo instrumento identificá‐la como sem risco nutricional. A inclusão da faixa de risco nutricional pela antropometria identificou uma redução ainda maior na sensibilidade, porém a probabilidade de descartar risco nutricional entre os adequados permaneceu devido à permanência alta da especificidade.
DiscussãoEste estudo foi o primeiro no Brasil a validar a acurácia do instrumento STRONGkids em amostra representativa de crianças em ambiente hospitalar. O primeiro estudo de validação preditiva do STRONGkids na América Latina, feito no Brasil,18 verificou a capacidade do instrumento em predizer a perda ponderal e o tempo de internação. Foi um estudo prospectivo com amostra de conveniência e, apesar de ter mostrado baixa sensibilidade e alto VPN, foi capaz de detectar as crianças com previsão de longo tempo de internação, sugeriu seu uso como avaliação preliminar na internação.
A fraca correlação encontrada entre os resultados obtidos pelo instrumento de triagem nutricional e a antropometria em nosso estudo também foi vista em outros trabalhos.14,24,25 Spagnuolo et al. (2013)14 identificaram 70% das crianças avaliadas em risco nutricional pelo instrumento e 20% pela antropometria. A presença de correlação significativa somente no alto risco gerou a discussão acerca de um instrumento de triagem nutricional se comparado a um procedimento para diagnóstico do estado nutricional, ou seja, a antropometria. Huysentrut et al. (2013),24 em estudo multicêntrico, encontraram boa correlação com P/E e fraca com E/I. Ressaltaram a importância maior dada ao diagnóstico nutricional do que à identificação da triagem, que deveria prevalecer, pois a especificidade é menos importante no rastreio da desnutrição e resultados falso‐negativos permitem casos de desnutrição sem prévia identificação. Moenni et al. (2013)25 encontraram relação inversa entre o instrumento e os índices antropométricos P/E e IMC/I Z‐score e, ao comparar o STRONGkids com outros instrumentos de triagem nutricional, concluíram que ele foi o mais confiável.
Não houve associação significativa em dois estudos transversais, um brasileiro26 e outro na Turquia.15 Ambos encontraram dados que parecem ser consistentes com o fato de o instrumento prover mais dados de risco futuro do que acerca do estado nutricional atual, como se espera de uma ferramenta para triagem de risco nutricional.
Mărginean et al. (2014),16 em estudo de validação do STRONGkids, encontraram boa correlação com a antropometria e sugeriram a inclusão de dados bioquímicos para aprimorar a identificação do risco nutricional.
O desempenho do teste de sensibilidade (78,8%) foi semelhante ao encontrado em outros estudos de validação. Ao comparar com os pacientes desnutridos, crônicos ou agudos, Spagnuolo et al. (2013)14 verificaram 71% sensibilidade; 53% especificidade, VPP 21% e VPN 85%. De acordo com esse resultado, sugeriram que STRONGkids deve ser considerado junto com antropometria, como uma fácil avaliação preliminar e com direcionamento para os fatores de risco. Huysentrut et al. (2013)24 avaliaram isoladamente dois índices, P/E e E/I, e encontraram boa sensibilidade, VPN de 94,8% e VPP de 11,9%, respectivamente. Beser et al. (2018)1 encontraram em pacientes de um a cinco meses com análise de P/E, 72,2% de sensibilidade e 93% de especificidade; entre cinco e 18 anos pelo IMC/I, 72,3% e 94,8%; entre um mês e 10 anos pelo P/I, 70,3% e 90,3%, respectivamente. Esses trabalhos destacam a complementaridade entre o instrumento e antropometria de forma a minimizar o risco de negligência na identificação de pacientes em risco nutricional, principalmente entre aqueles com doença de base crônica.
O ponto de corte do instrumento que apresentou sensibilidade mais elevada foi o “1” e, com isso, o mais adequado dentro das especificações exigidas para uma triagem, a qual deve ser rápida, de fácil aplicação e sensível,13 porém não substituindo a antropometria. A inclusão da classificação da faixa de risco nutricional, com Z‐score entre ‐2 e ‐1 das curvas de referência,19,20,23 permitiu verificar que a sensibilidade do instrumento melhora. Dessa forma ele identifica mais facilmente quem é desnutrido e o instrumento acompanha, afirma o risco nutricional, com consequente aumento do VPP, favorece resultados mais satisfatórios no ambiente hospitalar.
Elevada prevalência de risco nutricional, médio ou alto, também foi encontrada em trabalhos semelhantes ao nosso,25–28 porém o baixo risco foi verificado por Durakbasa et al. (2014)15 e Mărginean et al. (2014).16 Menores prevalências de risco nutricional foram atribuídas aos critérios de seleção da amostra nos quais crianças em situação de maior risco nutricional, como doença ativa maligna16 ou alguns casos cirúrgicos,15 foram excluídas. Costa e Pastore (2015),21 no Rio Grande do Sul, identificaram 16% de alto risco nutricional em crianças que permaneceram por mais de 24h no serviço, aspecto que pode ter valorizado as mais graves clinicamente e, provavelmente, com maior risco nutricional. Estudo multicêntrico europeu encontrou risco nutricional com variação entre 5 e 30%,29 atribuiu‐se essa ampla variação à grande diversidade entre os países e às características dos respectivos serviços de saúde.
Em nosso trabalho verificamos uma prevalência de desnutridos de 12,18%, o que não difere muito de outros trabalhos, nos quais se verifica variação ampla desses valores em função, principalmente, de aspectos metodológicos. O estudo transversal de Oliveira et al. (2017),26 feito em Goiânia, identificou prevalência de desnutrição abaixo de 10% para todos os índices (9,6% P/I, 9,7% P/E, 7% IMC/I), exceto para E/I (16,9%) e CB/I (32,4%). Prevalências semelhantes foram verificadas por Huysentrut et al. (2013)24 em crianças e adolescentes belgas. Em coorte prospectiva multicêntrica de crianças e adolescentes, clínicos e cirúrgicos, de 12 países europeus, foi verificada prevalência de desnutrição de 7% pelo IMC (aguda) e 7,9% pelo E/I (crônica).29 O mesmo não foi visto no estudo de Cao et al. (2014),28 exceto E/I (7,2%), os demais índices apresentaram prevalência maior do que 10%. Andrade et al. (2016),27 em estudo feito na Bahia, em hospital de referência, mesmo com inclusão de adolescentes na amostra, encontrou 13,9% de desnutrição com pelo menos um índice abaixo do Z‐score, valor semelhante ao encontrado por Durakbasa et al. (2014)15 com 13,4%. Costa e Pastore (2015),21 em estudo longitudinal feito no sul do Brasil, identificou alta prevalência de desnutrição, com 20,8% desnutrido pelo P/E em menores de um ano e 22,1% de E/I.
Destaca‐se que valores preditivos dependem da prevalência do seu desfecho, ou seja, o VPP aumenta com a prevalência e o VPN diminui. Observou‐se baixa prevalência de desnutridos, resultou em baixo VPP. Isso ocorre devido ao fato de a maior parte dos resultados positivos pertencer a crianças não desnutridas, representa falso‐positivos. Em contrapartida, o VPN é alto nesses casos, favoreceo uma boa identificação daquelas crianças que não estão desnutridas.
A implantação do STRONGkids6 na rotina de internação em pediatria no país padronizaria as triagens nutricionais, favorece comparações temporais e entre estudos na área. O fato de ser um protocolo simples, de fácil execução, não invasivo, permite sua aplicação mesmo em condições de estrutura precária.
No Brasil, o Ministério da Saúde, a partir de 2006, deixou de recomendar a faixa de Z‐score entre ‐1 e ‐2 como indicador de risco nutricional.23 Os resultados do presente estudo apontam para o fato de que a adoção dessa faixa aumenta o VPP do STRONGkids,6 favorece a identificação precoce de risco nutricional em crianças hospitalizadas, complementa o uso da ferramenta de triagem.
Pontos fortes identificados no estudo foram relativos à amostra representativa e possibilitam sua aplicação em outras regiões brasileiras, a logística da coleta de dados, com possibilidade de reposição e feita sempre pelo mesmo pesquisador, e a inclusão da categoria de risco nutricional por critério antropométrico. Porém, novos estudos são necessários para investigar associações dessa ferramenta com diferentes desfechos clínico‐nutricionais. Uma fragilidade do estudo foi a impossibilidade de coletar todos os dados antropométricos na totalidade das crianças, principalmente por recusa dos responsáveis.
Esse estudo forneceu novos dados sobre a prevalência de desnutrição e risco nutricional em crianças admitidas nos serviços de pronto‐socorro infantil do DF. A validação de acurácia foi feita, com verificação de alta sensibilidade do instrumento, permitiu a identificação precoce de risco nutricional em populações semelhantes. Portanto, sugere‐se sua implantação nas triagens pediátricas, no contexto das rotinas hospitalares. Entretanto, apesar de ser um procedimento simples e rápido, ele não substitui a antropometria, mas a complementa. Particularmente quando se verifica que a inclusão da classificação de risco nutricional pela antropometria ressaltou a importância desse dado dentro do ambiente hospitalar.
Conflitos de interesseOs autores declaram não haver conflitos de interesse.
Como citar este artigo: Maciel JR, Nakano EY, Carvalho KM, Dutra ES. STRONGkids validation: tool accuracy. J Pediatr (Rio J). 2020;96:371–8.
Estudo vinculado a Universidade de Brasília, Departamento de Nutrição, Programa de Pós‐Graduação em Nutrição Humana, Brasília, DF, Brasil.