Obesity is associated with the abnormal glucose metabolism preceding type 2 diabetes mellitus. Thus, further investigation on the prediction of this lethal outcome must be sought. The objective was the profile glycemic assessment of asymptomatic obese children and adolescents from Salvador, Brazil.
MethodA fasting venous blood sample was obtained from 90 consecutive obese individuals aged 8–18 years, of both sexes, for laboratory determinations of glycated hemoglobin, basal insulin, and the Homeostasis Model Assessment Insulin Resistance index. The clinical evaluation included weight, height, waist circumference, assessment of pubertal development, and acanthosis nigricans research. The body mass index/age indicator was used for the severity of overweight assessment.
ResultsGlycemic alterations were evidenced clinically and biochemically, although these individuals had no complaints or symptoms related to blood sugar levels. Quantitative and qualitative variables were respectively expressed measures of central tendency/dispersion and simple/relative frequency, using the SPSS, version 20.0. A p‐value <0.05 was considered significant.
ConclusionNotably, this study found a high prevalence of glucose and insulin disorders in asymptomatic obese children and adolescents.
A obesidade está associada ao metabolismo da glicose anormal que antecede o diabetes mellitus tipo 2. Assim, uma investigação adicional sobre a predição desse resultado letal deve ser antecipada. O objetivo era a avaliação do perfil glicêmico de crianças e adolescentes obesos assintomáticos de Salvador, Brasil.
MétodoUma amostra de sangue venoso em jejum foi obtida de 90 indivíduos obesos consecutivos entre 8‐18 anos, de ambos os sexos, para determinações laboratoriais de hemoglobina glicosilada, insulina basal e Índice do Modelo de Avaliação da Homeostase de Resistência à Insulina (HOMA‐IR). A avaliação clínica incluiu peso, estatura, circunferência da cintura, avaliação do desenvolvimento puberal e pesquisa sobre a acantose nigricans. Utilizamos o indicador de índice de massa corporal/idade referente à gravidade da avaliação de sobrepeso.
ResultadosAlterações glicêmicas foram comprovadas clínica e bioquimicamente, apesar de esses indivíduos não apresentarem queixas ou sintomas relacionados a níveis de açúcar no sangue. Variáveis quantitativas e qualitativas foram, respectivamente, medidas expressas de tendência central/dispersão e amostra/frequência relativa, com o software Pacote Estatístico para as Ciências Sociais, versão 20.0. O valor de p<0,05 foi considerado significativo.
ConclusãoObservamos, contudo, alta prevalência de distúrbios de glicose e insulina em crianças e adolescentes obesos assintomáticos.
A obesidade é uma grande alteração do metabolismo nutricional caracterizada pela deposição excessiva de gordura no corpo, observada com mais frequência em crianças e adolescentes em todo o mundo. Como consequência, essa população pode desenvolver efeitos adversos à saúde que favoreçam distúrbios metabólicos, como dislipidemia, hipertensão, resistência à insulina, intolerância à glicose e diabetes mellitus tipo 2 (DMT2).1
Embora alterações glicêmicas em obesos sejam esperadas, a DMT2 é uma comorbidade pouco frequente em crianças e adolescentes.2 Essa possibilidade está fortemente associada à ocorrência de eventos anteriores como hiperinsulinemia e resistência à insulina,3 mesmo considerando a resistência à insulina incomum em crianças pré‐púberes. Estudos relatam que a ocorrência de picos durante o período puberal se torna normal na vida adulta.4 De fato, em um estudo feito com crianças e adolescentes brasileiros sem excesso de peso foi demonstrada variação da idade de níveis de insulina e do indicador HOMA‐IR.5 Adicionalmente, essas situações em pacientes pediátricos obesos exigem terapia medicamentosa perante o diagnóstico de DMT2, em caso de falha na modificação do estilo de vida. Usamos testes laboratoriais que não são parte da rotina investigativa padrão em serviços de saúde básicos, para detectar anomalias que precedem o diagnóstico de DMT2 na obesidade. Assim, o propósito deste estudo é apresentar a avaliação do perfil de glicose de crianças e adolescentes obesos assintomáticos.
Material e métodosConduzimos um estudo transversal em 90 pacientes obesos consecutivos, entre 8‐18 anos, de ambos os sexos, avaliados em um exame ambulatorial semanal de Nutrição Pediátrica na Universidade Federal da Bahia, Brasil, feito de janeiro a dezembro de 2015. Todos os participantes foram incluídos apenas nos casos em que a escala dos critérios de Tanner era normal para sua idade (escala de Tanner I a IV).6 O índice de massa corporal (IMC) foi calculado como o peso (kg) dividido pela altura ao quadrado (m) (kg/m2). O escore z do indicador IMC/idade (IMC/I) e sexo foi usado para classificar o estado antropométrico dos participantes como obeso (escore z > +2) ou gravemente obeso (escore z > +3).7 Avaliamos a dermatose acantose nigricans (indicativa de resistência à insulina) no pescoço, nas axilas, no espaço interfalangeano e nas superfícies flexoras dos membros. Quando presente, ela foi classificada como leve, moderada e grave.8 A circunferência da cintura foi obtida com uma fita mole e não elástica, no ponto médio entre a última costela e a crista ilíaca anterior.9 Foram excluídos os pacientes que usavam drogas que poderiam interferir no metabolismo da glicose e pacientes com condições que predispõem a sobrepeso (síndrome de Cushing, deficiência de hormônio do crescimento, hipotireoidismo, obesidade sindrômica e padrão de puberdade anormal). Este estudo foi aprovado pelo Comitê de Ética da Universidade Federal da Bahia, Brasil. Um consentimento oral foi obtido das crianças e um consentimento por escrito para participação foi obtido de seus representantes legais.
Análises laboratoriaisUma amostra de sangue venoso em jejum foi coletada de todos os participantes para determinações laboratoriais, em um único momento. A glicemia de jejum foi avaliada pelo método de hexoquinase (Wiener lab.). Os níveis de glicose entre 100‐125mg/dL e ≥ 126mg/dL foram classificados, respectivamente, por intolerância à glicose e DMT2. Os níveis de hemoglobina glicosilada (HbA1C) foram determinados pelo método de turbidimetria HbA1C (Turbitest AA, Wiener lab®, SP, Brasil). Os valores de referência normais foram 4,8%‐5,9%. Os valores de HbA1c entre 5,7% e 6,4% foram considerados como risco elevado para o desenvolvimento de diabetes e ≥ 6,5% como probabilidade de diabetes mellitus (DM). Os critérios de diagnóstico da Associação Americana de Diabetes10 foram usados em ambos os parâmetros. Os níveis de insulina foram avaliados pelo ensaio imunossorvente ligado a enzima (Elisa). Consideramos anormais quaisquer valores superiores a 15,0μUI/mL.11 O índice do Modelo de Avaliação da Homeostase de Resistência à Insulina (HOMA‐IR) = glicemia de jejum ([mg/dL) x insulina de jejum (μIU mL‐1)/405 foi usado para identificar resistência à insulina.12 Usamos os pontos de corte ajustados por sexo e idade de acordo com Almeida et al.,5 somamos o valor médio de dois desvios‐padrão para determinar os pontos de corte.
Análises estatísticasDados quantitativos e qualitativos foram expressos, respectivamente, por medidas de tendência central, dispersão e amostra/frequência relativa. O teste qui‐quadrado comparou a frequência de indivíduos em cada categoria. Variáveis contínuas foram testadas para verificar normalidade de distribuição pelo teste Kolmogorov‐Smirnov. As diferenças dessas variáveis foram analisadas com o teste U de Mann‐Whitney ou o teste t de Student, de acordo com a distribuição. O programa usado para análise estatística foi o Pacote Estatístico para as Ciências Sociais (IBM SPSS Estatística para Windows, Versão 20.0. NY, EUA). O valor de p < 0,05 foi considerado significativo.
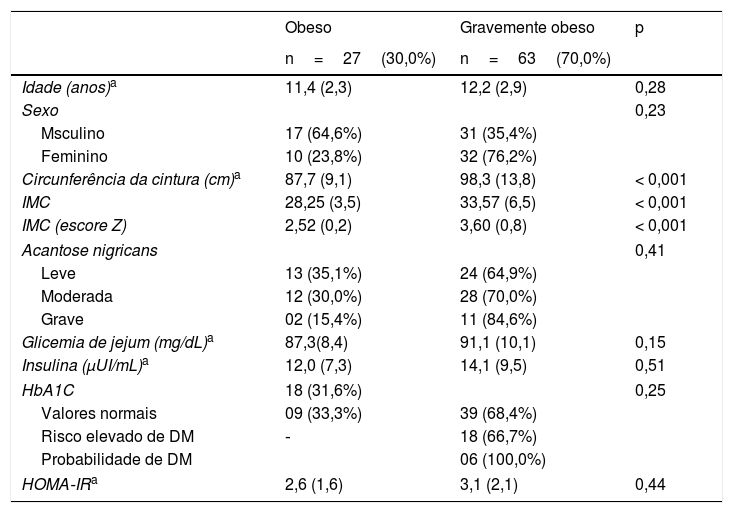
ResultadosA tabela 1 mostra as principais características clínicas e laboratoriais dessa população. A glicemia de jejum variou de 70,7 a 128,0mg/dL e estava elevada em nove (10%) participantes. Um paciente apresentou valores de glicose acima de 126mg/dL. Os níveis de insulina variaram de 2,5 a 52,9μUI/mL e estavam alterados em 25 (27,8%) participantes. No que diz respeito à HbA1C, os níveis detectados variaram de 4,2 a 6,8%, 24 (26,6%) indivíduos apresentaram valores anormais, seis deles acima de 6,5%.O índice HOMA‐IR foi anormal em 47 (52,2%) participantes. Em comparação com o grupo gravemente obeso e ao grupo obeso, observamos maior prevalência de resistência à insulina no primeiro grupo (65,4%; p < 0,003).
Principais características clínicas e laboratoriais de 90 crianças e adolescentes obesos assintomáticos em Salvador, Brasil
| Obeso | Gravemente obeso | p | |
|---|---|---|---|
| n=27(30,0%) | n=63(70,0%) | ||
| Idade (anos)a | 11,4 (2,3) | 12,2 (2,9) | 0,28 |
| Sexo | 0,23 | ||
| Msculino | 17 (64,6%) | 31 (35,4%) | |
| Feminino | 10 (23,8%) | 32 (76,2%) | |
| Circunferência da cintura (cm)a | 87,7 (9,1) | 98,3 (13,8) | < 0,001 |
| IMC | 28,25 (3,5) | 33,57 (6,5) | < 0,001 |
| IMC (escore Z) | 2,52 (0,2) | 3,60 (0,8) | < 0,001 |
| Acantose nigricans | 0,41 | ||
| Leve | 13 (35,1%) | 24 (64,9%) | |
| Moderada | 12 (30,0%) | 28 (70,0%) | |
| Grave | 02 (15,4%) | 11 (84,6%) | |
| Glicemia de jejum (mg/dL)a | 87,3(8,4) | 91,1 (10,1) | 0,15 |
| Insulina (μUI/mL)a | 12,0 (7,3) | 14,1 (9,5) | 0,51 |
| HbA1C | 18 (31,6%) | 0,25 | |
| Valores normais | 09 (33,3%) | 39 (68,4%) | |
| Risco elevado de DM | ‐ | 18 (66,7%) | |
| Probabilidade de DM | 06 (100,0%) | ||
| HOMA‐IRa | 2,6 (1,6) | 3,1 (2,1) | 0,44 |
HOMA‐IR, Índice do Modelo de Avaliação da Homeostase de Resistência à Insulina; IMC, índice de massa corporal.
Nossos resultados indicam alta prevalência de metabolismo de glicose e anormalidades de insulina nessa população de crianças e adolescentes obesos e gravemente obesos, da mesma forma que os achados descritos por D’Adamo e Caprio.13 Também observamos que quase 80% das crianças e adolescentes com obesidade grave apresentam níveis de glicose e insulina alterados. Além disso, neste grupo também observamos as maiores medidas de circunferência da cintura, independentemente de idade e sexo. De acordo com Martins e Marinho,14 a obesidade visceral é uma causa principal de distúrbios da homeostase da glicose/insulina. Assim, esses achados reforçam o papel da circunferência da cintura como marcador de resistência à insulina e preditor precoce de DMT2.15 Em nosso estudo, não detectamos uma associação entre a dermatose acantose nigricans grave ou moderada, obesidade grave e aumento da circunferência da cintura.
Detectamos a glicemia de jejum acima do valor de referência em nove casos. Surpreendentemente, em um caso observado em um indivíduo obeso (escore Z = +2,77), ela foi de 126mg/dL e a HbA1c estava na faixa de risco de DMT2. Os valores da HbA1c ficaram acima de 6,5% em outros seis (9,5%) participantes gravemente obesos. Esses sete pacientes, portanto, mostram parâmetros de diagnóstico de diabetes mellitus (prevalência de 7,8%). Esses testes não foram repetidos para confirmação.
A hemoglobina glicosilada reflete o grau de exposição individual em níveis de glicose elevados nos últimos 120 dias. Apesar de os valores propostos da HbA1c em crianças e adolescentes ainda não estarem definidos, os valores acima de 6,5% devem ser confirmados em outra amostra e desconsiderados no caso de sintomas ou níveis de glicemia aleatórios acima de 200mg/dL. Valores entre 5,7% e 6,4% são indicativos de risco elevado de desenvolver diabetes, segundo consenso da Associação Americana de Diabetes, 2016.16
Observamos hiperinsulinemia em quase 30% das crianças e adolescentes estudados. Esses valores poderiam ter sido ainda mais elevados se pontos de corte mais baixos tivessem sido usados, como o parâmetro europeu estimado em 12,6μIU/mL. Contudo, esse achado não foi seguido pelo aumento anormal na glicemia de jejum. Esses dados são compatíveis com o processo compensatório fisiopatológico de níveis elevados de glicemia que leva a uma maior produção de insulina, secundária à resistência à ação da insulina em órgãos‐alvo. Isso é detectado por um aumento significativo no índice HOMA‐OR, um indicador dessa condição. Contudo, após um determinado período, esse aumento compensatório na insulina é perdido, resulta em hiperglicemia, intolerância à glicose e, eventualmente, DMT2.17 Recomenda‐se um tratamento atual com metformina para adolescentes com resistência à insulina documentada, sem a necessidade de diagnóstico laboratorial adicional de DM.18‐20 Contudo essa recomendação não é um consenso na literatura, é usada como medida experimental em pacientes selecionados.21
Não há consenso sobre o ponto de corte para definir a resistência à insulina. Alguns autores5,22,23 tentam identificar esse gatilho por medidas antropométricas, indicadores metabólicos, entre outros, ajustados por idade e sexo. Valores de corte de aproximadamente 3 são recomendados para identificar Resistência à Insulina (IR) em crianças e adolescentes.24‐28
Da mesma forma, o método usado para determinar resistência à insulina também é controverso. Neste estudo, o HOMA‐IR foi usado como um método validado para uso em crianças e adolescentes, fácil para calcular em comparação com o índice quantitativo de verificação de sensibilidade à insulina (QUICKI) e para valores presentes de medidas que se assemelham àqueles obtidos com teste oral de tolerância à glicose (TOTG) e clamp euglicêmico hiperinsulinêmico.5 Embora considerados padrões de base, esses métodos apresentam limitações como o alto custo e a dificuldade de execução, torna‐se inviável usá‐los rotineiramente, são usados apenas em estudos clínicos.29
A resistência à insulina poderá se tornar um importante preditor do desenvolvimento de diabetes mellitus (DM). Dois indivíduos obesos apresentaram níveis anormais de glicose e HOMA‐IR, com níveis normais de HbA1C e insulina. As outras alterações detectadas foram mais prevalentes entre indivíduos gravemente obesos. Esses resultados demonstram uma alta prevalência de glicemia anormal, insulina basal, HOMA‐IR e HbA1c em crianças e adolescentes obesos. Aproximadamente 8% dos pacientes atenderam aos critérios estabelecidos para diabetes mellitus. Contudo, o achado mais importante refere‐se à alta prevalência de alterações que precedem a DM, em indivíduos assintomáticos com obesidade grave. Uma importante limitação deste estudo refere‐se ao modelo transversal. Assim, não podemos estabelecer uma relação de causa e efeito entre obesidade e o metabolismo da glicose anormal, apesar de termos observado uma associação significativa entre obesidade grave e resistência à insulina.
Nossos resultados fornecem evidências convincentes sobre a necessidade de expandir a investigação laboratorial desses pacientes, com a inclusão de insulina e medição de hemoglobina glicosilada e determinação do HOMA‐IR, além do nível de glicemia isolado. Por fim, esses achados reforçam a necessidade de desenvolver programas para a prevenção e intervenção efetivas em obesidade infantil, considerando o diabetes uma doença crônica e fatal que pode ser detectada pelo próprio perfil glicêmico/insulínico de indivíduos obesos assintomáticos, como parte da rotina investigativa.
Conflitos de interesseOs autores declaram não haver conflitos de interesse.
Como citar este artigo: Assunção SN, Boa Sorte NC, Alves CA, Mendes PS, Alves CR, Silva LR. Glucose alteration and insulin resistance in asymptomatic obese children and adolescents. J Pediatr (Rio J). 2018;94:268–72.