To estimate the costs of hospitalization in premature infants exposed or not to antenatal corticosteroids (ACS).
MethodRetrospective cohort analysis of premature infants with gestational age of 26 to 32 weeks without congenital malformations, born between January of 2006 and December of 2009 in a tertiary, public university hospital. Maternal and neonatal demographic data, neonatal morbidities, and hospital inpatient services during the hospitalization were collected. The costs were analyzed using the microcosting technique.
ResultsOf 220 patients that met the inclusion criteria, 211 (96%) charts were reviewed: 170 newborns received at least one dose of antenatal corticosteroid and 41 did not receive the antenatal medication. There was a 14% to 37% reduction of the different cost components in infants exposed to ACS when the entire population was analyzed, without statistical significance. Regarding premature infants who were discharged alive, there was a 24% to 47% reduction of the components of the hospital services costs for the ACS group, with a significant decrease in the length of stay in the neonatal intensive care unit (NICU). In very‐low birth weight infants, considering only the survivors, ACS promoted a 30% to 50% reduction of all elements of the costs, with a 36% decrease in the total cost (p=0.008). The survivors with gestational age<30 weeks showed a decrease in the total cost of 38% (p=0.008) and a 49% reduction of NICU length of stay (p=0.011).
ConclusionACS reduces the costs of hospitalization of premature infants who are discharged alive, especially those with very low birth weight and<30 weeks of gestational age.
Estimar os custos da internação hospitalar de prematuros cujas mães receberam ou não corticoide antenatal (CEA).
MétodoCoorte retrospectiva de prematuros sem malformações congênitas com idade gestacional de 26 a 32 semanas, nascidos entre janeiro/2006 e dezembro/2009, em hospital público, terciário e universitário brasileiro. Coletaram‐se dados demográficos maternos e dos recém‐nascidos (RN), a morbidade neonatal e o uso de recursos de saúde durante a internação hospitalar. Os custos foram analisados pela técnica de microcosting.
ResultadosDos 220 nascidos que obedeciam a critérios de inclusão, 211 (96%) prontuários foram revisados: 170 receberam CEA e 41 não receberam a medicação. Analisando‐se toda a população, houve redução de 14‐37% entre os diferentes componentes do custo nos pacientes expostos ao CEA, sem significância estatística. Na análise de prematuros que receberam alta hospitalar vivos, o grupo com CEA teve redução de 24‐47% nos vários componentes dos custos hospitalares, com diminuição significativa dos dias de internação em terapia intensiva. Os nascidos com peso < 1.500g, considerando‐se somente os sobreviventes, são aqueles que mais se beneficiaram da administração do CEA, com redução significativa de todos os componentes dos custos em 30‐50%, diminuição de 36% no custo total (p=0,008). Para o grupo com idade gestacional < 30 semanas, também sobreviventes, houve diminuição do custo total de 38% (p=0,008) e redução de 49% dos dias de internação em UTI neonatal (p=0,011).
ConclusõesO CEA reduz o custo hospitalar de prematuros que sobrevivem à internação após o parto, principalmente naqueles abaixo de 1.500g e 30 semanas de idade gestacional.
Um grande progresso na redução da mortalidade infantil ocorreu nas duas últimas décadas.1,2 Desde 1990, a taxa de mortalidade neonatal global foi reduzida em 37%, de 33 para 21 óbitos para cada 1.000 nascidos‐vivos,3 e, agora, a Organização Mundial de Saúde (OMS), com o Programa Every Newborn, propõe sua redução para 10 óbitos por 1.000 nascidos vivos até 2035. Para que essa meta seja alcançada será necessário aumentar o uso de intervenções efetivas para diminuir as principais causas de óbitos neonatais, destacando‐se a prematuridade.4
O corticoide antenatal (CEA) participa desse contexto como uma das intervenções comprovadamente efetivas para reduzir as complicações da prematuridade. Sua ação é caracterizada pela indução da maturidade fetal.5 Em 2010, foi feita uma revisão sistemática6 de 18 estudos randomizados e controlados que envolveram o uso do CEA, 14 de países de alta renda que participaram da metanálise da Biblioteca Cochrane5 e quatro de países de média renda, incluindo o Brasil. Enquanto a metanálise da Cochrane sugeria que o CEA reduzia a mortalidade neonatal em 31%, a nova revisão demonstrou que o CEA diminuiu a mortalidade neonatal em 53% (RR 0,47; IC95%: 0,35‐0,64) e a morbidade neonatal em 37% (RR:0,63; IC95%: 0,49‐0,81). Acredita‐se que em países de baixa renda, com poucos recursos de terapia intensiva neonatal, os efeitos benéficos do corticoide na redução da morbimortalidade neonatal poderiam ser ainda maiores.6
Os dados sobre o uso do CEA em nosso meio mostram que ainda há muito a ser feito para ampliar a prescrição da medicação para as gestantes brasileiras. O relatório anual da Rede Brasileira de Pesquisas Neonatais de 2012, que envolveu 20 hospitais universitários brasileiros, mostra baixo uso do CEA: 67% das gestantes que deram à luz prematuros com peso inferior a 1.500g receberam a medicação antenatal (variação de 62 a 75% entre os centros).7 Dentre os prematuros com peso de nascimento inferior a 1000g, um estudo recente na nossa população demonstrou que dois terços deles receberam o CEA.8 Vale ressaltar que a OMS lista o CEA como uma intervenção prioritária na prevenção das complicações da prematuridade.9,10 É inaceitável que os países com altas taxas de prematuridade como o Brasil ainda não usem de maneira universal o CEA para gestantes de risco, o que indica oportunidades perdidas para aumentar a chance de sobrevida dos prematuros.
Se o emprego do CEA fosse amplamente disseminado em nosso meio poderia haver redução na morbimortalidade associada à prematuridade e, consequentemente, nos custos hospitalares. Em 1991, Mugford et al.11 estimaram que a administração de corticosteroides para gestantes com menos de 35 semanas de idade gestacional (IG) reduziria a média de custos por bebê em 10%, com diminuição de 14% na média do custo por sobrevivente. Em outro estudo que envolveu CEA e custos, publicado em 1995, Simpson & Lynch12 usaram um modelo de decisão analítica e estimaram uma redução de 3‐17 óbitos e economia de custos de 200.000‐500.000 dólares por 100 bebês expostos ao CEA.
Em nosso meio, há poucos estudos que envolvem os custos de prematuros cujas mães receberam ou não o CEA. Assim, o presente estudo objetiva analisar, em prematuros nascidos em hospital público universitário brasileiro, o custo hospitalar da internação daqueles expostos à corticoterapia antenatal, comparados aos não expostos.
MétodoFez‐se uma análise retrospectiva de uma coorte de prematuros nascidos de janeiro/2006 a dezembro/2009, após aprovação do Comitê de Ética e Pesquisa da instituição. Foram incluídos prematuros entre 26 a 32 semanas de IG, essa determinada pela melhor estimativa obstétrica. Excluíram‐se os RN com malformações congênitas.13
Os dados foram coletados na Unidade Neonatal do Hospital Universitário da Escola Paulista de Medicina da Universidade Federal de São Paulo, um hospital público universitário terciário, cuja unidade neonatal é classificada como Nível III pelo Cadastro Nacional de Estabelecimentos de Saúde (CNES).14 A unidade, na época do estudo, dispunha de oito leitos de terapia intensiva, oito de cuidados intermediários neonatais convencionais e quatro de cuidados intermediários canguru. A maternidade atendia a cerca de 1.000 RN por ano e é direcionada para gestantes portadoras de intercorrências clínicas ou obstétricas graves e/ou com fetos portadores de doenças clínicas ou malformações. Dos nascimentos, 30‐40% eram admitidos na unidade neonatal anualmente.
Dados demográficos maternos, intercorrências gestacionais, informações sobre o parto e os dados demográficos neonatais foram coletados dos prontuários dos RNs. Analisou‐se o uso do CEA, considerando‐se como pertencente ao grupo exposto ao corticoide quando a gestante recebeu qualquer dose da medicação com a finalidade de maturação fetal. Coletaram‐se dados relativos à morbidade neonatal e dias de internação, divididos em terapia intensiva neonatal e unidade de cuidados intermediários.
Para a análise dos custos, usou‐se o processo de microcosting,15 que identifica e mede cada recurso usado, atribuindo‐lhe valores e integrando essas informações. Dessa forma, os custos foram divididos em: respiratório, laboratorial, medicamentoso, exames, diárias hospitalares e custo total, definidos da seguinte forma:
- •
Custo respiratório: avaliação do tempo de uso de ventilação mecânica, CPAP (continuous positive airway pressure) e oxigenoterapia inalatória, além da necessidade e número de doses de surfactante empregadas. A estimativa do custo respiratório foi baseada nos custos de manutenção dos ventiladores mecânicos, do circuito do CPAP, consumo dos gases (oxigênio) pelos equipamentos de ventilação e metro cúbico do oxigênio. Sendo assim, calculou‐se uma diária de ventilação mecânica, de CPAP e de oxigenoterapia inalatória, além do custo da dose do surfactante (lista de preço de medicamentos da Agência Nacional de Vigilância Sanitária [Anvisa].16
- •
Custo laboratorial: anotaram‐se todos os exames laboratoriais feitos durante a internação e os seus custos foram fornecidos pelo laboratório central do hospital. Foram estimados também custos dos exames feitos na própria unidade como glicemia e hematócrito capilar e levou‐se em conta apenas o custo dos materiais fornecido pelo setor de compras do hospital.
- •
Custos de exames de imagem e outros: anotaram‐se todos os exames de imagem (raios‐X, ultrassonografia, tomografia, ressonância magnética e exames contrastados), ecocardiograma e eletrocardiograma, fundo de olho, emissões otoacústicas e triagem neonatal para erros inatos do metabolismo. Os custos foram estimados baseados no sistema de pagamento do Sistema Único de Saúde (SUS).
- •
Custo nutricional: levou‐se em conta a diária de nutrição parenteral neonatal, cujo valor foi fornecido pela farmácia do hospital, e da dieta enteral, calculada com o auxílio da nutricionista da unidade por meio da média de consumo de fórmula de prematuro e termo e o preço de mercado da fórmula.
- •
Custo de medicamentos: calculou‐se o custo do material usado para administração dos medicamentos, se em bomba de infusão ou administração direta. Verificou‐se também, junto à enfermagem, o tempo de duração dos antibióticos e das drogas reusadas após abertura do frasco. A média do custo dos medicamentos foi estimada com base na tabela da Anvisa 16 (lista de conformidade), consultada em março de 2013, considerando‐se o preço máximo de venda ao governo.
- •
Diária hospitalar: tomando por base tabela fornecida pela contabilidade do hospital, foram verificados os custos diretos (salários) do centro de custo da unidade neonatal e os custos indiretos (energia elétrica, água e esgoto), assim como os gastos com material de limpeza e escritório e rateios de demais setores do hospital. Na época do estudo, a equipe contava com 54 profissionais de enfermagem, dois fisioterapeutas e cinco médicos plantonistas contratados que faziam parte da planilha de custos do hospital. Quanto aos demais membros da equipe médica (assistentes, docentes e residentes) e outros profissionais (fonoaudiólogas, nutricionistas, assistentes sociais e farmacêuticos), esses não entraram na planilha de custos da unidade por serem contratados da universidade. Assim, foi feita a média dos custos no período do estudo e dividiu‐se pelo número de pacientes internados na unidade no mesmo período. Chegou‐se ao valor de uma diária por paciente, estimada em US$ 142. Para o cálculo desse componente do custo, multiplicou‐se o número de dias de internação do paciente pela diária hospitalar estimada.
- •
Custo total: levou em conta os custos respiratórios, de medicamentos, nutricional, laboratorial e de exames, além de outros custos com hemoterapia, fototerapia, custo de cateteres, cirurgias e outros procedimentos eventuais, somando‐se ainda o custo da diária hospitalar.
Com o fim de comparação com estudos internacionais, os resultados do estudo foram convertidos da moeda brasileira (real) para dólares americanos a uma taxa de câmbio de 2,249 (taxa média anual em 2013).17
Para a análise estatística, as variáveis categóricas foram expressas pelo número e pela frequência de cada evento nos grupos de estudo e a comparação foi feita por testes de associação do qui‐quadrado de Pearson ou exato de Fisher. As variáveis numéricas foram expressas em média e comparadas pelo teste t de Student ou de Mann‐Whitney, de acordo com a normalidade dos dados. Para comparar os desfechos clínicos entre os grupos com e sem CEA foi feito o cálculo do risco relativo e de seu intervalo de confiança. Os softwares usados foram SPSS (SPSS Inc. Released 2008. SPSS Statistics for Windows, versão 17.0, IL, EUA) e EPI INFO (Centers for Disease Control and Prevention, versão 7, GA, EUA). Em todos os testes, fixou‐se o nível de significância em 0,05.
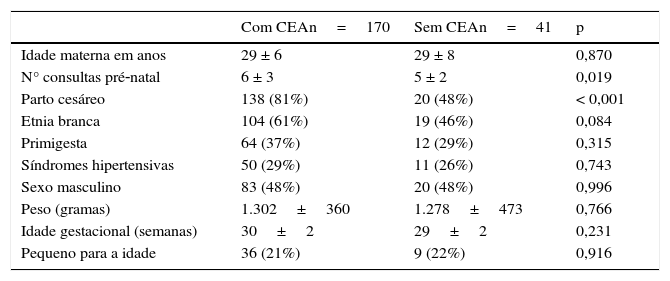
ResultadosNo período do estudo, 220 neonatos entre 26 e 32 semanas completas de IG atingiram os critérios de inclusão. Desses, nove prontuários foram perdidos e 211 (96%) foram revisados e 170 (80%) receberam pelo menos uma dose de CEA e 41 (20%) não receberam a medicação. Os dados demográficos dos grupos encontram‐se na tabela 1 e os relativos à morbidade neonatal na tabela 2.
Características demográficas maternas e dos recém‐nascidos expostos ou não ao corticoide antenatal, expressas em número (%) ou em média±desvio padrão
| Com CEAn=170 | Sem CEAn=41 | p | |
|---|---|---|---|
| Idade materna em anos | 29 ± 6 | 29 ± 8 | 0,870 |
| N° consultas pré‐natal | 6 ± 3 | 5 ± 2 | 0,019 |
| Parto cesáreo | 138 (81%) | 20 (48%) | < 0,001 |
| Etnia branca | 104 (61%) | 19 (46%) | 0,084 |
| Primigesta | 64 (37%) | 12 (29%) | 0,315 |
| Síndromes hipertensivas | 50 (29%) | 11 (26%) | 0,743 |
| Sexo masculino | 83 (48%) | 20 (48%) | 0,996 |
| Peso (gramas) | 1.302±360 | 1.278±473 | 0,766 |
| Idade gestacional (semanas) | 30±2 | 29±2 | 0,231 |
| Pequeno para a idade | 36 (21%) | 9 (22%) | 0,916 |
CEA, corticoide antenatal.
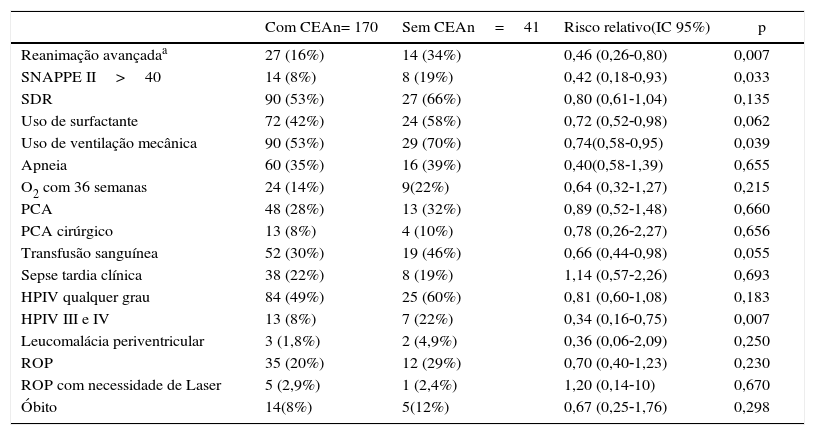
Morbidade dos recém‐nascidos expostos ou não ao corticoide antenatal, expressas em número (%) e risco relativo, com intervalo de confiança de 95%
| Com CEAn= 170 | Sem CEAn=41 | Risco relativo(IC 95%) | p | |
|---|---|---|---|---|
| Reanimação avançadaa | 27 (16%) | 14 (34%) | 0,46 (0,26‐0,80) | 0,007 |
| SNAPPE II>40 | 14 (8%) | 8 (19%) | 0,42 (0,18‐0,93) | 0,033 |
| SDR | 90 (53%) | 27 (66%) | 0,80 (0,61‐1,04) | 0,135 |
| Uso de surfactante | 72 (42%) | 24 (58%) | 0,72 (0,52‐0,98) | 0,062 |
| Uso de ventilação mecânica | 90 (53%) | 29 (70%) | 0,74(0,58‐0,95) | 0,039 |
| Apneia | 60 (35%) | 16 (39%) | 0,40(0,58‐1,39) | 0,655 |
| O2 com 36 semanas | 24 (14%) | 9(22%) | 0,64 (0,32‐1,27) | 0,215 |
| PCA | 48 (28%) | 13 (32%) | 0,89 (0,52‐1,48) | 0,660 |
| PCA cirúrgico | 13 (8%) | 4 (10%) | 0,78 (0,26‐2,27) | 0,656 |
| Transfusão sanguínea | 52 (30%) | 19 (46%) | 0,66 (0,44‐0,98) | 0,055 |
| Sepse tardia clínica | 38 (22%) | 8 (19%) | 1,14 (0,57‐2,26) | 0,693 |
| HPIV qualquer grau | 84 (49%) | 25 (60%) | 0,81 (0,60‐1,08) | 0,183 |
| HPIV III e IV | 13 (8%) | 7 (22%) | 0,34 (0,16‐0,75) | 0,007 |
| Leucomalácia periventricular | 3 (1,8%) | 2 (4,9%) | 0,36 (0,06‐2,09) | 0,250 |
| ROP | 35 (20%) | 12 (29%) | 0,70 (0,40‐1,23) | 0,230 |
| ROP com necessidade de Laser | 5 (2,9%) | 1 (2,4%) | 1,20 (0,14‐10) | 0,670 |
| Óbito | 14(8%) | 5(12%) | 0,67 (0,25‐1,76) | 0,298 |
CEA, corticoide antenatal; SNAPPEII, Score for Neonatal Acute Physiology Perinatal Extension II; SDR, Síndrome do desconforto respiratório; PCA, Persistência do canal arterial; HPIV, Hemorragia peri‐intraventricular; ROP, Retinopatia da prematuridade.
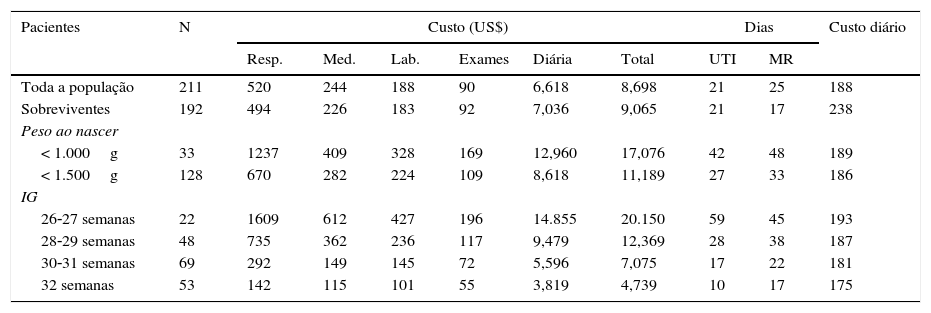
A tabela 3 mostra a média dos custos hospitalares subdivididos entre os seus componentes principais e, ainda, a média dos dias de internação em terapia intensiva e cuidados intermediários para toda a população do estudo e para os sobreviventes, esses subdivididos entre aqueles com peso inferior a 1.000g e a 1.500g e em diferentes faixas de IG. Pôde‐se observar que os custos (em todos seus componentes) são maiores à medida que há diminuição do peso ao nascer e da IG. O maior componente do custo foi aquele que envolveu os salários da equipe, aqui englobados na “diária hospitalar”.
Média de custos, em dólares americanos, subdivididos entre os seus cinco componentes, dias de permanência em terapia intensiva e em médio risco, com custo diário para toda a população analisada, para os que tiveram alta hospitalar vivos e de acordo com diferentes faixas de peso e de idade gestacional
| Pacientes | N | Custo (US$) | Dias | Custo diário | ||||||
|---|---|---|---|---|---|---|---|---|---|---|
| Resp. | Med. | Lab. | Exames | Diária | Total | UTI | MR | |||
| Toda a população | 211 | 520 | 244 | 188 | 90 | 6,618 | 8,698 | 21 | 25 | 188 |
| Sobreviventes | 192 | 494 | 226 | 183 | 92 | 7,036 | 9,065 | 21 | 17 | 238 |
| Peso ao nascer | ||||||||||
| < 1.000g | 33 | 1237 | 409 | 328 | 169 | 12,960 | 17,076 | 42 | 48 | 189 |
| < 1.500g | 128 | 670 | 282 | 224 | 109 | 8,618 | 11,189 | 27 | 33 | 186 |
| IG | ||||||||||
| 26‐27 semanas | 22 | 1609 | 612 | 427 | 196 | 14.855 | 20.150 | 59 | 45 | 193 |
| 28‐29 semanas | 48 | 735 | 362 | 236 | 117 | 9,479 | 12,369 | 28 | 38 | 187 |
| 30‐31 semanas | 69 | 292 | 149 | 145 | 72 | 5,596 | 7,075 | 17 | 22 | 181 |
| 32 semanas | 53 | 142 | 115 | 101 | 55 | 3,819 | 4,739 | 10 | 17 | 175 |
IG, idade gestacional; Custo RESP., custos respiratórios; Custo MED., custos de medicações; Custo LAB., custos de exames laboratoriais; Custo Exames, custos de exames exceto os laboratoriais; Diária, diária hospitalar; Dias UTI, dias de internação em terapia intensiva; Dias MR, dias de internação no médio risco.
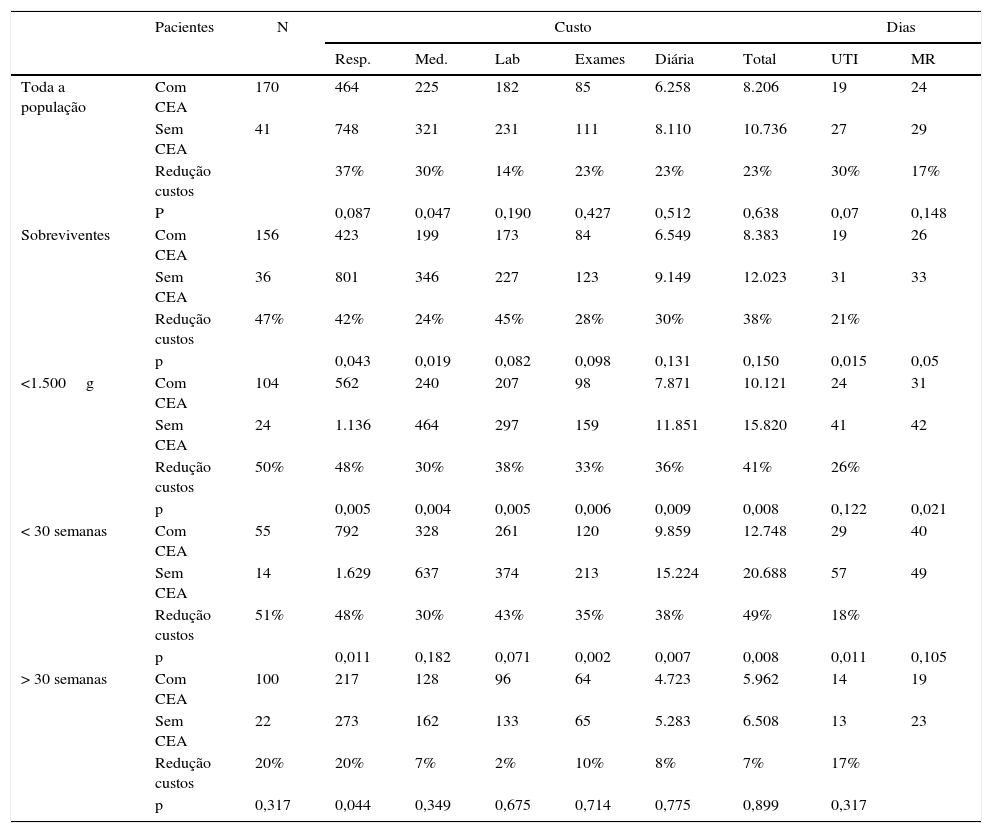
Na comparação dos custos hospitalares entre os RN expostos ou não ao CEA, a tabela 4 indica os custos de acordo com várias categorias da amostra analisada. Para toda a população do estudo, observa‐se não haver redução dos custos com significância estatística entre os grupos, apesar de se notar redução absoluta de 14‐37% entre os diferentes componentes do custo nos pacientes que receberam o CEA. Na análise de prematuros que receberam alta hospitalar vivos, o grupo exposto ao CEA teve uma redução de 24‐47% nos vários componentes dos custos, com significância estatística para o respiratório e o medicamentoso e com diminuição significativa dos dias de internação. O grupo de RN com menos de 1.500g, considerando‐se também somente os sobreviventes, é aquele que mais se beneficiou da administração do CEA, com redução significativa de todos componentes dos custos, com variação de 30‐50% e tal diminuição foi de 36% no custo total (p=0,008). Para o grupo de neonatos com IG inferior a 30 semanas e sobreviventes, notou‐se redução significativa de alguns componentes do custo e diminuição do custo total de 38% (p=0,008), acompanhada de redução de 49% dos dias de internação em terapia intensiva (p=0,011).
Média de custos em dólares americanos, subdivididos entre os seus cinco componentes, dias de permanência em terapia intensiva e em médio risco para todos os pacientes, para os que tiveram alta hospitalar vivos e de acordo com diferentes faixas de peso e de idade gestacional, classificados segundo a exposição ou não ao corticoide antenatal
| Pacientes | N | Custo | Dias | |||||||
|---|---|---|---|---|---|---|---|---|---|---|
| Resp. | Med. | Lab | Exames | Diária | Total | UTI | MR | |||
| Toda a população | Com CEA | 170 | 464 | 225 | 182 | 85 | 6.258 | 8.206 | 19 | 24 |
| Sem CEA | 41 | 748 | 321 | 231 | 111 | 8.110 | 10.736 | 27 | 29 | |
| Redução custos | 37% | 30% | 14% | 23% | 23% | 23% | 30% | 17% | ||
| P | 0,087 | 0,047 | 0,190 | 0,427 | 0,512 | 0,638 | 0,07 | 0,148 | ||
| Sobreviventes | Com CEA | 156 | 423 | 199 | 173 | 84 | 6.549 | 8.383 | 19 | 26 |
| Sem CEA | 36 | 801 | 346 | 227 | 123 | 9.149 | 12.023 | 31 | 33 | |
| Redução custos | 47% | 42% | 24% | 45% | 28% | 30% | 38% | 21% | ||
| p | 0,043 | 0,019 | 0,082 | 0,098 | 0,131 | 0,150 | 0,015 | 0,05 | ||
| <1.500g | Com CEA | 104 | 562 | 240 | 207 | 98 | 7.871 | 10.121 | 24 | 31 |
| Sem CEA | 24 | 1.136 | 464 | 297 | 159 | 11.851 | 15.820 | 41 | 42 | |
| Redução custos | 50% | 48% | 30% | 38% | 33% | 36% | 41% | 26% | ||
| p | 0,005 | 0,004 | 0,005 | 0,006 | 0,009 | 0,008 | 0,122 | 0,021 | ||
| < 30 semanas | Com CEA | 55 | 792 | 328 | 261 | 120 | 9.859 | 12.748 | 29 | 40 |
| Sem CEA | 14 | 1.629 | 637 | 374 | 213 | 15.224 | 20.688 | 57 | 49 | |
| Redução custos | 51% | 48% | 30% | 43% | 35% | 38% | 49% | 18% | ||
| p | 0,011 | 0,182 | 0,071 | 0,002 | 0,007 | 0,008 | 0,011 | 0,105 | ||
| > 30 semanas | Com CEA | 100 | 217 | 128 | 96 | 64 | 4.723 | 5.962 | 14 | 19 |
| Sem CEA | 22 | 273 | 162 | 133 | 65 | 5.283 | 6.508 | 13 | 23 | |
| Redução custos | 20% | 20% | 7% | 2% | 10% | 8% | 7% | 17% | ||
| p | 0,317 | 0,044 | 0,349 | 0,675 | 0,714 | 0,775 | 0,899 | 0,317 | ||
CEA, corticoide antenatal; Custo Resp., custos respiratórios; Custo Med., custos de medicações; Custo Lab., custos de exames laboratoriais; Custo Exames, custos de exames exceto os laboratoriais; Diária, diária hospitalar; Dias UTI, dias de internação em terapia intensiva; Dias MR, dias de internação no médio risco.
Os resultados do presente estudo mostraram uma redução importante de vários componentes dos custos hospitalares de prematuros submetidos à terapia com CEA em nosso meio, redução mais evidente naqueles que tiveram alta hospitalar vivos com peso ao nascer inferior a 1.500g e/ou IG inferior a 30 semanas. Vale ressaltar que, do ponto de vista clínico, os prematuros expostos ao CEA, comparados com os não expostos, tiveram menor necessidade de reanimação em sala de parto, menor SNAPPE II18 e menor necessidade de ventilação mecânica, similar aos resultados já apresentados para neonatos brasileiros.19 Assim, este estudo, pioneiro em um país em desenvolvimento como o Brasil, vem reforçar as diretrizes da OMS no pacto para reduzir a mortalidade neonatal e mostra as vantagens da universalização do CEA para gestantes com risco de parto prematuro, considerando‐se agora os aspectos financeiros e de economia dos gastos em saúde.
A terapia com CEA para mulheres em risco de parto prematuro vem sendo indicada há quatro décadas como uma das intervenções mais efetivas para reduzir a mortalidade e a morbidade neonatal.5,10 Diante dos benefícios já demonstrados, a falta do seu uso é considerada má prática em países desenvolvidos. Assim, o desenho do presente estudo não poderia ser outro que não retrospectivo, mas agora com o foco no uso dos recursos de saúde e custos hospitalares.
Com os avanços na terapia intensiva neonatal, a sobrevida de prematuros vem aumentando, acompanhada, no entanto, de um aumento nos custos hospitalares. Petrous et al.20 encontraram 19 publicações que analisaram os custos iniciais da hospitalização de prematuros e observaram enorme diferença na estimativa de custos entre os estudos, o que tornando difícil a comparação. Os autores fornecem uma série de explicações para essa variabilidade e ressaltam a diferença entre as épocas em que os estudos foram conduzidos e a diversidade geográfica, que pode refletir variações nas práticas médicas e de organização em saúde. De qualquer modo, há uma consistente relação inversa entre custos de hospitalização e IG ou peso ao nascer, similar aos resultados obtidos na presente investigação. Nesta revisão, os custos iniciais da hospitalização mostraram‐se relacionados à mortalidade dos prematuros e são maiores para os sobreviventes. Dessa forma, optou‐se, no trabalho aqui apresentado, por fazer análises separadas para toda a população e para os sobreviventes, levando‐se em conta a morbidade e o uso dos recursos durante a permanência hospitalar.
No que se refere à diferença entre os vários componentes do custo hospitalar, observou‐se que os custos com salários e os custos indiretos representaram 76% e os custos diretos 24% do total, os últimos divididos em 25% respiratório, 12% farmácia, 5% radiologia, 9% laboratório e 49% outros (nutrição, procedimentos, hemoterapia etc.). Tais resultados são semelhantes aos obtidos em análise de 25 unidades da Rede Vermont Oxford, que compila dados de prematuros com peso ao nascer inferior a 1.500g: os custos de acomodação, que incluem salários e gastos com equipamentos e hotelaria, representaram 72% do custo total, enquanto os custos diretos perfizeram 28% (22% respiratório; 24% laboratório; 7% radiologia; 16% farmácia e 31% outros).21
Algumas publicações brasileiras analisaram o custo do tratamento de prematuros. Em 2011 Desgualdo et al.22 avaliaram os custos hospitalares de RN com 22‐36 semanas de IG que nasceram em hospital de referência em São Paulo. Os autores demonstraram que o custo médio por dia para prematuros abaixo de 1.000g foi de US$ 115. Mais recentemente, Mwamakamba et al.23 estimaram os custos hospitalares diretos de 84 prematuros de 22‐36 semanas, filhos de mães adolescentes, nascidos em um hospital público terciário de São Paulo. Nessa pesquisa, o maior componente do custo foram os serviços hospitalares (72%). O custo médio para aqueles com peso inferior a 1.000g foi de US$ 8.930, com custo médio diário de US$ 157. Apesar da metodologia diferente, o valor do custo diário para prematuros com peso inferior a 1.000g encontrado no nosso estudo foi estimado em US$ 189, valor comparável ao descrito por Mwamakamba et al.,23 ainda mais se levarmos em conta que esses autores não compilaram os custos hospitalares indiretos, o que pode corresponder a 16% do custo total.
Há algumas publicações na literatura que mostram o impacto do CEA na redução dos custos. A primeira metanálise feita por Crowley et al.24 em 1990 cita uma economia de US$ 17.300 na média de custos hospitalares associados à corticoterapia antenatal, baseada nos achados de um único estudo. Em 1991, Mugford estimou a economia de custos hospitalares dos pacientes com CEA e tomou como referência o custo dos cuidados dos pacientes com e sem SDR. O uso de CEA para gestantes com menos de 35 semanas de IG reduziria em 10% o custo médio por bebê e em 14% o custo médio por sobrevivente.10 O estudo de Carlan et al.25 estimou uma redução de recursos associados ao CEA, com diminuição de sete dias de internação hospitalar e de US$ 5.000 nos custos. Com base no estudo de Simpson & Lynch,12 a estimativa de redução dos custos promovida pelo CEA foi de 19%. Os resultados do nosso estudo mostraram uma redução dos custos hospitalares associada à corticoterapia antenatal que variou de 23‐38%, a depender do peso e IG, valores consideráveis e que devem ser levados em conta na tentativa de ampliar a prescrição de CEA para as gestantes brasileiras com risco de parto prematuro. Numa projeção nacional, levando‐se em conta que, no Brasil, nascem cerca de 40.000 prematuros ao ano com peso ao nascer inferior a 1.500g26 e tomando por base uma diferença de custos de US$ 6.000 encontrada no presente estudo entre os neonatos de muito baixo peso expostos ou não CEA, pode‐se estimar uma economia de cerca de US$ 230 milhões ao ano, se a medicação antenatal fosse administrada a 95% das gestantes em ameaça de trabalho de parto.
Vale ressaltar as limitações do estudo com relação ao levantamento dos custos, destacando‐se serem dados de um único hospital terciário e universitário, o que dificulta a comparação com hospitais não universitários e/ou de menor porte; a inexistência de um sistema de compilação de custos único entre os hospitais públicos brasileiros; a pequena amostra de pacientes, principalmente nas faixas menores de IG e que não receberam o CEA. No entanto, em se tratando de custos, pode‐se afirmar que há uma enorme variação no método de análise dos dados em toda a literatura20 e o objetivo foi fazer uma aproximação dos custos hospitalares para comparar os neonatos expostos ou não ao CEA. Apesar dessas limitações, trata‐se de estudo pioneiro em nosso meio, que compara o impacto econômico da medicação antenatal, em sintonia com as diretrizes da OMS de incentivar o uso de tecnologias simples e efetivas em países de baixa e média renda para atingir a meta mundial de redução da mortalidade neonatal até 2035.
Pode‐se concluir que o CEA é uma medida simples, que contribui para reduzir as complicações da prematuridade e o uso dos recursos da saúde, que diminui os custos hospitalares de prematuros com IG entre 26 e 32 semanas em nosso meio. Tal efeito é predominante entre aqueles menores de 1.500g e/ou menores de 30 semanas de IG que sobrevivem até a alta hospitalar.
Conflitos de interesseOs autores declaram não haver conflitos de interesse.
Como citar este artigo: Ogata JF, Fonseca MC, Miyoshi MH, Almeida MF, Guinsburg R. Costs of hospitalization in preterm infants: impact of antenatal steroid therapy. J Pediatr (Rio J). 2016;92:24–31.
Disciplina de Pediatria Neonatal, Escola Paulista de Medicina (EPM), Universidade Federal de São Paulo (Unifesp), São Paulo, SP, Brasil.