To present the characteristics of pediatric patients with chronic and irreversible diseases submitted to palliative extubation.
MethodThis is a descriptive analysis of a series of patients admitted to a pediatric public hospital, with chronic and irreversible diseases, permanently dependent on ventilatory support, who were submitted to palliative extubation between April 2014 and May 2019. The following information was collected from the medical records: demographic data, diagnosis, duration and type of mechanical ventilation; date, time, and place of palliative extubation; medications used; symptoms observed; and hospital outcome.
ResultsA total of 19 patients with a mean age of 2.2 years were submitted to palliative extubation. 68.4% of extubations were performed in the ICU; 11 patients (57.9%) died in the hospital. The time between mechanical ventilation withdrawal and in‐hospital death ranged from 15minutes to five days. Thirteen patients used an orotracheal tube and the others used tracheostomy. The main symptoms were dyspnea and pain, and the main drugs used to control symptoms were opioids and benzodiazepines.
ConclusionsIt was not possible to identify predictors of in‐hospital death after ventilatory support withdrawal. Palliative extubation requires specialized care, with the presence and availability of a multidisciplinary team with adequate training in symptom control and palliative care.
Apresentar as características de pacientes pediátricos portadores de doenças crônicas e irreversíveis submetidos a extubação paliativa.
MétodoTrata‐se de análise descritiva de uma série de casos de pacientes internados em hospital público pediátrico, portadores de doenças crônicas e irreversíveis, dependentes de forma permanente de suporte ventilatório e que foram submetidos a extubação paliativa entre abril de 2014 e maio de 2019. Foram coletadas as seguintes informações do prontuário: dados demográficos, diagnóstico, duração e tipo de ventilação mecânica; data, hora e local de realização da extubação paliativa, medicamentos utilizados, sintomas observados e desfecho hospitalar.
Resultados19 pacientes com idade média de 2,2 anos foram submetidos a extubação paliativa. 68,4% das extubações foram realizadas dentro da UTI, 11 pacientes (57,9%) evoluíram para óbito no hospital. O tempo entre a retirada de ventilação mecânica e o óbito hospitalar variou entre 15 minutos e 5 dias. 13 pacientes usavam tubo orotraqueal e os demais, traqueostomia. Os principais sintomas foram dispneia e dor e as principais drogas utilizadas para o controle dos sintomas foram os analgésicos opioides e benzodiazepínicos.
ConclusõesNão foi possível identificar fatores preditores de óbito no hospital após a retirada do suporte ventilatório. A extubação paliativa demanda cuidado especializado com presença e disponibilidade de equipe multiprofissional com formação adequada em controle de sintomas e cuidados paliativos.
O avanço tecnológico em suporte avançado de vida trouxe, ao longo das últimas décadas, um benefício incontestável no que se refere ao aprimoramento do tratamento e da recuperação clínica de pacientes pediátricos com doenças que provocam grave acometimento das funções vitais.1–3 Entretanto, observa‐se que todo esse aparato tecnológico tem sido usado de forma rotineira em pacientes com doenças crônicas e irreversíveis que se tornam dependentes de suporte artificial para manutenção de funções vitais de forma definitiva, o que impacta negativamente na qualidade de vida do paciente, da família e da equipe assistencial. Tal cenário tem suscitado conflitos éticos e morais no que diz respeito ao significado de vida e sobrevida e, embora ações para suporte vital sejam favoráveis na maior parte das circunstâncias, a retirada desse suporte é eticamente adequada quando o sofrimento associado ao tratamento se sobrepõe aos benefícios para a criança.4
O prolongamento artificial da vida biológica sem que haja concomitante prolongamento da vida biográfica tem sido considerado fútil e responsável por causar sofrimento adicional desnecessário, significa, na verdade, um prolongamento do processo de morrer.1
A medicina atual nega que a morte seja parte natural do processo de vida e impõe tratamentos associados a intenso sofrimento para todos os pacientes que apresentem condições ameaçadoras à vida, inclusive pacientes em fase final de doença grave e irreversível, sem levar em consideração os valores e as preferências do paciente e de sua família. A extubação paliativa consiste na suspensão da ventilação mecânica de pacientes com doenças irreversíveis quando o objetivo de tratamento definido com a família seja ofertar cuidado e conforto e permitir que a doença possa seguir o seu curso natural até a morte.1 Trata‐se, portanto, da prática da ortotanásia cujo objetivo é permitir evolução natural da doença, não antecipar, mas também não postergar, o momento da morte. Há que se diferenciar da eutanásia, definida pela prática ou omissão de uma ação cujo objetivo é provocar a morte de alguém que esteja em intenso sofrimento, motivada pelo sentimento de compaixão.
A extubação paliativa é um procedimento complexo que demanda a presença de profissionais com experiência em cuidados paliativos. Envolve habilidade de comunicação, planejamento adequado, participação de equipe multiprofissional e conhecimento avançado em controle de sintomas.
O objetivo principal deste estudo é apresentar as características de pacientes pediátricos portadores de doenças crônicas e irreversíveis submetidos a extubação paliativa. O objetivo secundário é analisar fatores associados a tempo de sobrevida dos pacientes após a retirada do suporte ventilatório.
Material e métodosEsta é uma análise descritiva de uma série de casos de pacientes internados em hospital público pediátrico, portadores de doenças crônicas e irreversíveis, dependentes de forma permanente de suporte ventilatório e que foram submetidos a extubação paliativa entre abril de 2014 e maio de 2019. Os dados dos prontuários dos pacientes foram coletados retrospectivamente a fim de preencher uma ficha de coleta de dados com as seguintes informações: dados demográficos (idade, gênero); diagnósticos principal e secundários; tempo de ventilação mecânica; tipo de dispositivo para ventilação (tubo orotraqueal ou cânula de traqueostomia); tempo entre a tomada de decisão e a extubação paliativa; data, hora e local do procedimento (UTI ou enfermaria); medicamentos usados no preparo para o procedimento; parâmetros ventilatórios antes da suspensão do suporte; sintomas observados após a retirada do suporte ventilatório; tratamento instituído para controle de sintomas e desfecho hospitalar (alta ou óbito). As variáveis foram apresentadas como mediana e intervalo interquartil. Foi feito teste do qui‐quadrado para analisar fatores relacionados com óbito hospitalar.
O presente estudo foi aprovado pelo comitê de ética e pesquisa da instituição (protocolo 08211419.6.0000.5119).
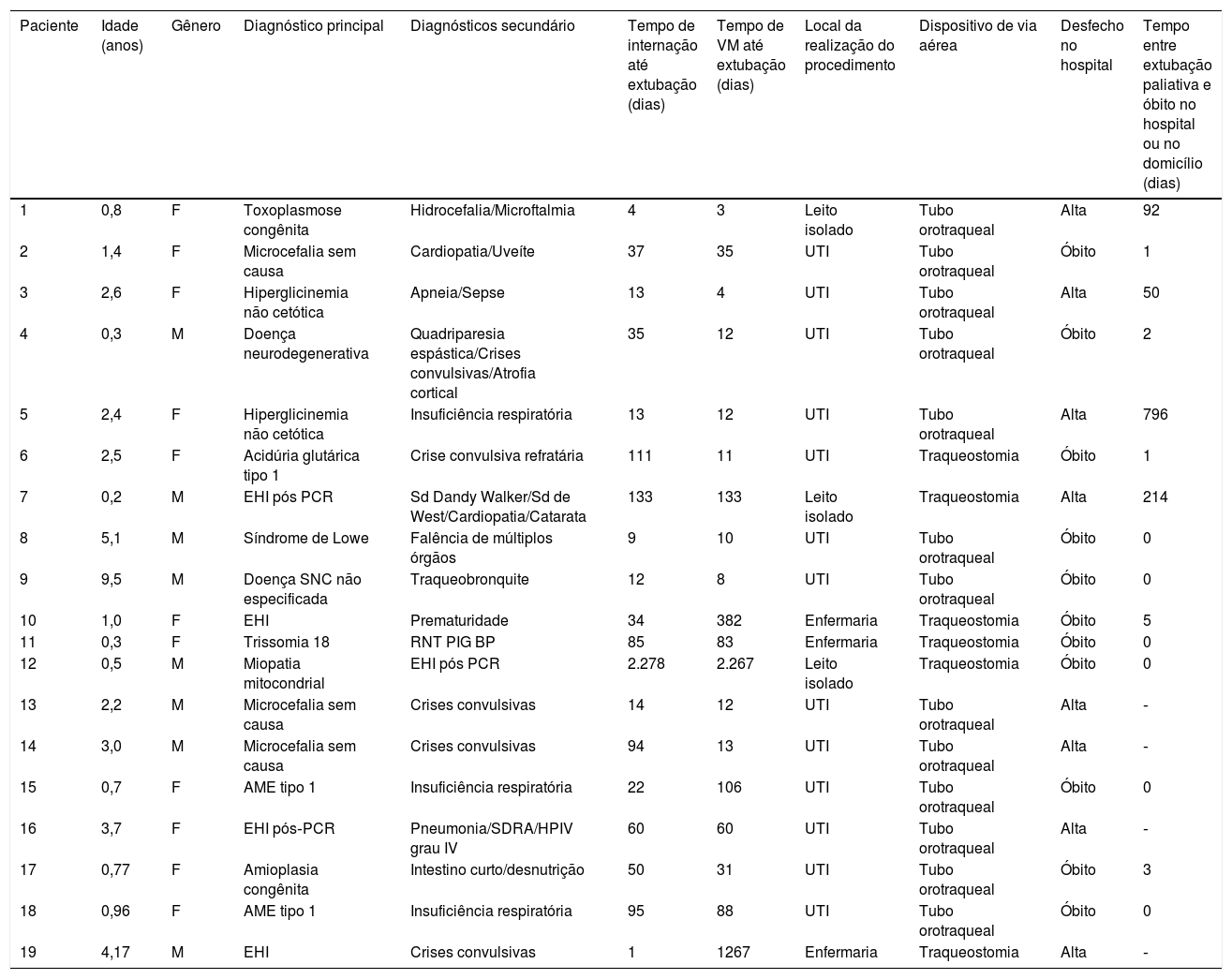
ResultadosEntre abril de 2014 e maio de 2019, após consenso da equipe multidisciplinar e determinação do plano de cuidados com a família, 19 pacientes entre cinco meses e nove anos foram submetidos a extubação paliativa no hospital. Todos os pacientes eram portadores de quadros neurológicos ou doenças neuromusculares graves e irreversíveis (tabela 1).
Características dos pacientes submetidos a extubação paliativa no HIJPII entre 2014 e 2019
| Paciente | Idade (anos) | Gênero | Diagnóstico principal | Diagnósticos secundário | Tempo de internação até extubação (dias) | Tempo de VM até extubação (dias) | Local da realização do procedimento | Dispositivo de via aérea | Desfecho no hospital | Tempo entre extubação paliativa e óbito no hospital ou no domicílio (dias) |
|---|---|---|---|---|---|---|---|---|---|---|
| 1 | 0,8 | F | Toxoplasmose congênita | Hidrocefalia/Microftalmia | 4 | 3 | Leito isolado | Tubo orotraqueal | Alta | 92 |
| 2 | 1,4 | F | Microcefalia sem causa | Cardiopatia/Uveíte | 37 | 35 | UTI | Tubo orotraqueal | Óbito | 1 |
| 3 | 2,6 | F | Hiperglicinemia não cetótica | Apneia/Sepse | 13 | 4 | UTI | Tubo orotraqueal | Alta | 50 |
| 4 | 0,3 | M | Doença neurodegenerativa | Quadriparesia espástica/Crises convulsivas/Atrofia cortical | 35 | 12 | UTI | Tubo orotraqueal | Óbito | 2 |
| 5 | 2,4 | F | Hiperglicinemia não cetótica | Insuficiência respiratória | 13 | 12 | UTI | Tubo orotraqueal | Alta | 796 |
| 6 | 2,5 | F | Acidúria glutárica tipo 1 | Crise convulsiva refratária | 111 | 11 | UTI | Traqueostomia | Óbito | 1 |
| 7 | 0,2 | M | EHI pós PCR | Sd Dandy Walker/Sd de West/Cardiopatia/Catarata | 133 | 133 | Leito isolado | Traqueostomia | Alta | 214 |
| 8 | 5,1 | M | Síndrome de Lowe | Falência de múltiplos órgãos | 9 | 10 | UTI | Tubo orotraqueal | Óbito | 0 |
| 9 | 9,5 | M | Doença SNC não especificada | Traqueobronquite | 12 | 8 | UTI | Tubo orotraqueal | Óbito | 0 |
| 10 | 1,0 | F | EHI | Prematuridade | 34 | 382 | Enfermaria | Traqueostomia | Óbito | 5 |
| 11 | 0,3 | F | Trissomia 18 | RNT PIG BP | 85 | 83 | Enfermaria | Traqueostomia | Óbito | 0 |
| 12 | 0,5 | M | Miopatia mitocondrial | EHI pós PCR | 2.278 | 2.267 | Leito isolado | Traqueostomia | Óbito | 0 |
| 13 | 2,2 | M | Microcefalia sem causa | Crises convulsivas | 14 | 12 | UTI | Tubo orotraqueal | Alta | ‐ |
| 14 | 3,0 | M | Microcefalia sem causa | Crises convulsivas | 94 | 13 | UTI | Tubo orotraqueal | Alta | ‐ |
| 15 | 0,7 | F | AME tipo 1 | Insuficiência respiratória | 22 | 106 | UTI | Tubo orotraqueal | Óbito | 0 |
| 16 | 3,7 | F | EHI pós‐PCR | Pneumonia/SDRA/HPIV grau IV | 60 | 60 | UTI | Tubo orotraqueal | Alta | ‐ |
| 17 | 0,77 | F | Amioplasia congênita | Intestino curto/desnutrição | 50 | 31 | UTI | Tubo orotraqueal | Óbito | 3 |
| 18 | 0,96 | F | AME tipo 1 | Insuficiência respiratória | 95 | 88 | UTI | Tubo orotraqueal | Óbito | 0 |
| 19 | 4,17 | M | EHI | Crises convulsivas | 1 | 1267 | Enfermaria | Traqueostomia | Alta | ‐ |
ADNPM, atraso de desenvolvimento neuropsicomotor; AME, amiotrofia espinhal; BP, baixo peso; EHI, encefalopatia hipóxico‐isquêmica; F, feminino; HIJPII, Hospital Infantil João Paulo II; HPIV, hemorragia peri‐intraventricular; M, masculino; PCR, parada cardiorrespiratória; PIG, pequeno para idade gestacional; RNT, recém‐nascido a termo; Sd, síndrome; SDRA, síndrome do desconforto respiratório agudo; SNC, sistema nervoso central; UTI, unidade de terapia intensiva; VM, ventilação mecânica.
A idade média dos pacientes submetidos a extubação paliativa foi de 2,2 anos; a maioria das extubações foi feita na UTI e a maior parte dos pacientes estava em ventilação mecânica havia mais de 30 dias (tabela 2).
Características dos pacientes submetidos a extubação paliativa no HIJPII entre 2013 e 2018 (n=19)
| Idade em anos ‐ mediana (IQR) | 2,2 (0,80‐3,56) |
| Gênero feminino ‐ n (%) | 11 (57,9) |
| Local da extubação paliativa | |
| UTI ‐ n (%) | 13 (68,4) |
| Enfermaria ‐ n (%) | 3 (15,8) |
| Isolado ‐ n (%) | 3 (15,8) |
| Procedimento feito | |
| Retirada de tubo orotraqueal ‐ n (%) | 13 (68,4) |
| Desconexão da VM da traqueostomia ‐ n (%) | 6 (31,6) |
| Tempo de suporte ventilatório até a retirada da ventilação mecânica (dias) | |
| Mediana (IQR) | 31 (11,5‐97) |
| Tempo entre a tomada de decisão até a retirada da ventilação mecânica (dias) | |
| Mediana (IQR) | 1 (0‐4,5) |
| Desfecho | |
| Óbito ‐ n (%) | 11 (57,9) |
| Alta hospitalar ‐ n (%) | 8 (42,1) |
UTI, unidade de terapia intensiva; VM, ventilação mecânica.
Após a extubação, 11 pacientes (57,9%) evoluíram para óbito no hospital. Um paciente faleceu durante a redução de parâmetros da ventilação mecânica, antes da desconexão; apenas um paciente faleceu na primeira hora após a suspensão do suporte ventilatório e quatro entre uma e seis horas. O tempo entre a retirada de ventilação mecânica e o óbito hospitalar variou entre 15 minutos e cinco dias, com mediana de quatro horas e 20 minutos. Entre os oito pacientes que receberam alta hospitalar, seis estavam intubados, dois na primeira intubação e os demais com falhas de extubação anteriores. Todos apresentavam indicação de traqueostomia pelo quadro neurológico, dificuldade de proteção de via aérea e padrão respiratório superficial. Os outros dois pacientes que receberam alta hospitalar estavam conectados em ventilação mecânica por traqueostomia havia 133 e 1.267 dias, com falências anteriores, esse último em domicílio. No primeiro ano após alta, três pacientes morreram entre 50 e 214 dias após a extubação e um faleceu dois anos após a alta hospitalar.
Quanto à forma de suporte ventilatório, seis pacientes faziam uso de cânula de traqueostomia e 13 de tubo endotraqueal no momento em que foi feita a extubação paliativa. A média de tempo em que os pacientes receberam suporte ventilatório antes da extubação foi de 188 dias entre os pacientes que receberam alta hospitalar e de 276 dias nos que morreram durante a internação. Após a exclusão da análise dos três pacientes que permaneceram por mais de seis meses em ventilação antes da extubação paliativa, as médias foram semelhantes nos dois grupos: 34 e 43 dias, respectivamente.
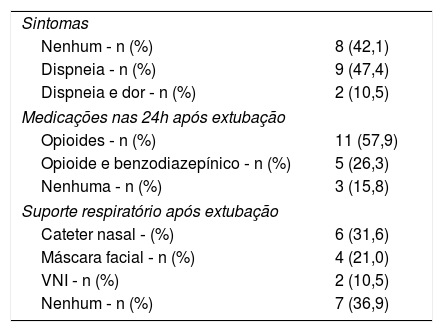
Em oito pacientes não foi usada medicação como preparo para extubação, nove pacientes receberam corticoide, seis receberam atropina e cinco receberam escopolamina. Todas as extubações paliativas foram feitas durante o dia e entre elas quatro foram feitas à tarde. Em oito pacientes não foi observado sintoma de desconforto após a extubação paliativa, mas cinco estavam em uso de morfina e um em uso de fentanil. Os principais sintomas, as medicações e o suporte respiratório usados após a extubação paliativa estão descritos na tabela 3.
Sintomas observados, medicações e suporte após extubação paliativa
| Sintomas | |
| Nenhum ‐ n (%) | 8 (42,1) |
| Dispneia ‐ n (%) | 9 (47,4) |
| Dispneia e dor ‐ n (%) | 2 (10,5) |
| Medicações nas 24h após extubação | |
| Opioides ‐ n (%) | 11 (57,9) |
| Opioide e benzodiazepínico ‐ n (%) | 5 (26,3) |
| Nenhuma ‐ n (%) | 3 (15,8) |
| Suporte respiratório após extubação | |
| Cateter nasal ‐ (%) | 6 (31,6) |
| Máscara facial ‐ n (%) | 4 (21,0) |
| VNI ‐ n (%) | 2 (10,5) |
| Nenhum ‐ n (%) | 7 (36,9) |
VNI, ventilação não invasiva.
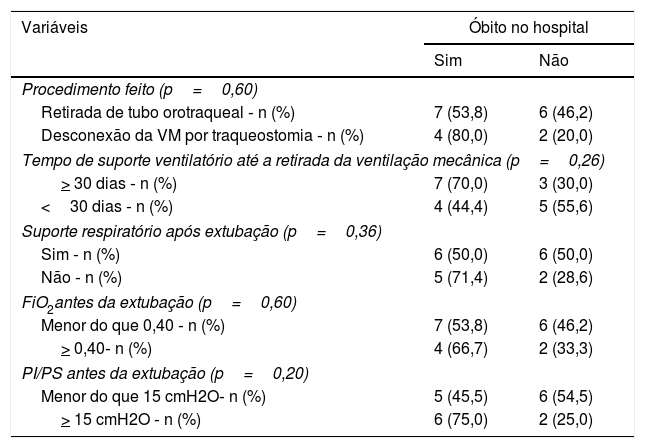
O tempo de ventilação mecânica, o uso de tubo endotraqueal ou cânula de traqueostomia, a oferta de suporte respiratório após extubação (oxigênio ou ventilação não invasiva) e os parâmetros ventilatórios antes da extubação não apresentaram relação com óbito no hospital (alta ou óbito) (tabela 4).
Características dos pacientes que evoluíram para óbito no hospital após extubação paliativa (n=19)
| Variáveis | Óbito no hospital | |
|---|---|---|
| Sim | Não | |
| Procedimento feito (p=0,60) | ||
| Retirada de tubo orotraqueal ‐ n (%) | 7 (53,8) | 6 (46,2) |
| Desconexão da VM por traqueostomia ‐ n (%) | 4 (80,0) | 2 (20,0) |
| Tempo de suporte ventilatório até a retirada da ventilação mecânica (p=0,26) | ||
| > 30 dias ‐ n (%) | 7 (70,0) | 3 (30,0) |
| <30 dias ‐ n (%) | 4 (44,4) | 5 (55,6) |
| Suporte respiratório após extubação (p=0,36) | ||
| Sim ‐ n (%) | 6 (50,0) | 6 (50,0) |
| Não ‐ n (%) | 5 (71,4) | 2 (28,6) |
| FiO2antes da extubação (p=0,60) | ||
| Menor do que 0,40 ‐ n (%) | 7 (53,8) | 6 (46,2) |
| > 0,40‐ n (%) | 4 (66,7) | 2 (33,3) |
| PI/PS antes da extubação (p=0,20) | ||
| Menor do que 15 cmH2O‐ n (%) | 5 (45,5) | 6 (54,5) |
| > 15 cmH2O ‐ n (%) | 6 (75,0) | 2 (25,0) |
FiO2, Fração inspirada de oxigênio; PI, pressão inspiratória; OS, pressão de suporte.
Rotineiramente nos deparamos com pacientes pediátricos portadores de doenças crônicas e irreversíveis, dependentes de ventilação mecânica artificial de forma definitiva, restritos ao leito de um hospital há meses ou anos, com grande sofrimento causado por diversos procedimentos invasivos; geralmente acompanhados pela mãe que delega o cuidado dos filhos saudáveis a outros parentes, abandona os afazeres do lar, desfaz relacionamentos e sai do mercado de trabalho, o que causa graves impactos sociais e financeiros.
O cuidado pediátrico deve ser praticado com o objetivo de promover o melhor tratamento para a criança. Embora habitualmente presuma‐se que oferecer medidas de suporte de vida seja o mais indicado, há situações em que não iniciar ou suspender medidas de suporte é eticamente adequado ou mesmo recomendável. Em crianças graves e irreversivelmente doentes, manter tratamentos invasivos pode deixar de ser benéfico e se tornar deletério, uma vez que está associado a efeitos colaterais e intenso sofrimento tanto para a criança quanto para a família. A tomada de decisão quanto à manutenção e/ou retirada de medidas de suporte deve se basear no princípio ético do melhor interesse da criança que, embora em algumas situações possa parecer altamente subjetivo e de difícil definição, deve ser o foco dos profissionais de saúde ao se definirem os objetivos de cuidado. O processo de retirada e/ou não introdução de tratamento médico de suporte de vida pressupõe uma decisão compartilhada a partir da comunicação respeitosa e sincera entre os membros da equipe, o paciente e a família.4
Uma das decisões mais difíceis para médicos e pais, porém a mais comum quando se trata de retirada de medidas de suporte artificial de vida, é a suspensão do suporte ventilatório.5
O primeiro caso descrito de extubação paliativa ocorreu em 1975 em Nova Jersey. Uma jovem de nome Karen Ann Quinlan manteve‐se em estado vegetativo permanente após um episódio de parada cardiorrespiratória prolongada. Sua vida era mantida pelo uso de ventilação mecânica e da alimentação artificial por meio de uma gastrostomia. Após a retirada do suporte, para surpresa dos médicos e dos pais, Karen foi capaz de assumir e manter adequado padrão respiratório, viveu por 10 anos em estado vegetativo e faleceu em 1986 por pneumonia.6
Mark et al. fez revisão sobre a prevalência da retirada do suporte de vida de adultos em unidades de cuidados intensivos em diversos países no mundo e encontrou que a prevalência de suspensão de medidas de suporte variou de 0% em Israel até 84,1% nos Estados Unidos.3 No Brasil, embora ainda incipientes e pouco relatadas, entre 1988 e 2002 houve aumento de 30% em ações de limitação de suporte de vida em UTIs, que passaram de 6% em 1988 para 36% em 2002, embora ordens de não ressuscitação tenham sido a principal forma de limitação. Observou‐se, ainda, aumento quanto à participação da família no processo de tomada de decisão, que passou de 22% em 1988 para 55% em 2002.7,8
Em 2008, um estudo publicado no Brasil avaliou a incidência de limitação de suporte nas últimas 48 horas de vida de crianças em sete unidades de terapia intensiva pediátrica nas regiões, sul, sudeste e nordeste do Brasil, analisou o registro de prontuário de 428 pacientes.2 Lago et al. identificaram que a maior parte das ações de limitação de suporte foi a decisão de não ressuscitação cardiopulmonar (RCP) em caso de parada cardiorrespiratória. Em apenas 2,5% dos pacientes que não receberam RCP houve suspensão ou redução de medidas de suporte à vida, tais como a diminuição de drogas inotrópicas ou do suporte ventilatório nas últimas 48 horas de vida. A infusão de inotrópicos foi mantida ou aumentada em 66% dos pacientes com orientação de não ressuscitação e em 48,3% dos pacientes foi feito aumento dos parâmetros de ventilação mecânica nas últimas 48 horas de vida. Chama a atenção que em apenas 52,5% dos pacientes com limitação de suporte a decisão havia sido registrada de forma clara no prontuário.2,7,8
Em nosso estudo o processo de decisão e do plano de cuidado, inclusive a retirada do suporte ventilatório, foi detalhadamente descrito em todos os prontuários dos pacientes submetidos a extubação paliativa. Os principais fatores que podem ter contribuído para a adequada documentação foram: feitura do procedimento e registro por equipe com formação em cuidados paliativos, discussão prévia dos casos por equipe multidisciplinar, compartilhamento da decisão com a família e maior conhecimento de aspectos éticos e jurídicos que embasam a suspensão do suporte avançado de vida.9,10
Diversos autores descrevem guidelines e protocolos institucionais para a extubação paliativa.1,6,11–13 No nosso serviço, a desconexão da ventilação ou retirada do tubo endotraqueal foi feita após a redução progressiva dos parâmetros ventilatórios. Embora tanto a desconexão sem prévia redução de parâmetros ventilatórios quanto a desconexão subsequente ao desmame sejam descritas na literatura, Robert descreve que sintomas de obstrução respiratória alta e gasping tendem a ser mais prevalentes na primeira e exigem uma dedicação maior da equipe de cuidados paliativos quanto ao controle de sintomas. Além disso, o estresse da equipe tende a ser menor quando a desconexão é precedida pelo desmame progressivo da ventilação mecânica.11
Com relação aos sintomas prevalentes após a retirada do suporte ventilatório e ao seu tratamento, observamos na literatura dados muito semelhantes aos descritos em nosso estudo. Os principais sintomas foram dispneia e dor e as principais drogas usadas para o controle dos sintomas foram os analgésicos opioides e benzodiazepínicos.14,15
Embora a retirada do suporte ventilatório geralmente permita a morte em poucos minutos, em alguns casos o paciente pode sobreviver por dias, semanas ou meses já que não é a retirada da ventilação mecânica que causa a morte, mas, sim, a própria doença. Explicar isso para os pais é fundamental para que eles se preparem para todos os desfechos possíveis, além de confortá‐los, absolvê‐los da responsabilidade de ter autorizado a morte de seu ente querido.5 A família deve ser incentivada a compartilhar todo o tempo possível com a criança, carregá‐la, participar do banho e dos cuidados e ter assegurado que todos os sintomas serão adequadamente controlados pela equipe.
Alguns pesquisadores identificaram características capazes de prever o tempo entre a suspensão do suporte ventilatório e a morte do paciente. Shore, em 2012 e Das Ashima, em 2016, com o uso de uma ferramenta (Dallas Predict Tool) em crianças, cujo objetivo era prever o tempo entre a retirada de suporte de vida e a ocorrência de morte em pacientes menores de 18 anos internados em UTI, identificaram que os fatores associados à redução do tempo de sobrevida após a retirada das medidas de suporte ventilatório foram: idade menor ou igual a um mês, ausência de respiração espontânea, necessidade de elevados parâmetros de suporte ventilatório, uso de altas doses de drogas vasoativas e/ou inotrópicas, uso de circulação extracorpórea. O tempo médio entre a retirada do suporte de vida e o óbito foi de 17 e 25 minutos, respectivamente.16,17 Em outros estudo, Cooke e Huynh, que avaliaram pacientes adultos, identificaram que pacientes idosos, de etnia não branca, com falência de dois ou mais órgãos, portadores de patologias cirúrgicas, em uso de vasopressores ou de fluidos endovenosos antes da extubação e em uso de FiO2 acima de 70% apresentavam um menor tempo de sobrevida após a extubação paliativa. O tempo médio de sobrevida foi de 56 e 54 minutos, respectivamente.18,19 No nosso estudo, entretanto, o tempo médio de sobrevida após a retirada da ventilação mecânica foi muito superior ao descrito por outros autores, não foi possível identificar qualquer característica que se correlacione com a morte no hospital após a retirada do suporte ventilatório e 42,1% dos pacientes receberam alta hospitalar.
A principal hipótese para esse fato, além do pequeno número de pacientes da amostra, é o perfil dos pacientes envolvidos: portadores de doenças crônicas, hemodinamicamente estáveis e em uso de baixo parâmetros de ventilação mecânica. Os pacientes portadores de sequela neurológica grave, em sua maioria, evoluem ao longo dos anos com insuficiência respiratória crônica devido ao nível reduzido de consciência, fraqueza muscular, deformidades da caixa torácica, alterações posturais, reduzida capacidade de força vital forçada que gera tosse ineficaz para expectoração, microaspirações e acúmulo de secreção em vias aéreas agravados pela associação de distúrbio de deglutição. Nesse contexto foi feita em conjunto com a família a tomada de decisão de retirada de ventilação mecânica sem proposta de reintubação. Além da intensificação de medidas para controle de sintomas como dispneia e sialorreia, não foram feitos exames laboratoriais de rotina e a monitoração da saturimetria foi suspensa.
Em todos os estudos referenciados acima, os pacientes eram instáveis, encontravam‐se internados em unidade de terapia intensiva e, no caso dos estudos de Shore e Das Ashima, eram candidatos à doação de órgãos.16,17 O uso de escores que sejam acurados para prever o tempo de morte após a retirada de suporte de vida é especialmente importante em países como os Estados Unidos, em que a retirada de órgãos para doação é autorizada quando há falência circulatória, diferentemente do que acontece no Brasil, em que o transplante apenas é autorizado quando se diagnostica a morte cerebral.
Apesar do hospital em que o estudo foi feito contar com uma equipe especializada em atendimento domiciliar, nenhuma das extubações paliativas foi feita em domicílio. Alguns autores ressaltam a importância da escolha parental com relação ao ambiente no fim da vida da criança e de considerar aspectos relacionados à preservação da privacidade e de sentimento de segurança por estarem em um ambiente familiar. A extubação paliativa no domicílio da criança pode dar aos pais uma maior sensação de controle da situação. Tal sentimento pode facilitar o processo de luto.20 Um estudo feito em Boston nos EUA entrevistou pais de crianças que optaram por fazer os cuidados de fim de vida de seus filhos em casa, inclusive extubação paliativa. Todos relataram a experiência como positiva e muito significativa, expressaram gratidão, deu‐se a todos a oportunidade de se despedir e suscitar memórias de conforto e sensação de dever cumprido.21 Entretanto, vários autores chamam a atenção para o fato de a extubação paliativa em ambiente extra‐hospitalar necessitar de um planejamento ainda mais acurado, que inclui desde o transporte entre o hospital e o domicílio até os cuidados a serem tomados em casa.14,22–24 Como não é possível prever o tempo de sobrevida, é necessário um plano de cuidado detalhado para controle de sintomas em domicílio, bem como organização de toda a retaguarda para apoio após o óbito, inclusive fornecimento da declaração de óbito e articulação do serviço funerário.
Nosso estudo é limitado pelo número pequeno da amostra, o que pode explicar o fato de não ter sido possível identificar fatores preditores do tempo de sobrevida após a retirada do suporte ventilatório, e pela acurácia da documentação, fonte frequente de erro em estudos dessa natureza. Entretanto, dados relacionados à limitação de esforço terapêutico ou à suspensão de medidas de suporte de vida são, nos últimos anos, detalhadamente documentados em nossa instituição.
A extubação paliativa é um procedimento amplamente usado como medida de limitação de suporte de vida no mundo, bem descrito em adultos. Em pediatria ainda há poucos estudos publicados, especialmente no Brasil. Trata‐se de um cuidado extremamente especializado que exige a presença e disponibilidade de equipe multiprofissional com formação adequada em controle de sintomas e cuidados paliativos.
Conflitos de interesseOs autores declaram não haver conflitos de interesse.
Como citar este artigo: Affonseca CA, Carvalho LF, Quinet RP, Guimarães MC, Cury VF, Rotta AT. Palliative extubation: five‐year experience in a pediatric hospital. J Pediatr (Rio J). 2020;96:630–7.
Estudo feito no Hospital Infantil João Paulo II, Belo Horizonte, MG, Brasil.